Carbunco
El carbunco, también conocido como ántrax maligno o erróneamente, ántrax, por influencia del inglés —anthrax—[nota 1] es una enfermedad contagiosa, aguda y grave, que puede afectar a todos los homeotermos y entre ellos al ser humano, causada por la bacteria Bacillus anthracis, un bacilo grampositivo, anaerobio facultativo y esporogénico que se encuentra en el suelo. La gravedad del carbunco en el ser humano varía según el modo de contagio y la velocidad del tratamiento; el carbunco cutáneo, la manifestación más común de la enfermedad presenta una mortalidad baja. En cambio, el carbunco pulmonar es letal en la mayoría de los casos. Las esporas de B. anthracis se han investigado como agentes de guerra biológica, y fueron utilizadas en los ataques con carbunco en 2001 como arma biológica.
| Carbunclo | ||
|---|---|---|
 Forma sistémica del carbunco: nótese el ensanchamiento del mediastino. | ||
| Especialidad |
infectología veterinaria | |
| Sinónimos | ||
| Carbunclo y ántrax | ||
Etiología
El agente causante del carbunco es la bacteria Bacillus anthracis, un microorganismo esporogénico que puede permanecer en el ambiente durante muchos años. La célula es grande, entre 1 y 8 µm en longitud, y 1 y 1,5 µm de anchura. Las esporas tienen un tamaño de aproximadamente 1 µm.[3] Las esporas son muy resistentes; para su destrucción se requiere la ebullición durante 10 minutos, el autoclave a 120 °C o el horno a 160 °C durante 6 minutos.[4]

Epidemiología
Reservorios
Existe un reservorio animal representado por los animales enfermos o los cadáveres de animales muertos por el proceso, y un reservorio extraanimal, telúrico y más importante desde el punto de vista epidemiológico, integrado por los terrenos contaminados a partir de los excrementos y secreciones de los animales enfermos. Estos animales liberan grandes cantidades de bacterias por la sangre eliminada por boca, nariz y ano. En contacto con el oxígeno ambiental las bacterias esporulan y contaminan el terreno circundante donde pueden pervivir durante décadas con plena capacidad germinativa. Estas esporas presentes en el suelo pueden pasar a su forma vegetativa y multiplicarse si existen las condiciones edafológicas y climáticas óptimas (terrenos calcáreos o alcalinos ricos en materia orgánica y una temperatura entre 30 y 35 °C) transformándose así el terreno en lo que se conoce como «área incubadora». El organismo sobrevive en las capas superficiales de suelo, normalmente hasta unos 6 cm de profundidad, por lo cual no se suelen encontrar en terrenos bien drenados y de uso intenso para la agricultura.[5]

Mecanismo de transmisión
La transmisión en animales se produce normalmente por ingestión. Los herbívoros pueden infectarse al ingerir esporas vehiculadas en plantas y pasto o beber agua con cieno en suspensión. Los brotes se suelen producir en épocas de lluvias fuertes, inundaciones o sequías. Los carnívoros se suelen infectar tras la ingestión de carne contaminada procedente de animales infectados, mientras que los carroñeros y las moscas pueden diseminar la enfermedad tras alimentarse de despojos y depositar gotas de vómito en las plantas. Las picaduras por moscas también pueden contribuir a propagar la enfermedad, aunque este modo de transmisión es más raro.[6]
En humanos se puede producir un contagio cutáneo al contactar con animales infectados o sus productos contaminados (pellejo, lana y sangre), bien directamente por su manipulación o indirectamente vehiculado por diversos insectos hematófagos. Este es el modo más corriente de transmisión. Asimismo es posible el contagio tras inhalar esporas; este modo de contagio está asociado a procesos como el curtimiento de pieles o tratamiento de la lana. También se puede producir el contagio por inhalación, digestivo tras consumir carne procedente de animales infectados; el consumo de leche no parece transmitir la enfermedad, y la transmisión de persona a persona es muy rara.[3]
Existe distinta susceptibilidad a la infección en función de la especie afectada. Las especies más sensibles son los rumiantes, tanto salvajes como domésticos, mientras que los carnívoros, suidos y equinos manifiestan una sensibilidad intermedia. Dentro de esta sensibilidad intermedia podemos también incluir al género humano. Las aves son consideradas prácticamente como refractarias a la enfermedad, pudiendo este hecho estar en relación con su alta temperatura corporal.[6][7]
Esta enfermedad se encuentra diseminada por todo el mundo, siendo especialmente frecuente en ciertas regiones de África, Asia y Oriente medio y el sureste europeo.[7]
Patogenia
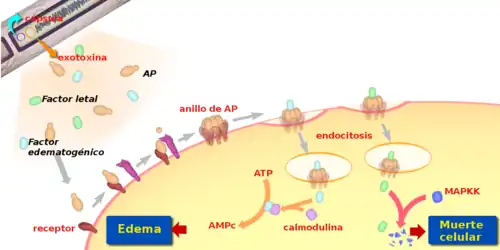
Las endosporas penetran a través de heridas, mediante ingestión o inhalación. Cuando el contagio es por ingestión o por contacto, las esporas germinan en las mucosas, dañando los tejidos circundantes. En el carbunco por inhalación las esporas son fagocitadas por los macrófagos alveolares, que las trasladan hasta los ganglios linfáticos regionales. En su interior las endosporas germinan, transformándose en bacterias vegetativas. En ambos casos las bacterias pueden pasar al sistema linfático y sanguíneo donde se multiplican y diseminan produciendo septicemia.[7]
Hasta 1954 se pensaba que B. anthracis causaba la muerte por obstrucción capilar, debido a los elevados números de bacterias presentes en la sangre, pero se demostró que los síntomas podían darse incluso en la ausencia de infección, inyectando una exotoxina presente en el plasma de los organismos infectados en animales sanos.[3] Esta exotoxina, codificada por genes en el plásmido pXO1, consta de tres proteínas o factores diferentes, que actúan en concierto para interferir con la señalización celular en los macrófagos:[7][8]
- El antígeno protector (AP): Este factor se liga a los receptores celulares y forma un anillo heptámero en la superficie de la célula al que se adhieren los otros dos factores. A continuación se produce la endocitosis y los factores de virulencia pasan al interior de la célula.
- El factor edematógeno: Una vez en el interior de la célula este factor, activado por la calmodulina, incrementa la producción de la molécula mensajera AMPc a niveles anormales, causando una acumulación de fluidos en el interior y alrededor de la célula que da lugar al edema.
- El factor letal: Este factor recibe su nombre por causar la muerte en animales de experimentación. Actúa mediante la ablación de un fragmento de la citoquina MAPKK, que juega un papel crucial en el reclutamiento de otras células del sistema inmunológico para combatir la infección.
El plásmido pXO2 codifica otro factor de virulencia, la cápsula antifagocítica. Esta proteína, de menor nivel de toxicidad, participa en las etapas iniciales de la infección, dificultando la fagocitosis por los macrófagos circulantes.[7]
La expresión de los genes de los factores de virulencia está condicionada por diversos factores ambientales tales como la temperatura y la concentración de CO2.[9]
Manifestaciones clínicas
El periodo de incubación oscila entre 1 y 20 días, aunque en la mayoría de los casos la enfermedad se hace evidente a partir de los 3-7 días de la infección. Este periodo de incubación es sensiblemente superior en el caso del cerdo (1-2 semanas). En el caso del ser humano, se han observado periodos de incubación de hasta varias semanas.[10]
En los rumiantes puede producirse una forma aguda caracterizada por tambaleos, temblores y disnea, seguido por convulsiones y muerte en menos de tres días. Se suelen producir hemorragias por los orificios corporales.[6] Puede producirse también una forma crónica caracterizada por edema subcutáneo generalizado o bien localizado en la parte ventral del cuello, tórax y abdomen. Los caballos presentan fiebre, anorexia, depresión y cólico con diarrea hemorrágica. También pueden desarrollar edema en las zonas declives del cuerpo (cuello, esternón, abdomen y zona genital). La muerte se produce 1 a 3 días después del comienzo de los síntomas.[cita requerida]
En el ser humano se pueden producir tres formas clínicas de la enfermedad según el modo de contagio: carbunco cutáneo, intestinal o inhalatorio. Las dos últimas pueden ser difíciles de diagnosticar a tiempo, al presentar síntomas coincidentes con los de otras enfermedades.
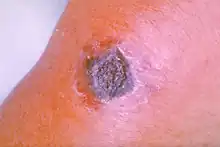
- La forma cutánea, la más frecuente (95 % de los casos), se caracteriza por el desarrollo de una pápula en el lugar de inoculación, rodeada de un área de vesículas de contenido fluido. La zona central papular se ulcera y seca, desarrollándose una zona deprimida de color negro muy característica. A diferencia del ántrax causado por estafilococos, la lesión normalmente no es dolorosa aunque se encuentra rodeada de una zona edematosa. Usualmente se resuelve de forma espontánea aunque si se produce diseminación puede ser letal en un 20 % de los casos.[3][9]
- La forma intestinal de la enfermedad es la más rara. Los síntomas son los mismos que en una gastroenteritis (fiebre, náuseas, vómitos y diarrea). El carbunco intestinal puede evolucionar rápidamente al choque séptico, coma y la muerte en un 50 % de los casos.[4]
- En la forma inhalatoria del proceso los síntomas se desarrollan rápidamente y no son específicos. Al principio se produce fiebre con toses no productivas, seguidas de dificultad respiratoria grave, con estridor, cianosis y septicemia fatal. Los rayos X muestran una expansión típica del mediastino, la muerte ocurre en un corto período en casi todos los casos.[3]
Diagnóstico
Para el diagnóstico de la enfermedad es muy importante investigar la profesión del paciente y la oportunidad de contagio por contacto con animales enfermos. El diagnóstico se puede confirmar por la presencia de las bacterias en la sangre, lesiones cutáneas, vómitos, heces o expectoraciones.[3][9]
Los animales muertos de carbunco normalmente no presentan rigor mortis. El cadáver está hinchado y se descompone rápidamente, observándose pérdida de sangre oscura y no coagulada por todos los orificios naturales. En el caballo puede producirse un edema subcutáneo muy evidente en las zonas ventrales del cuello, tórax y abdomen. Si existe sospecha de carbunco está desaconsejada la realización de la necropsia, pues la exposición al aire de las bacterias fomenta la formación de esporas.[6] Al abrir el cadáver se hace evidente un típico cuadro septicémico, con presencia de sangre oscura y no coagulada, con hemorragias petequiales o equimóticas en ganglios linfáticos, abdomen y tórax, pudiéndose producir asimismo hemorragias y úlceras en mucosa intestinal. La cavidad peritoneal puede albergar líquido. El bazo se encuentra agrandado y de color oscuro y el hígado y riñones usualmente se encuentran hinchados y congestivos.
Tratamiento
Se recomienda el uso inicial de altas dosis de antibióticos. En el caso de infección por inhalación, se recomienda al menos dos tipos diferentes de antibióticos (como ciprofloxacino o doxiciclina en combinación con penicilina) hasta que se obtengan los resultados de susceptibilidad de la cepa responsable de la infección. El tratamiento también puede incluir corticosteroides, para tratar el edema y otros efectos inflamatorios asociados a la toxina.[9][11]
Prevención
Las medidas preventivas se basan en mantener alejados a los animales de los pastizales reconocidos tradicionalmente como peligrosos y vacunación sistemática anual en zonas endémicas, y medidas de control que incluyen la separación de los animales sanos de los enfermos, la cuarentena de las granjas afectadas, con la prohibición expresa de su apertura, así como la desinfección exhaustiva de las camas y del utillaje contaminado.[6] No se debe incinerar los cadáveres de animales debido a que la presencia de gas en su interior puede provocar una explosión y favorecer a la diseminación de la bacteria; se recomienda enterrar los cadáveres en un pozo con un agregado de cal.
Existe una vacuna basada en el antígeno protector. Su administración se recomienda a personas sanas de entre 18 y 65 años de edad que corran el riesgo de entrar en contacto con las esporas debido a su profesión. Requiere tres inyecciones subcutáneas administradas con 2 semanas de intervalo, y una dosis de recuerdo anual. Produce inmunidad en el 93 % de los casos.[3]
Arma biológica

Las esporas de B. anthracis se pueden usar en la guerra biológica. Para este fin, se utilizan cepas extremadamente virulentas. Las esporas deben prepararse sin formar grumos, que dificultarían la penetración en los alveolos pulmonares necesaria para causar la variante más letal de la enfermedad y en una alta concentración, pues se requieren de 8000 a 50 000 esporas para causar la patología en una persona. Esto requiere condiciones de preparación altamente complejas.[10]
El uso del carbunco como arma biológica comenzó a explorarse durante la Segunda Guerra Mundial, pero no se llegó a utilizar en este conflicto. Durante la Guerra Fría continuaron las investigaciones en Gran Bretaña, Estados Unidos y la Unión Soviética.[12] Su efectividad como agente letal quedó demostrada al producirse una fuga accidental de esporas en una instalación militar en las cercanías de la ciudad soviética de Sverdlovsk (hoy Ekaterimburgo) en 1979. La epidemia, atribuida por las autoridades al consumo de carne contaminada, causó más de 96 víctimas mortales, que hubieran sido más numerosas de haber soplado el viento hacia la ciudad en vez de en la dirección contraria, como sucedió.[10]
En 2001, tuvo lugar un ataque terrorista en Estados Unidos, en el cual se usaron esporas introducidas en cartas de correo. Este ataque causó 17 casos de carbunco y 5 fallecimientos.[13]
En caso de sospecha de un ataque, los expertos recomiendan informar adecuadamente a la población sobre el riesgo y su control, y dotar a los laboratorios y centros médicos para poder identificar y tratar rápidamente el brote. Las máscaras antigás se consideran inefectivas, por ser las esporas invisibles a la vista e inodoras. El almacenamiento preventivo de antibióticos tampoco se aconseja, pues su efectividad depende de la cepa bacteriana utilizada.[10]
Notas
- En general en lenguas latinas, «ántrax» es sinónimo de forunculosis por Staphylococcus aureus.[1][2]
Referencias
- Parlamento Europeo (22 de octubre de 2001). «Boletines terminológicos y normativos. Boletín n.º 32 - Ántrax/carbunco». Archivado desde el original el 23 de enero de 2012. Consultado el 7 de agosto de 2011.
- «ántrax: en español, carbunco». Fundéu.
- «Bacillus anthracis». Consultado el 16 de febrero de 2012.
- «Ántrax-Carbunco». Archivado desde el original el 17 de septiembre de 2012. Consultado el 16 de febrero de 2012.
- Grupo de Ecopatología de la Fauna Silvestre de Andalucía. «Carbunco bacteridiano» (PDF). Archivado desde el original el 16 de abril de 2012.
- Organización de las Naciones Unidas para la Agricultura y la Alimentación (diciembre de 2001). «El carbunco en los animales». Enfoques. Archivado desde el original el 9 de febrero de 2018. Consultado el 20 de febrero de 2012.
- Perret, Cecilia; Maggi, Leonardo; Pavletic, Carlos; Vergara, Rodrigo; Abarca, Katia; Dabanch, Jeannette; González, Cecilia; Olivares, Roberto et al. (2001). «Ántrax (Carbunco)». Revista chilena de infectología 18 (4). doi:10.4067/S0716-10182001000400008.
- Wong, Thiang Yian; Schwarzenbacher, Robert; and Liddington, Robert C. (23 de abril de 2002). «Towards understanding anthrax:Structural basis of target recognition by anthrax lethal factor». SSRL Highlights Archive (en inglés). Consultado el 28 de febrero de 2012.
- Carrada Bravo, Teodoro. «El carbunco cutáneo: diagnóstico, patogenia y tratamiento» (PDF). Archivado desde el original el 10 de febrero de 2013. Consultado el 28 de febrero de 2012.
- Picazo, Juan J. «El carbunco en la guerra bacteriológica». Portal Médico, Facultad de Medicina de la Universidad Complutense de Madrid.
- Department of Health and Human Services (USA government). «Update: Investigation of Bioterrorism-Related Anthrax and Interim Guidelines for Exposure Management and Antimicrobial Therapy» (en inglés). Consultado el 6 de agosto de 2011.
- Pita, René y Gunaratna, Rohan (2008). «El agente etiológico del ántrax maligno como arma biológica y su posible uso en atentados terroristas: a propósito de la crisis del Amerithrax de 2001» (PDF). Athena Intelligence Journal 3 (3).
- Lengel, Allan (16 de septiembre de 2005). «CNN.com - Transcripts». The Washington Post (en inglés). Consultado el 2 de marzo de 2012.
Enlaces externos
- En MedlinePlus hay más información sobre Carbunco
- En Epistemoikos hay más información sobre Carbunco.