Aparato reproductor masculino
El aparato reproductor masculino o aparato genital masculino es el encargado de llevar a cabo la reproducción en las personas de sexo masculino. Está formado por órganos internos y externos. Los principales órganos externos son los testículos, el epidídimo y el pene. Los testículos se alojan en el escroto o saco escrotal, formado por un conjunto de envolturas que los cubren y alojan. Las estructuras internas son los conductos deferentes y las glándulas accesorias que incluyen la próstata y las glándulas bulbouretrales.[1]
| Aparato reproductor masculino | ||
|---|---|---|
 Esquema del aparato genital masculino | ||
| Nombre y clasificación | ||
| Latín | [TA]: Systema genitale masculinum | |
| TA | A09.0.00.002 | |
| Información fisiológica | ||
| Función | Reproducción humana | |
| Estructuras principales | ||
Los testículos producen espermatozoides y liberan a la sangre hormonas sexuales masculinas (testosterona). Un sistema de conductos que incluyen el epidídimo y los conductos deferentes almacenan los espermatozoides y los conducen al exterior a través del pene. En el transcurso de las relaciones sexuales se produce la eyaculación, que consiste en la liberación del líquido seminal o semen. El semen está compuesto por los espermatozoides producidos por los testículos y diversas secreciones de las glándulas sexuales accesorias.
Órganos externos
Testículos

Son los órganos principales del aparato reproductor masculino. Producen las células espermáticas y las hormonas sexuales masculinas (testosterona). Se encuentran alojados en el escroto o saco escrotal, que es un conjunto de envolturas que cubre y aloja a los testículos en el varón.
Pene
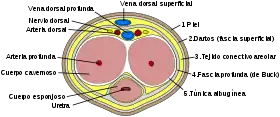
Es el órgano copulador masculino, que interviene también en la excreción urinaria. Está formado por el cuerpo esponjoso y los cuerpos cavernosos. En el interior del pene transcurre la uretra, una de cuyas funciones es depositar el esperma durante el coito, y con ello lograr la fecundación del óvulo de la mujer.
Cuerpo esponjoso
El cuerpo esponjoso es la más pequeña de las tres columnas de tejido eréctil que se encuentran en el interior del pene (las otras dos son los cuerpos cavernosos). Está ubicado en la parte inferior del miembro viril. El glande es la última porción y la parte más ancha del cuerpo esponjoso; presenta una forma cónica.
Cuerpos cavernosos
Los cuerpos cavernosos constituyen un par de columnas de tejido eréctil situadas en la parte superior del pene que se llenan de sangre durante la erección.
Epidídimo
El epidídimo está formado por la reunión y el plegamiento tridimensional de los túbulos, ductos o conductos deferentes, que son los continuadores de los túbulos seminíferos. Se distingue una cabeza, cuerpo y cola que continúa con el conducto deferente. Tiene aproximadamente 5 cm de longitud por 12 mm de ancho. Desde el punto de vista funcional, los conductos del epidídimo son los responsables de la maduración y activación de los espermatozoides, proceso que requieren entre 10 y 14 días.
Conductos deferentes
Los conductos deferentes son un par de conductos rodeados de músculo liso, cada uno de 30 cm de largo, aproximadamente, que conectan el epidídimo con los conductos eyaculatorios, intermediando el recorrido del semen.
{{multiple image
| align = center
| direction = horizontal
| image1 = Testisanimacion.gif
| width1 = 220
| caption1 = Animación que muestra el movimiento de los espermatozoides en el epidídimo y conducto deferente.
| image2= Testis.gif
| width2= 220
| caption2 = C. Ductos eferentes.
D. Túbulos seminíferos.
H. Túnica albugínea.
I. Lobulillos testiculares.
| image3 = Epididymis-KDS.jpg
| width3 = 222
Órganos internos
Vesículas seminales
Segrega un líquido alcalino viscoso que neutraliza el ambiente ácido de la uretra. En condiciones normales este líquido representa alrededor del 40 % del semen.[2]
Conducto eyaculador
Los conductos eyaculadores son parte de la anatomía masculina; cada varón tiene dos de ellos. Comienzan al final de los conductos deferentes y terminan en la uretra. Durante la eyaculación, el semen pasa a través de estos conductos y es posteriormente expulsado a través de la uretra que recorre el pene y desemboca al exterior mediante el meato urinario.
Próstata

La próstata es un órgano glandular del aparato genitourinario, exclusivo de los hombres, con forma de castaña, localizada enfrente del recto, debajo y a la salida de la vejiga urinaria. Contiene células que producen parte del líquido seminal que protege y nutre a los espermatozoides contenidos en el semen.
Uretra
La uretra es el conducto por el que discurre la orina desde la vejiga urinaria hasta el exterior del cuerpo durante la micción. La función de la uretra es excretora en ambos sexos y también cumple una función reproductiva en el hombre al permitir el paso del semen desde las vesículas seminales hasta el exterior.
Glándulas bulbouretrales
Las glándulas bulbouretrales, también conocidas como glándulas de Cowper, son dos glándulas que se encuentran debajo de la próstata. Su función es secretar un líquido alcalino que lubrica y neutraliza la acidez de la uretra antes del paso del semen en la eyaculación. Este líquido puede contener espermatozoides (generalmente arrastrados), por lo cual la práctica de retirar el pene de la vagina antes de la eyaculación no es un método anticonceptivo efectivo.
Vascularización e inervación
Pene
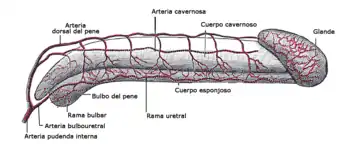
El pene recibe la sangre arterial principalmente a través de la arteria pudenda interna que da origen a la arteria peneana común, la cual se divide en tres ramas: arteria bulbouretral, arteria dorsal del pene y arteria cavernosa o media del pene. El retorno venoso tiene lugar a través de tres sistemas: superficial, intermedio y profundo.[3]
La inervación somática motora y sensitiva tiene lugar mediante los nervios pudendos que también transporta las fibras del sistema nervioso simpático, mientras que las fibras del sistema nervioso parasimpático alcanzan el órgano a través de los nervios cavernosos que son los que hacen posible el proceso de erección.[3]
Genética
El gen SRY situado en brazo corto del cromosoma Y es el responsable de la diferenciación sexual como varón, haciendo que se desarrolle el tejido testicular.[4][5][6]
Función
Hormonas sexuales masculinas

La principal hormona producida por el testículo es la hormona sexual masculina o testosterona. Esta sustancia se une a receptores androgénicos situados en diferentes lugares del organismo y producen numerosos efectos que pueden dividirse en varios grupos.[1]
- Prenatales. Antes del nacimiento la testosterona es responsable del patrón de desarrollo masculino, del aspecto de los genitales externos y del descenso de los testículos desde el interior del abdomen.
- Caracteres sexuales masculinos. Tanto el desarrollo de los genitales masculinos que tiene lugar en la pubertad como los caracteres sexuales secundarios, entre ellos el vello genital, desarrollo de la barba, crecimiento de la laringe y voz grave. Las hormonas sexuales masculinas son estimulantes del anabolismo, favorecen la síntesis de proteína y el desarrollo de los músculos y el hueso.
- Función sexual. La testosterona estimula la producción de espermatozoides por el testículo (espermatogénesis) y el deseo sexual.
Erección
La erección del pene es un proceso complejo condicionado por diferentes factores psicológicos y los niveles de hormonas sexuales masculinas. En respuesta al estímulo sexual se produce liberación de moléculas neurotransmisoras en los cuerpos cavernosos que desencadenan la vasodilatación de las arterias y arteriolas que aportan sangre al órgano, provocando un aumento del flujo sanguíneo. Este hecho condiciona el rápido llenado de sangre y la distensión del sistema de sinusoides, lo que provoca la compresión de las venas que drenan el pene. La consecuencia final es el atrapamiento de sangre en los cuerpos cavernosos, haciendo que el pene aumente su consistencia y tamaño, pasando de un estado de flacidez a otro de erección. En el proceso son muy importantes las fibras del sistema nervioso parasimpático que liberan óxido nitroso, el cual actúa como vasodilatador al relajar la capa de músculo liso de los vasos arteriales.
Eyaculación
_(14576659499).jpg.webp)
El semen está formado por espermatozoides producidos por los testículos y líquido seminal que procede principalmente de la secreción de las vesículas seminales, próstata y glándulas bulbouretrales. La eyaculación media en la especie humana es de entre 2.5 y 5 cc y contiene entre 50 y 150 millones de espermatozoides por cc, por lo que en una eyaculación el hombre expulsa alrededor de 400 millones de espermatozoides. El líquido seminal facilita la movilidad de los espermatozoides y los protege del medio ácido de la uretra masculina y la vagina femenina.[1]
Vía seminal
La vía seminal es un sistema de conductos mediante los cuales se transportan los espermatozoides desde los testículos, donde se generan, hasta el exterior a través del semen. Está formada por las siguientes partes:[2]
- Túbulos seminíferos. Situados en el testículo, es donde los espermatozoides inician su recorrido, a medida que avanzan se diferencian y adquieren movilidad.
- Epidídimo. En el epidídimo los espermatozoides adquieren su capacidad de fecundación.
- Conductos deferentes. Tienen la función de transportar con rapidez el semen en dirección a la uretra durante el sexo.
- Conductos eyaculadores. Son dos conductos que parten de los conductos deferentes, atraviesan la próstata y desembocan en la uretra.
- Uretra. Es un conducto compartido entre los aparatos urinario y reproductor. Recorre el pene y desemboca al exterior a través del meato urinario. Cuenta con dos esfínteres, uno externo y otro interno.
Enfermedades
En la especie humana el aparato genital masculino puede presentar diversas enfermedades. Algunas de las más importantes son las siguientes:[7]
- Pene.
- Hipospadia. Malformación congénita en la que el meato urinario se localiza en una situación anómala. Se trata mediante cirugía.
- Fimosis. Se produce cuando el orificio del prepucio es demasiado estrecho para dejar salir al glande. La intervención quirúrgica que se realiza para corregir este problema se llama circuncisión.
- Enfermedad de La Peyronie. Enfermedad de causa desconocida que se caracteriza por la formación de una banda fibrosa que provoca la desviación o curvatura del pene durante la erección.[8]
- Cáncer de pene. Tumor maligno poco frecuente en los países desarrollados. Si no se trata a tiempo puede poner en peligro la vida del individuo afectado.
- Microfalosomía. El pene es de tamaño muy pequeño.
- Testículo.
- Hidrocele.
- Varicocele. Son dilataciones venosas (várices) testiculares.
- Criptorquidia. Consiste en el descenso incompleto de uno o ambos testículos a través del canal inguinal hacia el escroto.
- Orquitis. Consiste en la inflamación, generalmente de causa infecciosa, de uno o ambos testículos.
- Torsión testicular.
- Cáncer de testículo. Es uno de los tipos de cáncer más frecuente en varones entre 20 y 35 años de edad.[9]
- Próstata.
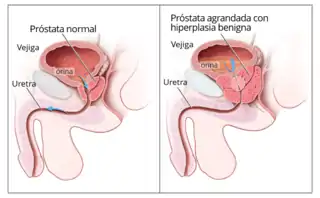
- Hipertrofia benigna de próstata. Es un aumento de tamaño de la próstata no cancerígeno y por tanto de características benignas. Su incidencia aumenta con la edad, afectando hasta al 80 % de los varones de más de 70 años. Puede provocar dificultad para el vaciamiento de la vejiga de la orina, goteo postmiccional y necesidad de ir a orinar frecuentemente (polaquiuria)[10]
- Cáncer de próstata. Es uno de los tipos de cáncer más frecuente en varones, aparece generalmente después de los 50 años.
- Anomalías funcionales.
- Eyaculación precoz. Se define como una eyaculación que se produce de forma repetitiva con una estimulación sexual mínima, antes o poco después del inicio del acto sexual y previamente a lo que la persona afectada considera conveniente. Puede provocar angustia y dificultad en la relación con la pareja.[2]
- Disfunción eréctil. Se define como la incapacidad persistente para conseguir la erección y/o mantenerla el tiempo suficiente para lograr una relación sexual satisfactoria.[11]
- Infertilidad masculina. Se considera que existe infertilidad en una pareja cuando no se logra el embarazo después de relaciones sexuales regulares durante un período de 2 años sin la utilización de ningún procedimiento anticonceptivo. En aproximadamente la mitad de los casos la causa es disminución en la fertilidad del varón sola o asociada a disminución de la fertilidad en la mujer. Para estudiar la fertilidad masculina se utiliza la prueba denominada espermiograma en la que se realiza un recuento del número de espermatozoides por centímetro cúbico de semen. Si la cifra es inferior a 20 millones por centímetro cúbico, el resultado se clasifica como oligozoospermia. Cuando existe ausencia total se informa como azoospermia.[12]
- Enfermedades de transmisión sexual. Entre ellas sífilis, gonorrea, infección por clamidia, infección por el virus del herpes genital e infección por el virus del papiloma humano.
- Infecciones urinarias: Aunque son más infrecuentes que en las mujeres, los hombres también son susceptibles a padecerlas por prácticamente los mismos patógenos que el sexo opuesto. Dada la anatomía reproductora masculina requieren de un tratamiento más rápido a fin de evitar complicaciones como una prostatitis infecciosa.
Referencias
- Tortora, Gerard J. y Bryan Derrickson: Principios de anatomía y fisiología, 11ª edición, Editorial médica panamericana, 2006, ISBN 968-7988-77-0.
- Tratado de andrología y medicina sexual. Anatomía y fisiología de la eyaculación. Clasificación de los trastornos de la eyaculación.
- Recuerdo y actualización de las bases anatómicas del pene. Autores: Raúl Vozmediano Chicharro y Ramón Bonilla Parrilla. Arch. Esp. Urol. vol.63 no.8 oct. 2010. Consultado el 11 de mayo de 2018
- Sinclair, Andrew H. (19 de julio de 1990). «A gene from the human sex-determining region encodes a protein with homology to a conserved DNA-binding motif». Nature 346 (6281): 240-244. PMID 1695712. doi:10.1038/346240a0.
- Rediscovering Biology, Unit 11 - Biology of Sex and Gender, Expert interview transcripts,Link Archivado el 28 de julio de 2018 en Wayback Machine.
- Schoenwolf, Gary C. (2009). «Development of the Urogenital system». Larsen's human embryology (4th edición). Philadelphia: Churchill Livingstone/Elsevier. pp. 307–9. ISBN 9780443068119.
- The Merck Genitourinary Disorders Manual. Consultado el 4 de mayo de 2018
- «Atlas de Urología - Ramón Durán Merino». Archivado desde el original el 23 de octubre de 2007. Consultado el 5 de mayo de 2018.
- Información general sobre el cáncer de testículo. Instituto Nacional del Cáncer. Consultado el 4 de mayo de 2018.
- Hiperplasia benigna de próstata. Guía de actuación clínica en atención primaria. Archivado el 19 de junio de 2018 en Wayback Machine. VV.AA. Consultado el 4 de mayo de 2018
- Guía clínica sobre la disfunción sexual masculina: disfunción eréctil y eyaculación precoz. Autores: E. Wespes, E. Amar, I. Eardley, F. Giuliano, D. Hatzichristou, K. Hatzimouratidis, F. Montorsi, Y. Vardi. European Association of Urology 2010. Consultado el 7 de mayo de 2018.
- Infertilidad masculina. Aspectos clínicos e investigaciones biológicas. Autores: C. Poirot, B. Cherruau. Acta Bioquím Clín Latinoam 2005; 39 (2): 225-41. Consultado el 7 de mayo de 2018
Enlaces externos
 Wikilibros alberga un libro o manual sobre Sistema reproductor masculino.
Wikilibros alberga un libro o manual sobre Sistema reproductor masculino.