Syndrome de Lyell
Le syndrome de Lyell ou nécrolyse épidermique toxique (NET) ou érythrodermie bulleuse avec nécrolyse est un état dermatologique potentiellement létal et induit dans 70 % des cas[1] par un médicament (tel que les sulfamides ou des anti-inflammatoires non stéroïdiens[1]), entrainant une réaction du système immunitaire mal comprise et aboutissant à la nécrose des kératinocytes comme dans une brûlure thermique ou chimique. Des atteintes infectieuses ont été évoquées, surtout chez l'enfant.
| Spécialité | Dermatologie |
|---|
| CIM-10 | L51.2 |
|---|---|
| CIM-9 | 695.15 |
| OMIM | 608579 |
| DiseasesDB | 4450 |
| eMedicine |
229698 med/2291 derm/405 |
| MeSH | D004816 |
| Patient UK | Toxic-epidermal-necrolysis |
![]() Mise en garde médicale
Mise en garde médicale
Il est décrit comme l'affection dermatologique la plus grave qui puisse se produire[2],[3].
Il tire son nom du dermatologue écossais Alan Lyell (4 novembre 1917 – 2 novembre 2007).
Épidémiologie
L'incidence du syndrome de Lyell est évaluée à environ 1 cas par million d'habitants par an[4]. En Europe, l’incidence conjointe avec le syndrome de Stevens-Johnson est de 2 cas par million d’habitants par an[5]. Dans certains pays d'Asie l'incidence pourrait être plus forte pour des raisons génétiques[6].
Les facteurs de risques sont multiples, parmi eux on trouve l'âge : le risque augmente au-delà de la quarantaine, le sexe : le syndrome touche plus les femmes[7],[8]. L'infection virale par le virus de l'immunodéficience humaine (VIH) surtout en cas de syndrome d'immunodéficience acquise (SIDA) provoque une incidence de syndrome de Stevens-Johnson 10 à 100 fois plus élevée que la population générale[4],[9]. Les patients ayant subi une greffe de moelle osseuse allogénique pour cause de réaction contre le greffon sont plus susceptibles de souffrir d'effets secondaires liés aux médicaments[10].
Physiopathologie
La réaction immunitaire est encore mal connue[11].
Plusieurs études d'observation de types cas-témoins ont démontré pour cause principale l'allergie médicamenteuse (en absence de réaction due à une greffe). Dans 60 à 70 % des cas celle-ci peut être attribuée à un médicament bien précis, dans 20 à 30 % des cas elle survient chez des patients polymédicamentés (le plus souvent âgés[12]), enfin dans 5 à 10 % elle est idiopathique chez des patients niant toute prise médicamenteuse[13],[11]. En cas d'absence de médications l'origine peut être expliquée par des infections, notamment les pneumopathies atypiques à mycoplasma pneumoniae[4],[14].
L'imputabilité médicamenteuse relève de plusieurs éléments : la notion de médicament récemment introduit[11], la survenue des premiers symptômes de manière très caractéristiques 7 à 21 jours après la prise[14] (ainsi qu'un délai de quelques heures en cas de récidive) ou le renseignement par des centres de pharmacovigilance[15].
Les médicaments à haut risque de NET (cf. tableau) sont les sulfamides anti-infectieux, les antibiotiques, les anti-inflammatoires non stéroïdiens, les antiépileptiques, les antiviraux et les médicaments du traitement de la crise de goutte.
D'autres médicaments peuvent également entraîner plus rarement une nécrolyse épidermique toxique comme l'ivermectine[16].
| Sulfamides anti-infectieux | Sulfaméthoxazole-triméthoprime (Bactrim)
Sulfaforazole (Pédiazole) |
|---|---|
| Antiépileptiques | Lamotrigine |
| Anti-inflammatoires non stéroïdiens | Phénylbutazone
Ténoxicam |
| Antiviraux | Névirapine |
| Hypo-uricémiants | Allopurinol |
| Antibiotiques[11] | Pénicilline |
Clinique
La présentation clinique est assez stéréotypée et donc facilement reconnaissable, on y retrouve des symptômes cutanéomuqueux et viscéraux[11].
Prodromes
Les prodromes sont représentés par plusieurs signes cliniques : rhinopharyngite, asthénie, fièvre, angine. Ils précèdent d'une semaine les symptômes[4],[13],[20],[21].
Symptômes cutanéomuqueux
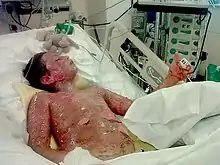
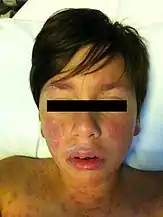
Les premiers signes cliniques cutanés surgissent entre 4 et 28 jours après la première prise médicamenteuse[2],[10],[22],[23].
La clinique cutanée est une éruption érythémateuse douloureuse fébrile, constituée de macules à centre foncé. L’éruption débute au visage et à la partie supérieure du tronc et la partie proximale des membres, les vésicules se recouvrent de manière plus ou moins confluentes[2],[10],[23]. Un érythème palmo-plantaire par extension aux téguments est classique. Le cuir chevelu est toujours respecté[9]. Après une période d'extension variable le signe de Nikolsky devient positif, tout traumatisme arrache des lambeaux d'épiderme[2],[9].
La clinique muqueuses est plus variée, c'est un symptôme habituel retrouvé dans 85 à 90 % des cas[4],[13][17], elle précède les symptômes cutanés dans un tiers des cas [4]. L'attente est par ordre de fréquence : la muqueuse pharyngée, oculaire, génitale et anale[4].
Des séquelles au niveau oculaire peuvent demeurer dans plus de 90 % des cas[3],[24], et peuvent être sources d'altération de l'acuité visuelle[9].
Symptômes viscéraux
Les signes cutanés peuvent s'accompagner de signes viscéraux. Ces manifestations découlent de la perte des fonctions principales de la peau et de la nécrose des organes. Les défaillances sont multiples : augmentation des pertes liquidiennes de 2 à 3 litres par jour induisant une hypovolémie pouvant conduire à une insuffisance rénale aiguë fonctionnelle et une défaillance cardiaque, une colonisation bactérienne provoquant de graves infections systémiques, des troubles de la thermorégulation, une dénutrition par augmentation de la réponse énergétique, ainsi que des anomalies de la réponse immune[4],[11],[25],[26],[27].
Les atteintes peuvent s'étendre à plusieurs organes et touche majoritairement les voies respiratoires et l’appareil digestif[15],[23],[28]. Le poumon : le poumon avec un œdème pulmonaire lésionnel entrainant un syndrome de détresse respiratoire aiguë (la présence d'une polypnée avec hypoxémie peut témoigner d’une nécrose de l’épithélium bronchique, entraînant un pronostic très défavorable[3]) ; l'œsophage avec une œsophagite ; le tube digestif avec une diarrhée, des douleurs abdominales, une colite voir une perforation ; et le foie avec une hépatite dans environ 10 % des cas[15],[29], cette atteinte peut résulter du médicament, d'un sepsis ou d'un choc.
Pronostic
La régénération d’un épiderme normal est rapide, 15 à 21 jours[3]. Mais en attendant, l’étendue des décollements met en jeu le pronostic vital, surtout en cas d’atteinte muqueuse diffuse touchant la trachée et les bronches, ce qui survient dans environ 20 % des cas et se manifeste par une polypnée[4].
Le taux de mortalité est de 20 à 25 %[3].
Diagnostic différentiel
Bien que le diagnostic soit clinique, une biopsie cutanée devra être effectuée dans un but médico-légal, afin de différencier avec certitude un syndrome de Lyell de : bulloses auto-immunes, d'une épidermolyse staphylococcique ou de la pustulose exanthématique aiguë généralisée[11],[23].
Traitements
La prise en charge consiste d'abord à un transfert dans des unités spécialisées permettant d'assurer des conditions d'asepsie nécessaire (gants et draps stériles...) et une température de 28-32 °C[30] pour permettre une facilitation de la thermorégulation[2]. Elle constitue ensuite en un remplissage vasculaire par une solution d'électrolytes pour combler les pertes hydriques[4].
La surveillance pulmonaire est assurée durant toute la prise en charge, de l'arrivée aux urgences ou pendant le transport médicalisé. Des examens complémentaires comme une gazométrie artérielle peuvent être réalisés pour rechercher une hypoxémie ou une hypocapnie qui évoquerait une atteinte broncho-pulmonaire[4].
Il n’existe actuellement, pas de traitement de fond de validité démontrée[4].
Le médicament présumé responsable et ses analogues doivent être définitivement contre-indiqués chez le patient atteint. Le cas doit être notifié à la pharmacovigilance. Il n’a jamais été observé de récidive en dehors de la réintroduction d’un médicament impliqué lors du premier épisode[4].
Notes et références
- Vitorio Delage, « Dictionnaire médical de l'Académie de Médecine », sur dictionnaire.academie-medecine.fr (consulté le )
- (en) Roni P. Dodiuk-Gad, Wen-Hung Chung, Laurence Valeyrie-Allanore et Neil H. Shear, « Stevens–Johnson Syndrome and Toxic Epidermal Necrolysis: An Update », American Journal of Clinical Dermatology, vol. 16, no 6, , p. 475–493 (ISSN 1175-0561 et 1179-1888, DOI 10.1007/s40257-015-0158-0, lire en ligne, consulté le )
- Collège des enseignants de dermatologie, « Item 181 : Iatrogénie. Diagnostic et prévention. Toxidermies ou réactions cutanées médicamenteuses », Université Médicale Virtuelle Francophone, 2010-2011, p. 1-14 (lire en ligne)
- Jean-Claude Roujeau, « Syndromes de Lyell et de Stevens- Johnson », La revue du praticien, , Rev Prat 2007 ; 57 : 1165-70 (lire en ligne)
- Jean-Claude Roujeau, Judith P. Kelly, Luigi Naldi et Berthold Rzany, « Medication Use and the Risk of Stevens–Johnson Syndrome or Toxic Epidermal Necrolysis », New England Journal of Medicine, vol. 333, no 24, , p. 1600–1608 (ISSN 0028-4793, PMID 7477195, DOI 10.1056/NEJM199512143332404, lire en ligne, consulté le )
- (en) Wen-Hung Chung, Shuen-Iu Hung, Hong-Shang Hong et Mo-Song Hsih, « Medical genetics: A marker for Stevens–Johnson syndrome », Nature, vol. 428, no 6982, , p. 486–486 (ISSN 0028-0836, DOI 10.1038/428486a, lire en ligne, consulté le )
- S. Bastuji-Garin, B. Rzany, R. S. Stern et N. H. Shear, « Clinical classification of cases of toxic epidermal necrolysis, Stevens-Johnson syndrome, and erythema multiforme », Archives of Dermatology, vol. 129, no 1, , p. 92–96 (ISSN 0003-987X, PMID 8420497, lire en ligne, consulté le )
- O. Correia, O. Chosidow, P. Saiag et S. Bastuji-Garin, « Evolving pattern of drug-induced toxic epidermal necrolysis », Dermatology (Basel, Switzerland), vol. 186, no 1, , p. 32–37 (ISSN 1018-8665, PMID 8435514, lire en ligne, consulté le )
- P. Saiag, E. Caumes, O. Chosidow et J. Revuz, « Drug-induced toxic epidermal necrolysis (Lyell syndrome) in patients infected with the human immunodeficiency virus », Journal of the American Academy of Dermatology, vol. 26, no 4, , p. 567–574 (ISSN 0190-9622, PMID 1597543, lire en ligne, consulté le )
- (en) I. Hilgendorf, J. Casper, L. Sviland et F. Prall, « Toxic epidermal necrolysis after allogeneic haematopoietic stem cell transplantation », Bone Marrow Transplantation, vol. 39, no 4, , p. 245–246 (ISSN 0268-3369, DOI 10.1038/sj.bmt.1705572, lire en ligne, consulté le )
- E. Coudeau, « Troubles cutanés en réanimation », Conférences d'actualisation 2001, © 2001 Éditions scientifiques et médicales elsevier sas, et sfar., p. 551–570 (lire en ligne)
- Tristan Cudennec et Christophe Guénot, Fiches de soins infirmiers en gériatrie et gérontologie, Elsevier Health Sciences, , 768 p. (ISBN 978-2-294-75381-7, lire en ligne)
- S. Siah, A. Baite, H. Bakkali et M. Atmani, « Prise en Charge du Syndrome de Lyell ou Necrolyse Epidermique Toxique », Annals of Burns and Fire Disasters, vol. 22, no 3, , p. 142–146 (ISSN 1592-9558, PMID 21991170, PMCID PMC3188146, lire en ligne, consulté le )
- Jean Claude Roujeau, « Le syndrome de Lyell », Médecine/sciences, , p. 380-384 (lire en ligne)
- J. C. Guillaume, J. C. Roujeau, J. Revuz et D. Penso, « The culprit drugs in 87 cases of toxic epidermal necrolysis (Lyell's syndrome) », Archives of Dermatology, vol. 123, no 9, , p. 1166–1170 (ISSN 0003-987X, PMID 3632001, lire en ligne, consulté le )
- « Résumé des Caractéristiques du Produit », sur agence-prd.ansm.sante.fr (consulté le )
- A. Mokline, I. Rahmani, L. Garsallah et S. Tlaili, « La nécrolyse épidermique toxique », Annals of Burns and Fire Disasters, vol. 29, no 1, , p. 37–40 (ISSN 1592-9558, PMID 27857649, PMCID PMC5108225, lire en ligne, consulté le )
- « Les antalgiques : une révolution contre la douleur », sur www.allodocteurs.fr (consulté le )
- « BDM : fiche », sur www.codage.ext.cnamts.fr (consulté le )
- P. Saïag, J. C. Roujeau et R. Touraine, « [Lyell's syndrome] », La Revue Du Praticien, vol. 38, no 23, , p. 1617–1622 (ISSN 0035-2640, PMID 3206144, lire en ligne, consulté le )
- Bénedicte Raspaud, « La nécrolyse épidermique toxique : le suivi des séquelles sur une série de cas au CHU de Bordeaux », Sciences pharmaceutiques, (lire en ligne)
- Maja Mockenhaupt, Cecile Viboud, Ariane Dunant et Luigi Naldi, « Stevens-Johnson syndrome and toxic epidermal necrolysis: assessment of medication risks with emphasis on recently marketed drugs. The EuroSCAR-study », The Journal of Investigative Dermatology, vol. 128, no 1, , p. 35–44 (ISSN 1523-1747, PMID 17805350, DOI 10.1038/sj.jid.5701033, lire en ligne, consulté le )
- Nadia Raison-Peyron, Annick Barbaud et Pascal Demoly, « Sémiologie des toxidermies de mécanisme immuno - allergique », Lyon INSERM, , p. 1-9 (lire en ligne)
- J. Wilkins, L. Morrison et C. R. White, « Oculocutaneous manifestations of the erythema multiforme/Stevens-Johnson syndrome/toxic epidermal necrolysis spectrum », Dermatologic Clinics, vol. 10, no 3, , p. 571–582 (ISSN 0733-8635, PMID 1617814, lire en ligne, consulté le )
- (en) Roupe G, Ahlmen M, Fagerberg B, Suurküla M., « Toxic epidermal necrolysis with extensive mucosal erosions of the gastrointestinal an respiratory tracts », nt Arch Allergy Appl Immunol 1986 ; 80, , p. 145-51
- (en) Timsit JF, Mion G, Rouyer N, Le Gulluche Y, Carsin H., « Bronchopulmonary distress associated with toxic epidermal necrolysis. », Intensive Care Med 1992 ; 18, (42-4.)
- F. Lebargy, P. Wolkenstein, M. Gisselbrecht et F. Lange, « Pulmonary complications in toxic epidermal necrolysis: a prospective clinical study », Intensive Care Médicine, vol. 23, no 12, , p. 1237–1244 (ISSN 0342-4642, PMID 9470079, lire en ligne, consulté le )
- Chie Sotozono, Mayumi Ueta, Noriko Koizumi et Tsutomu Inatomi, « Diagnosis and treatment of Stevens-Johnson syndrome and toxic epidermal necrolysis with ocular complications », Ophthalmology, vol. 116, no 4, , p. 685–690 (ISSN 1549-4713, PMID 19243825, DOI 10.1016/j.ophtha.2008.12.048, lire en ligne, consulté le )
- L. Levitt et R. W. Pearson, « Sulindac-induced Stevens-Johnson toxic epidermal necrolysis syndrome », JAMA, vol. 243, no 12, , p. 1262–1263 (ISSN 0098-7484, PMID 7359684, lire en ligne, consulté le )
- (en) Laurence Valeyrie-Allanore, Saskia Ingen-Housz-Oro, Olivier Chosidow et Pierre Wolkenstein, « French referral center management of Stevens–Johnson syndrome/toxic epidermal necrolysis », Dermatologica Sinica, vol. 31, no 4, , p. 191–195 (ISSN 1027-8117, DOI 10.1016/j.dsi.2013.09.008, lire en ligne, consulté le )
Liens externes
Articles connexes
Bibliographie
- [PDF] Épidémiologie - étiologie - tableau clinique et évolution - traitement par Tracey Brown-Maher (MD) et Khue Nguyen (MD)- Revue du syndrome de Stevens-Johnson et du syndrome de Lyell - Conférences scientifiques en dermatologie MG Gill University - health Centre - Volume 4 - numéro 4 - 2005
- (en) Cohen, Victor and Schwartz, Robert A. Toxic Epidermal Necrolysis eMedicine
- Portail de la médecine