Syndrome des jambes sans repos
Le syndrome des jambes sans repos (SJSR) ou Maladie de Willis Ekbom est une pathologie neurologique fréquente et invalidante. Elle est communément appelée « impatiences ». Elles sont caractérisées par des mouvements des jambes, parfois ressentis de manière désagréable, essentiellement la nuit et au repos.
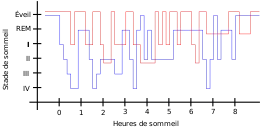
Celui d'un patient atteint du syndrome des jambes sans repos (en rouge).
| Médicament | Clonazépam, carbamazépine, gabapentine énacarbil, Horizant (d), ropinirole, gabapentine, pramipexole, rotigotine et prégabaline |
|---|---|
| Spécialité | Neurologie |
| CISP-2 | N04 |
|---|---|
| CIM-10 | G25.8 |
| CIM-9 | 333.94 |
| OMIM | 102300 608831 |
| DiseasesDB | 29476 |
| MedlinePlus | 000807 |
| eMedicine | 1188327 |
| MeSH | D012148 |
| Patient UK | Restless-legs-syndrome-pro |
![]() Mise en garde médicale
Mise en garde médicale
Les autres appellations incluent « syndrome d'impatiences des membres à l'éveil » (SIME) ; « Restless Legs Syndrome » (RLS) (en anglais) et « syndrome de Wittmaack-Ekbom ». L'association France Ekbom utilise l'appellation « maladie de Willis-Ekbom »[1].
Historique
La première description clinique du SJSR est attribuée au neurologue britannique Thomas Willis. D'abord publiée en latin en 1672, elle est éditée ensuite en anglais dans le London Practice of Physick en 1685. Un traitement par opiacés est déjà préconisé. Un siècle plus tard, François Boissier de Sauvages de Lacroix, médecin français de la faculté de Médecine de Montpellier publie une nosologie méthodique de 2 400 maladies. Dans cette classification, l'état des impatiences des membres inférieurs est nommé Anxietas tibiarum, « inquiétude des pieds ». D'autres descriptions probables de SJSR ont été rapportées par Huss (1849) Wittmaack (1861), Beard (1880), Gilles De La Tourette (1898), Bing (1913) et Oppenheim (1923)[2],[3].
Le SJSR a longtemps porté l'éponyme de syndrome d'Ekbom parce que le neurologue suédois Karl Axel Ekbom en a marqué l'histoire moderne avec une description précise du trouble dans ses publications de 1944 à 1966[4],[5].
Épidémiologie
La prévalence est estimée entre 3.9 % et 14.3 % de la population mondiale[6]. Les prévalences les plus élevées sont rapportées en Argentine (20.1 %) et les plus basses en Tanzanie (0.5 %). Environ 5-10 % des populations d'origine européenne sont touchés, et 2-3 % présentent des formes modérées a sévères. Le SJSR est rare dans les populations d'origine africaine et asiatique[7].
En France, la prévalence de la maladie est de 8.5 %, dont la moitié en souffre au moins une fois par semaine, et 1.6 % des Français en souffrent toutes les nuits. L'âge de début des symptômes se situe entre 27 et 35 ans. La prévalence augmente progressivement jusqu'à l'age de 65 ans, puis se stabilise[8]. Les femmes (10.8 %) sont plus touchées que les hommes (5.8 %)[8].
Chez la femme, le syndrome des jambes sans repos survient plus souvent durant les grossesses[9] et après la ménopause, pour une raison inconnue. On parle alors de syndrome des jambes sans repos secondaire par opposition à la forme primaire qui, elle, n'est pas due à une cause extérieure. Un premier épisode durant une grossesse augmente le risque de pérennisation du trouble et celle de récidive lors des grossesses ultérieures[10].
Causes
A l'heure actuelle, les causes du SJSR restent encore méconnues. Toutefois, une carence en fer dans le cerveau, un dysfonctionnement du système dopaminergique, ainsi qu'une prédisposition génétique seraient impliqués[11].
Carence en fer
La fréquence élevée de SJSR chez les sujets qui présentent une anémie ferriprive (carence en fer)[5],[12] et chez les donneurs de sang[13], l’amélioration partielle voire complète des symptômes après supplémentation en fer[14], font suspecter un lien entre le fer et le SJSR. Des études d'imagerie des tissus du cerveau et du liquide cérébrospinal ont confirmé ce lien[15],[16],[17],[18],[19]. Une équipe française a retrouvé chez des patients atteints de SJSR une importante augmentation de l'hepcidine, principal régulateur de l’absorption du fer[20],[21].
Dysfonctionnement de la dopamine
L’efficacité de la L-Dopa sur les symptômes rapportés par un médecin turc en 1982[22] a fait fortement suspecter un dérèglement du système dopaminergique. On a longtemps pensé que les patients manquaient de dopamine dans le cerveau ; toutefois, les métabolites de la dopamine dans le liquide cérébrospinal prélevé le soir à 22 h n'étaient pas différents entre patients et témoins.[23]. Mais dans les prélèvements matinaux de 10h, les taux étaient en revanche beaucoup plus élevés, traduisant une hyperactivité de la dopamine pendant la journée[24]. On admet actuellement une probable exagération de l'oscillation physiologique de l'activité dopaminergique entre le jour et la nuit[11].
Prédispositions génétiques
Une prédisposition génétique a été suspectée devant la haute fréquence des cas familiaux. En effet, plus de la moitié des cas ont un membre de la famille touché par le SJSR.[25] Le risque d’être soi-même atteint est 6 fois plus élevé lorsqu'un membre de la famille est atteint[26]. Ceci suggère une forte implication génétique[11]. En effet, une étude canadienne portant sur un nombre important de jumeaux a permis de mettre en évidence une concordance de 53.7% entre jumeaux, l'héritabilité étant calculée pour sa part à 69%[27].
Très tôt, le SJSR a bénéficié des études d'association pangenomique. Dès 2007, fruit de la collaboration de nombreux centres de sommeil européens, quatre premiers variants ont été identifiés comme prédisposant au SJSR dans des populations européennes. MEIS1 et BTBD9 semblaient les plus impliqués. Une autre étude sur des échantillons islandais et américain confirmait l'association entre le variant du gène BTBD9 et SJSR et les mouvements périodiques des jambes[28]. Une récente méta-analyse regroupant des populations européennes et américaines (EU-RLS GENE, INTERVAL, et 23andMe) confirmait les précédentes découvertes, et ajoutait 13 nouveaux loci impliqués dans le SJSR. Le gène MEIS1 et BTBD9 étaient les plus associés au SJSR et aux mouvements périodiques des jambes durant le sommeil[29].
Autres mécanismes suspectés
- la voie de l'hypoxie
- l'adénosine
- les glutamates
- le stress oxydant
- l'axe hypothalamo-hypophysaire.
Cas des formes de syndrome des jambes sans repos comorbide (ou secondaire)
Des fréquences élevées de SJSR ont été rapportées dans nombre de maladies et cas de figure : l’insuffisance rénale chronique au stade dialyse, au 3e trimestre de la grossesse, baisse de fer par malabsorption, hémorragie gynécologique ou digestive, chirurgie en cas de maladie hépatique, maladies inflammatoires, neurologiques et cardiovasculaires[30], certains médicaments antidépresseurs[31].
On admet actuellement un continuum entre, d'une part, des formes à début précoce, idiopathiques, avec des antécédents familiaux où la prédisposition génétique jouerait un rôle important, et d'autre part, des formes a début tardif, souvent associées à d'autres maladies et où l’environnement jouerait un rôle plus important[32].
Description
Le besoin de bouger les jambes résulte de la nécessité de soulager des sensations désagréables : fourmillements, démangeaisons, picotements et courants électriques.[33] Ces sensations, parfois violentes dans les cas extrêmes[34], apparaissent lorsque le sujet est au repos, en position assise ou allongée, surtout le soir et la nuit, et disparaissent lors des mouvements : se lever, marcher. Durant le sommeil, les sensations ne sont pas perçues mais les mouvements involontaires persistent à des degrés variables, souvent périodiques, intéressant les jambes et parfois les bras. Des fortes courbatures matinales peuvent alors se faire ressentir en plus de l'accumulation de fatigue, lorsque le syndrome est sévère. En effet, ces symptômes peuvent perturber le sommeil, voire être source de véritables insomnies[35] et dégrader la qualité de vie[36], et il n'est pas rare que les personnes qui en souffrent éprouvent également des troubles de la concentration et de la mémoire.
Les symptômes sont généralement bénins, mais ils peuvent toutefois être gênants, voire handicapants dans les formes sévères. L'examen clinique est normal. L'évolution est imprévisible.
Comme son nom l'indique, le syndrome intéresse essentiellement les membres inférieurs, mais pas uniquement. De nombreux sujets se plaignent de douleurs semblables partout dans le corps. Dans près de 50 % des cas, les membres supérieurs sont également concernés[37]. Des cas touchant l'abdomen ont été rapportés[38].
À des fins d'études, des critères diagnostiques ont été élaborés, reposant essentiellement sur la description clinique[12].
Diagnostic positif
Le diagnostic du SJSR se fait à l'interrogatoire, lors d'une consultation médicale. Cinq critères essentiels sont nécessaires au diagnostic (1) un besoin impérieux de bouger les jambes, très souvent associé à des sensation désagréables (2) aggravées par l'immobilité et le repos, (3) améliorés par les mouvements, (4) plus important le soir au repos par rapport au jour, (5) ces signes ne sont pas mieux expliqués par un autre trouble [39],[40],[41]. Le syndrome des jambes sans repos est fréquemment associé à des mouvements periodiques des jambes survenant au cours du sommeil[25].
Un enregistrement du sommeil (polysomnographie) peut être indiqué, en cas de présentation atypique[40], de pharamacoresistance,[31] ou de suspicion de mouvement periodique des jambes en sommeil, d'apnée du sommeil ou une autre pathologie du sommeil.
Diagnostics différentiels
- Le syndrome des mouvements périodiques des jambes
- Les crampes, souvent nocturnes et douloureuses, définies comme étant une contraction musculaire, absente dans le syndrome
- Les neuropathies
- Les paresthésies dues à la compression d'un nerf
- L'akathisie, manifestations ressemblant au syndrome, mais secondaire à un traitement neuroleptique.
- les rythmies du sommeil
- les myoclonies d'endormissement
- Le syndrome des jambes douloureuses avec mouvement des orteils
- L'insuffisance veineuse profonde
- Survenue ou aggravation au repos : les troubles s'aggravent lorsque la personne atteinte est au repos, assise ou couchée[42],[43].
Conséquences
Insomnie
La première conséquence est une dégradation de la durée et de la qualité du sommeil. On constate une augmentation de la latence d'endormissement (c'est-à-dire du temps nécessaire pour s'endormir), voire de graves insomnies causées par un empêchement de s'endormir du fait que les membres obligent à bouger dès que l'assoupissement se fait sentir. Il s'ensuit une fatigue chronique et une baisse de la vigilance diurne. L'endormissement n'est possible que lorsque les symptômes ne se font plus sentir. Dans des cas sévères, il arrive que la personne atteinte soit dans l'impossibilité totale de s'endormir durant plusieurs jours, voire semaines, ce qui provoque d'autres pathologies, dont souvent une dépression difficile à soigner car les antidépresseurs chimiques aggravent généralement le SJSR (la luminothérapie semble pouvoir traiter cet aspect de la maladie en améliorant le temps et la qualité du sommeil, sans toutefois significativement améliorer la sévérité du SJSR[44]).
Le stress engendré peut provoquer une forte augmentation subite de la fréquence et de la tension cardiaques[45].
Le syndrome semble corrélé avec la survenue d'une hypertension artérielle, d'un diabète, d'une obésité[46].
Chez l'enfant et l'adolescent, le syndrome des jambes sans repos peut induire un déficit d'attention[47] et mnésique, une agitation et des endormissements subits (en métro, en voiture, en lisant…).
Traitements
La prise en charge du syndrome a fait l'objet de la publication de plusieurs recommandations par des sociétés savantes. Celles de l'European Federation of Neurological Sciences (EFNS) datent de 2006[48], celles du Movement Disorder Society (MDS) de 2008[49] et celles de l'European Restless Legs Syndrome Study Group (EURLSSG) de 2016[50].
Mesures hygiénodiététiques
Il est conseillé d'éviter l'abus d'excitants (café, soda caféiné, thé, tabac), ainsi que d'avoir une hygiène de vie correcte. Une supplémentation en fer peut être justifiée en cas de carence, devant l'hypothèse causale d'un déficit. Le traitement médicamenteux ne doit être proposé que dans les formes qualifiées de répétées et gênantes, en tenant compte des effets secondaires des médicaments. Seul un cinquième des cas requièrent en fait un traitement médicamenteux[9]. Un placebo permet d'améliorer jusqu'à 40 % des cas[51]. La gabapentine est recommandée en première intention[50]. La prégabaline pourrait également avoir un intérêt[52].
Traitements pharmacologiques
Le traitement qui avait obtenu une AMM dans cette indication en France est le ropinirole, un agoniste des récepteurs dopaminergiques, qui a une certaine efficacité dans le syndrome[53]. Il peut cependant, dans certains cas, exacerber les crises[54] et provoque les effets indésirables habituels des agonistes dopaminergiques : nausées, céphalées, vertiges, somnolence, hypotension orthostatique, syncopes, troubles du rythme cardiaque, troubles psychiques divers. Les effets secondaires reconnus incluent notamment l'apparition de somnolence mais aussi la possibilité d'achat compulsif, d'addiction aux jeux, de comportement marginal à l'encontre de ses inhibitions, hypersexualité, voire comportement suicidaire. Ces troubles du comportement communs aux différents médicaments anti-parkinsoniens ont été reconnus tardivement par les laboratoires[55],[56]. Devant cette situation, la Haute Autorité de santé (HAS) a estimé le qu'elle ne pouvait donner un avis favorable au maintien de ces médicaments au remboursement en France[57],[58]. Depuis 2005, il existe un médicament, le pramipexole, commercialisé en France sous le nom de Sifrol. C'est un agoniste dopaminergique utilisé comme antiparkinsonien. Il a une certaine efficacité[59] mais est aussi considéré comme ayant un rapport bénéfice/risque défavorable[60]. La rotigotine permet également d'améliorer les symptômes[61].
Ces agonistes dopaminergiques ont une efficacité modérée[62]. Il existe parfois une augmentation de la sévérité des symptômes à long terme lors de l'emploi prolongé[63], faisant que le rapport bénéfice-risque est parfois défavorable pour ce type de produit.
Dans les formes réfractaires, l'oxycodone[64] et la méthadone[65] peuvent avoir un certain succès.
Complications
Notes et références
- « AFR » (consulté le ).
- (en) Eric Konofal, Elias Karroum, Jacques Montplaisir et Jean-Philippe Derenne, « Two early descriptions of restless legs syndrome and periodic leg movements by Boissier de Sauvages (1763) and Gilles de la Tourette (1898) », Sleep Medicine, vol. 10, no 5, , p. 586–591 (DOI 10.1016/j.sleep.2008.04.008, lire en ligne, consulté le )
- (en) G Coccagna, « Restless legs syndrome: an historical note », Sleep Medicine, vol. 5, no 3, , p. 279–283 (DOI 10.1016/j.sleep.2004.01.002, lire en ligne, consulté le )
- Krieger 2006, p. vi
- (en) Ekbom KA, « Restless legs syndrome » Neurology 1960;10:868-873
- (en) Ohayon MM, O’Hara R, Vitiello MV, « Epidemiology of restless legs syndrome: A synthesis of the literature » Sleep Med Rev, 2011
- (en) Daniel L. Picchietti, Stephen K. Van Den Eeden, Yuichi Inoue et Klaus Berger, « Achievements, challenges, and future perspectives of epidemiologic research in restless legs syndrome (RLS) », Sleep Medicine, vol. 31, , p. 3–9 (DOI 10.1016/j.sleep.2016.06.007, lire en ligne, consulté le )
- (en) F. Tison, A. Crochard, D. Leger et S. Bouee, « Epidemiology of restless legs syndrome in French adults: A nationwide survey: The INSTANT Study », Neurology, vol. 65, no 2, , p. 239–246 (ISSN 0028-3878 et 1526-632X, DOI 10.1212/01.wnl.0000168910.48309.4a, lire en ligne, consulté le )
- (en) Leschziner G, Gringras P, « Restless legs syndrome » BMJ, 2012;344:e3056
- (en) Cesnik E, Casetta I, Turri M et al. « Transient RLS during pregnancy is a risk factor for the chronic idiopathic form » Neurology, 2010;75:2117-20
- (en) Yves Dauvilliers et Juliane Winkelmann, « Restless legs syndrome: update on pathogenesis », Current Opinion in Pulmonary Medicine, vol. 19, no 6, , p. 594–600 (ISSN 1070-5287, DOI 10.1097/MCP.0b013e328365ab07, lire en ligne, consulté le )
- (en) Allen RP, Picchietti D, Hening WA, Trenkwalder C, Walters AS, Montplaisir J, « Restless legs syndrome: diagnostic criteria, special considerations, and epidemiology. A report from the restless legs syndrome diagnosis and epidemiology workshop at the National Institutes of Health » Sleep Med, 2003 Mar;4:101-19
- (en) Michael H. Silber et Jarrett W. Richardson, « Multiple Blood Donations Associated With Iron Deficiency in Patients With Restless Legs Syndrome », Mayo Clinic Proceedings, vol. 78, no 1, , p. 52–54 (ISSN 0025-6196, DOI 10.4065/78.1.52, lire en ligne, consulté le )
- (en) Yong Won Cho, Richard P. Allen et Christopher J. Earley, « Clinical efficacy of ferric carboxymaltose treatment in patients with restless legs syndrome », Sleep Medicine, vol. 25, , p. 16–23 (ISSN 1389-9457, DOI 10.1016/j.sleep.2016.06.021, lire en ligne, consulté le )
- (en) Richard P. Allen et Christopher J. Earley, « The role of iron in restless legs syndrome », Movement Disorders, vol. 22, no S18, , S440–S448 (ISSN 1531-8257, DOI 10.1002/mds.21607, lire en ligne, consulté le )
- (en) R.P. Allen, P.B. Barker, F. Wehrl et H.K. Song, « MRI measurement of brain iron in patients with restless legs syndrome », Neurology, vol. 56, no 2, , p. 263–265 (ISSN 0028-3878 et 1526-632X, DOI 10.1212/WNL.56.2.263, lire en ligne, consulté le )
- (en) J.R. Connor, P.J. Boyer, S.L. Menzies et B. Dellinger, « Neuropathological examination suggests impaired brain iron acquisition in restless legs syndrome », Neurology, vol. 61, no 3, , p. 304–309 (ISSN 0028-3878 et 1526-632X, DOI 10.1212/01.WNL.0000078887.16593.12, lire en ligne, consulté le )
- (en) Soichi Mizuno, Takumi Mihara, Tsuyoshi Miyaoka et Takuzi Inagaki, « CSF iron, ferritin and transferrin levels in restless legs syndrome », Journal of Sleep Research, vol. 14, no 1, , p. 43–47 (ISSN 1365-2869, DOI 10.1111/j.1365-2869.2004.00403.x, lire en ligne, consulté le )
- (en) C. J. Earley, J. R. Connor, J. L. Beard et E. A. Malecki, « Abnormalities in CSF concentrations of ferritin and transferrin in restless legs syndrome », Neurology, vol. 54, no 8, , p. 1698–1700 (ISSN 0028-3878 et 1526-632X, DOI 10.1212/WNL.54.8.1698, lire en ligne, consulté le )
- (en) Yves Dauvilliers, Sofiene Chenini, Jérôme Vialaret et Constance Delaby, « Association between serum hepcidin level and restless legs syndrome », Movement Disorders, vol. 33, no 4, , p. 618–627 (ISSN 1531-8257, DOI 10.1002/mds.27287, lire en ligne, consulté le )
- (en) Sofiene Chenini, Constance Delaby, Anna-Laura Rassu et Lucie Barateau, « Hepcidin and ferritin levels in restless legs syndrome: a case–control study », Scientific Reports, vol. 10, no 1, , p. 11914 (ISSN 2045-2322, DOI 10.1038/s41598-020-68851-0, lire en ligne, consulté le )
- (en) S. Akpinar, « Treatment of Restless Legs Syndrome With Levodopa Plus Benserazide », Archives of Neurology, vol. 39, no 11, , p. 739–739 (ISSN 0003-9942, DOI 10.1001/archneur.1982.00510230065027, lire en ligne, consulté le )
- Christopher J. Earley, Keith Hyland et Richard P. Allen, « CSF dopamine, serotonin, and biopterin metabolites in patients with restless legs syndrome », Movement Disorders, vol. 16, no 1, , p. 144–149 (ISSN 0885-3185 et 1531-8257, DOI 10.1002/1531-8257(200101)16:1<144::aid-mds1009>3.0.co;2-f, <144::aid-mds1009>3.0.co;2-f lire en ligne, consulté le )
- (en) Christopher J. Earley, Keith Hyland et Richard P. Allen, « Circadian changes in CSF dopaminergic measures in restless legs syndrome », Sleep Medicine, vol. 7, no 3, , p. 263–268 (ISSN 1389-9457, DOI 10.1016/j.sleep.2005.09.006, lire en ligne, consulté le )
- (en) Jacques Montplaisir, Sylvie Boucher, Gaétan Poirier et Gilles Lavigne, « Clinical, polysomnographic, and genetic characteristics of restless legs syndrome: A study of 133 patients diagnosed with new standard criteria », Movement Disorders, vol. 12, no 1, , p. 61–65 (ISSN 0885-3185 et 1531-8257, DOI 10.1002/mds.870120111, lire en ligne, consulté le )
- (en) R. P Allen, M. C La Buda, P Becker et C. J Earley, « Family history study of the restless legs syndrome », Sleep Medicine, vol. 3, , S3–S7 (ISSN 1389-9457, DOI 10.1016/S1389-9457(02)00140-5, lire en ligne, consulté le )
- (en) L. Xiong, K. Jang, J. Montplaisir et A. Levchenko, « CANADIAN RESTLESS LEGS SYNDROME TWIN STUDY », Neurology, vol. 68, no 19, , p. 1631–1633 (ISSN 0028-3878 et 1526-632X, DOI 10.1212/01.wnl.0000261016.90374.fd, lire en ligne, consulté le )
- (en) Stefansson H, Rye DB, Hicks A et al. « A genetic risk factor for periodic limb movements in sleep » N Eng J Med, 2007;357:639-647
- Barbara Schormair, Chen Zhao, Steven Bell et Erik Tilch, « Identification of novel risk loci for restless legs syndrome in genome-wide association studies in individuals of European ancestry: a meta-analysis », The Lancet Neurology, vol. 16, no 11, , p. 898–907 (ISSN 1474-4422, PMID 29029846, PMCID PMC5755468, DOI 10.1016/s1474-4422(17)30327-7, lire en ligne, consulté le )
- (en) Marion Cholley-Roulleau, Sofiene Chenini, Séverine Béziat et Lily Guiraud, « Restless legs syndrome and cardiovascular diseases: A case-control study », PLOS ONE, vol. 12, no 4, , e0176552 (ISSN 1932-6203, PMID 28445539, PMCID PMC5406016, DOI 10.1371/journal.pone.0176552, lire en ligne, consulté le )
- S. Chenini, I. Arnulf, C. Charley Monaca et I. Ghorayeb, « Syndrome des jambes sans repos pharmaco-résistant », Médecine du Sommeil, vol. 16, no 2, , p. 114–125 (ISSN 1769-4493, DOI 10.1016/j.msom.2018.10.004, lire en ligne, consulté le )
- Claudia Trenkwalder, Richard Allen, Birgit Högl et Stefan Clemens, « Comorbidities, treatment, and pathophysiology in restless legs syndrome », The Lancet Neurology, vol. 17, no 11, , p. 994–1005 (ISSN 1474-4422, DOI 10.1016/s1474-4422(18)30311-9, lire en ligne, consulté le )
- (en) « Sensations in restless legs syndrome », Sleep Medicine, vol. 13, no 4, , p. 402–408 (ISSN 1389-9457, DOI 10.1016/j.sleep.2011.01.021, lire en ligne, consulté le )
- Elias G. Karroum, Jean-Louis Golmard, Smaranda Leu-Semenescu et Isabelle Arnulf, « Painful Restless Legs Syndrome », The Clinical Journal of Pain, vol. 31, no 5, , p. 459–466 (DOI 10.1097/AJP.0000000000000133, lire en ligne, consulté le )
- Bich, H. N. X., & Huu, H. H. D. (2012). Le syndrome des jambes sans repos: une des causes de l’insomnie au Vietnam. Age, 25, 25-44.
- (en) Winkelman JW, Redline S, Baldwin CM, Resnick HE, Newman AB, Gottlieb DJ, « Polysomnographic and health-related quality of life correlates of restless legs syndrome in the Sleep Heart Health Study » Sleep, 2009;32:772-8
- (en) Michaud M, Chabli A, Lavigne G, Montplaisir J, « Arm restlessness in patients with restless legs syndrome » Mov Disord, 2000;15:289-93
- (en) Pérez-Díaz H, Iranzo A, Rye DB, Santamaría J, « Restless abdomen: a phenotypic variant of restless legs syndrome » Neurology, 2011;77:1283-6
- (en) Richard P. Allen, Daniel L. Picchietti, Diego Garcia-Borreguero et William G. Ondo, « Restless legs syndrome/Willis–Ekbom disease diagnostic criteria: updated International Restless Legs Syndrome Study Group (IRLSSG) consensus criteria – history, rationale, description, and significance », Sleep Medicine, vol. 15, no 8, , p. 860–873 (DOI 10.1016/j.sleep.2014.03.025, lire en ligne, consulté le )
- L. Leclair-Visonneau, M.-F. Vecchierini, C. Schröder et C. Charley Monaca, « Comment poser le diagnostic d’un syndrome des jambes sans repos ? », Médecine du Sommeil, vol. 16, no 2, , p. 97–105 (DOI 10.1016/j.msom.2018.10.002, lire en ligne, consulté le )
- Yves Dauvilliers, « Avant-propos », dans Les Troubles du Sommeil, Elsevier, (ISBN 978-2-294-74892-9, lire en ligne), xvii
- Monaca C, Derambure P. Physiopathologie. In :Le syndrome des jambes sans repos. Krieger J (ed), pp 1 - 19. John Libbey Eurotext, Paris, 2006.
- Monaca C, Derambure P. Médecine du sommeil FICHE PRATIQUE : Le syndrome des jambes sans repos
- Kilic-Huck, U., Meyer, C., Ruppert, E., Chambe, J., Bataillard, M., Schroder, C., & Bourgin, P. (2015) La luminothérapie (LT) dans le syndrome des jambes sans repos (SJSR): étude contrôlée versus placebo. Médecine du Sommeil, 12(1), 53.
- Syndrome des jambes sans repos : le cœur encaisse
- Innes KE, Selfe TK, Agarwal P, Restless legs syndrome and conditions associated with metabolic dysregulation, sympathoadrenal dysfunction, and cardiovascular disease risk: a systematic review, Sleep Med Rev, 2011
- Hyperactivité Paris
- (en) Vignatelli L, Billiard M, Clarenbach P et al. EFNS Task Force. « EFNS guidelines on management of restless legs syndrome and periodic limb movement disorder in sleep » Eur J Neurol, 2006;13:1049-65
- (en) Trenkwalder C, Hening WA, Montagna P et al. « Treatment of restless legs syndrome: an evidence-based review and implications for clinical practice » Mov Disord, 2008;23:2267-302
- Garcia-Borreguero D, Silber MH, Winkelman JW et al. Guidelines for the first-line treatment of restless legs syndrome/Willis-Ekbom disease, prevention and treatment of dopaminergic augmentation: a combined task force of the IRLSSG, EURLSSG, and the RLS-foundation, Sleep Med, 2016;356:1-11
- (en) Trenkwalder C, Garcia-Borreguero D, Montagna P et al. « Ropinirole in the treatment of restless legs syndrome: results from the TREAT RLS 1 study, a 12 week, randomised, placebo controlled study in 10 European countries » J Neurol Neurosurg Psychiatry, 2004;75:92-7
- (en) Garcia-Borreguero D, Larrosa O, Williams AM et al. « Treatment of restless legs syndrome with pregabalin: a double-blind, placebo-controlled study » Neurology, 2010;74:1897-904
- García-Borreguero D, Högl B, Ferini-Strambi L et al. Systematic evaluation of augmentation during treatment with ropinirole in restless legs syndrome (Willis-Ekbom disease): results from a prospective, multicenter study over 66 weeks, Mov Disord, 2012;356:277-83
- Allen RP, Earley CJ, Augmentation of the restless legs syndrome with carbidopa/levodopa, Sleep, 1996;356:205-13
- (en) Bostwick JM, Hecksel KA, Stevens SR, Bower JH, Ahlskog JE. « Frequency of new-onset pathologic compulsive gambling or hypersexuality after drug treatment of idiopathic Parkinson disease » Mayo Clin Proc. 2009;84(4):310-6. DOI:10.1016/S0025-6196(11)60538-7
- (en) Graham NA, Hammond CJ, Gold MS. « Drug-induced compulsive behaviors: exceptions to the rule » Mayo Clin Proc. 2009;84(9):846-7; author reply 847. DOI:10.1016/S0025-6196(11)60497-7
- [PDF]Avis de la commission de transparence HAS
- [PDF]Accompagnement des mesures de déremboursement de médicaments
- Högl B, Garcia-Borreguero D, Trenkwalder C et al. Efficacy and augmentation during 6 months of double-blind pramipexole for restless legs syndrome, Sleep Med, 2011;356:351-60
- (rédaction) « Jambes sans repos : toujours pas de médicament satisfaisant Un rapport bénéfices sur risques défavorable, comme avec le ropinirole », Rev Prescrire no 277 novembre 2006
- Hening WA, Allen RP, Ondo WG et al. Rotigotine improves restless legs syndrome: a 6-month randomized, double-blind, placebo-controlled trial in the United States, Mov Disord, 2010;356:1675-83
- (en) Hornyak M, Trenkwalder C, Kohnen R, Scholz H, « Efficacy and safety of dopamine agonists in restless legs » Sleep Med, 2012;13:228–236
- (en) García-Borreguero D, Williams AM, « Dopaminergic augmentation of restless legs syndrome » Sleep Med Rev, 2010;14:339-46
- Trenkwalder C, Beneš H, Grote L et al. Prolonged release oxycodone-naloxone for treatment of severe restless legs syndrome after failure of previous treatment: a double-blind, randomised, placebo-controlled trial with an open-label extension, Lancet Neurol, 2013;356:1141-50
- Silver N, Allen RP, Senerth J, Earley CJ, A 10-year, longitudinal assessment of dopamine agonists and methadone in the treatment of restless legs syndrome, Sleep Med, 2011;356:440-4