Vitiligo
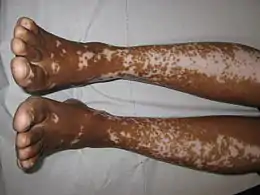
Le vitiligo — aussi appelé leucodermie ou achromie — du latin vitium (« défaut, vice »), est une maladie chronique de l'épiderme. Elle se caractérise par des taches blanches (dépigmentation) sur la peau, de dimension, d'aspect et de localisation variables, qui tendent à s'agrandir. Cette maladie auto-immune survient lorsque les cellules portant les pigments meurent ou sont incapables de fonctionner normalement. Elle évolue par poussées, sous l'influence de différents facteurs comme le stress, l'anxiété, le choc psychologique ou les frottements, et apparaît parfois au contact de produits chimiques (rares cas). Les causes du vitiligo sont peu connues. Des recherches suggèrent cependant que la maladie puisse provenir de désordres auto-immuns, de prédispositions génétiques, de stress oxydatifs. Le vitiligo peut par ailleurs être d'origine neuronale ou virale.
| Symptômes | Dépigmentation (en) |
|---|
| Médicament | Monobenzone (en), xanthotoxine et trioxysalène (en) |
|---|---|
| Spécialité | Dermatologie |
| CIM-10 | L80 |
|---|---|
| CIM-9 | 709.01 |
| OMIM | 193200 |
| DiseasesDB | 13965 |
| MedlinePlus | 000831 |
| eMedicine | 1068962 |
| MeSH | D014820 |
| Patient UK | Vitiligo-pro |
![]() Mise en garde médicale
Mise en garde médicale

Historique
Le terme fut employé pour la première fois par Aulus Cornelius Celsus au Ier siècle av. J.-C., dans son livre De Medicina[1].
Le vitiligo se retrouverait aussi dans la Bible, notamment dans la traduction de la TOB (Lv 13, 39).[Interprétation personnelle ?][2] (Lévitique 13,38 et 13,39), au Ve siècle av. J.-C.. Il correspondrait au terme hébreu בֶּהָרֹ֖ת (bahereth) : « taches brillantes ou blanches »[3].
Épidémiologie
Elle touche 0,5 % de la population mondiale, sans prédominance de sexe ni d'origine ethnique[4]. La manifestation et le développement de la maladie peuvent se produire à tout âge, même si la plupart des personnes atteintes développent le vitiligo avant l'âge de 20 ans[4].
C'est la cause la plus fréquente des dépigmentations[1].
Causes
Les causes de la maladie ne sont pas encore bien expliquées. Néanmoins, certains facteurs sont déjà identifiés. Cette maladie est principalement d'ordre génétique, et est liée à des troubles endocriniens ou auto-immuns systémiques. Le facteur génétique semble important. On compte au moins onze gènes impliqués, dont le NALP1 (« NACHT leucine-rich-repeat protein 1 ») et le TYR (codant la tyrosinase)[5]. Le vitiligo est donc une affection polygénique.
Un facteur auto-immun peut être aussi associé. En effet, les gènes qui influent sur la maladie jouent un rôle dans l'activité du système immunitaire. Certaines études montrent aussi une augmentation de la libération de TNF-α (Tumor Necrosis Factor alpha) par les cellules du système immunitaire. Les TNF-α sont des cytokines. Cette augmentation se fait au niveau de la peau atteinte, et de sa périphérie immédiate.
D'autres facteurs sont aussi associés à cette pathologie. De nouvelles études[Lesquelles ?] montrent que la dépigmentation est due à la fragilisation des mélanocytes. On ne parle plus de destruction des mélanocytes, mais de détachement dû à une fragilisation.
En situation clinique, les patients rapportent que le vitiligo apparaît après un traumatisme, après avoir été malade, ou encore à la suite d'un stress[6]. Un coup de soleil, ou des frictions répétées peuvent aussi être des déclencheurs[7]. Ces facteurs sont des facteurs déclenchants et non des causes primaires. Ils sont aussi des facteurs aggravants.
Mécanisme
Dans le vitiligo, la dépigmentation résulte d'un défaut des mélanocytes (cellules produisant la mélanine). De nouvelles études montrent que la dépigmentation peut être due à la fragilisation des mélanocytes[8]. Les mélanocytes semblent devenir sensibles à la friction. Normalement, les mélanocytes se trouvent dans la partie profonde de l'épiderme. Or, les mélanocytes proches des plaques de vitiligo migrent vers les couches superficielles (cornée). Au niveau cellulaire, les mélanocytes attachés sur la lame basale se détachent. Ceci est dû à une anomalie des molécules d'adhésion de leur membrane. On ne parle donc plus de destruction des mélanocytes mais de détachement due à une fragilisation.
Néanmoins, le mécanisme qui fragilise les mélanocytes n'est pas clairement établi :
- Théorie nerveuse : l'accumulation de neuromédiateurs ou leur libération massive lors d'un stress psychoaffectif pourraient favoriser la fragilisation des mélanocytes ;
- Théorie auto-immune : c'est l'hypothèse la plus probable. Un pourcentage significatif de patients atteints de vitiligo souffre en plus d'une autre maladie auto-immune. C'est souvent une thyroïdite de Hashimoto[9], une maladie de Basedow, une maladie d'Addison, un diabète de type 1 ;
- Théorie toxique : accumulation de radicaux libres. Ils sont nocifs pour les mélanocytes.
Les zones atteintes ne sont plus pigmentées. Elles sont donc très sensibles aux rayons ultraviolets. Normalement, la mélanine protège du soleil grâce au bronzage. Dans certains cas, on constate aussi une concentration de mélanine (zone plus sombre) autour des zones atteintes.
Diagnostic
Examen clinique
Le diagnostic du vitiligo se fait généralement chez un dermatologue. Il repose essentiellement sur la constatation de lésions caractéristiques sur la peau. En effet, le vitiligo se caractérise par des « taches blanches » sur la peau. Le caractère symétrique ou non des taches est aussi étudié. L'utilisation d'une lampe de Wood peut être utile pour aider à dépister les taches pâles ou un début de maladie. Cela permet aussi d'observer l'évolution de la maladie d'une consultation à l'autre. La forme segmentaire est un peu plus fréquente chez l'enfant, surtout au niveau du visage, avec une progression plus rapide[10].
Bilan biologique
Ce genre d'examen clinique suffit dans la plupart des cas. Cependant, il peut être utile d'effectuer un bilan biologique complémentaire. En effet, le vitiligo peut être associé à des maladies auto-immunes notamment des problèmes de thyroïde (dont la thyroïdite d'Hashimoto[11]). On le trouve notamment dans la polyendocrinopathie auto-immune de type II. Il associe : insuffisance surrénale chronique par rétraction auto-immune corticale, dysthyroïdie, vitiligo, diabète de type 1, connectivites (notamment polyarthrite rhumatoïde et lupus érythémateux disséminé).
Les stades évolutifs de la maladie
On peut classifier la maladie selon trois grands stades évolutifs :
- Stade 1 : dépigmentation incomplète de l'épiderme qui n'est pas blanc mais bistre, avec persistance des poils noirs ;
- Stade 2 : peau franchement blanche avec persistance de poils noirs ;
- Stade 3 : peau très blanche, poils blancs ou peau très blanche avec absence de poils.
Des taches aux stades 1 et 2 pourront être repigmentées grâce à un traitement médical, contrairement aux taches de stade 3. Le seul traitement possible pour celles-ci sera la greffe.
Traitement
Examens
La première consultation a pour but l'explication de la maladie au patient. Un examen clinique complet se doit d'être mené. Les possibilités et les limites des traitements sont expliquées au patient. Après un premier examen, un deuxième plus approfondi doit être mené, permettant d'évaluer la réserve de mélanocytes épidermiques et pilaires. La décision de la mise en place ou non d'un traitement sera alors prise.
Comment choisir le traitement adéquat
Le choix du traitement est déterminé après un examen soigneux. La mise en place d'un traitement n'est pas une chose facile. En effet, les taches présentes sur le corps d'une personne malade ne sont pas forcément toutes au même stade évolutif. De plus, les taches présentes sur le visage, le tronc et les membres sont facilement repigmentables. Ce qui n'est pas le cas des taches présentes sur les extrémités.
Il existe différents types de traitement du vitiligo. Certains traitements sont plus adaptés à certaines formes de la maladie, cependant, l'efficacité des traitements est étroitement liée à l'état psychologique du malade (état dépressif ou de stress permanent) et aux frictions mécaniques sur la peau. D'où la prise en charge psychologique nécessaire.
Le but des traitements
Le but des traitements médicaux est de stimuler la multiplication des mélanocytes encore présents au niveau de l'épiderme. Ainsi, une repigmentation de la peau pourrait avoir lieu. Lorsqu'un patient ne répond à aucun de ces traitement et que le vitiligo est stable depuis au moins un an, un traitement chirurgical est envisageable.
Traitements
Les différents traitements envisageables sont les suivants. Le traitement du vitiligo se fait très souvent par combinaison de différents traitements[8],[12].
Les corticoïdes
Traitement de première intention, faible coût, efficacité plutôt importante et facilité d'utilisation. Participe à la stabilisation de la dépigmentation et favorise la repigmentation de zones localisées. Taux d'amélioration variant de 20 à 90 %.
Effets supplémentaires : effets immunosuppresseurs et anti-inflammatoires.
Effets indésirables : atrophie cutanée et dilatation des petits vaisseaux sanguins situés près de la surface de la peau. Formation de lésions de couleurs rouges et violettes. Possibilité d'insomnies, agitation, prise de poids. Le traitement aux corticoïdes de classe 3 ou 4 doit être limité à une durée d'utilisation de deux à quatre mois, en alternance avec des corticoïdes plus faibles d'action[12].
Immunosuppresseurs
Deux immunosuppresseurs : Tacrolimus 0,1 % et Pimercrolimus 1 %.
Pas d'atrophie cutanée, moins d'effets indésirables, durée d'utilisation longue possible. Le Tacrolimus en pommade est aussi efficace que les corticoïdes pour la repigmentation, avec une grande efficacité dans les zones du visage et du cou. Ces inhibiteurs de la calcineurine empêchent la diminution de l'inflammation et de la réponse immune, en réduisant la synthèse de lymphocytes T, donc en réduisant la synthèse de molécules proinflammatoires. On constate de bons résultats et taux de réponse entre 60 et 90 %[12].
Analogues de la vitamine D
Inhibe la prolifération de lymphocytes T et stimule la formation des mélanocytes. Du fait des trop nombreux effets indésirables liés à la prise de vitamine D, ce sont des analogues à la vitamine D qui sont prescrits. Leur action est moins importante sur le métabolisme du calcium. Ils peuvent être utilisés en association avec des corticoïdes ou de la photothérapie. Ces analogues de la vitamine D ne présentent que très peu d'effets indésirables et sont très bien tolérés[12].
Photothérapie
Traitement de référence du vitiligo, mais il faut prendre des précautions. Par exemple, s'assurer que le patient présente une réserve suffisante en mélanocytes, car la technique repose sur la stimulation du développement et de la migration des mélanocytes. Différents traitements de photothérapie :
- La photothérapie ultraviolets A : augmentation du nombre de mélanocytes dans la peau, stimulation de la formation des mélanosomes et de leur transfert vers les kératinocytes. Effet immunosuppresseur également possible.
La photothérapie UVA est indiqué lorsque le vitiligo localisé touche plus de 20 % de la surface corporelle. Elle peut entraîner des réactions de photosensibilité. Cette technique n'est recommandé que pour les patients qui résistent aux autres traitements. Elle n'est pas recommandé pour le vitiligo chez l'enfant. Risque de vieillissement cutané précoce et de cancer de la peau. Effets indésirables : nausées et irritations gastriques. Taux de repigmentation très faible (10 %)[12].
- La photothérapie ultraviolets B à spectre étroit : stimulation de la production d'hormones mélanotropes, prolifération des mélanocytes et de la mélanogenèse. Utilisation de rayons UV à spectre étroit qui contribue à limiter la survenue de brûlures. Utilisation pour les vitiligos sévères et modérés. Nombre de séance : de 20 à 50. Aucun effets indésirables reportés. Aspect de la peau repigmentée et plus esthétique qu'avec la photothérapie UVA.[12]
- Le laser excimer : traitement ciblé uniquement sur la zone dépigmentée. Laser xénon/chlore 308 nm qui induit une stimulation des mélanocytes résiduels et une mort des lymphocytes. Taux de réponse jusqu'à 95 % avec de meilleurs résultats au niveau du visage et du cou.
Efficacité : 50-60 % de repigmentation. Effets indésirables rares et bénins, méthode plus efficace que les deux précédentes[12].
Traitement chirurgical
Traitements proposés pour tout type de vitiligo stable, c'est-à-dire au moins 6 mois / 1 an sans progression ni apparition de lésion, ne répondant pas aux traitements médicamenteux. La cause probable d'échec de cette thérapie est l'effet de Koebner. C'est-à-dire l'apparition et développement de nouvelles lésions sur une peau saine qui vient de subir un traumatisme[12].
Greffes tissulaires
Il s'agit de greffes autologues. C'est-à-dire que les greffons sont prélevés sur le patient lui-même, dans des zones du corps qui ne sont pas atteintes par le vitiligo. Ceci permet d'éviter les rejets de greffe et la prise de médicaments immunosuppresseurs. Taux de réussite variable entre 20 et 70 %. Technique coûteuse[12].
Greffes de mélanocytes
Les mélanocytes du patient lui-même sont prélevées sur des zones normalement pigmentées. Elles sont ensuite greffées sur les zones dépigmentées. Ce type de greffe ne peut se faire que sur des vitiligos peu étendus et stables. Les résultats sont plus intéressants chez des sujets jeunes atteints de vitiligo segmentaire. Comme pour les greffes tissulaires, les résultats obtenus ne sont pas toujours satisfaisants. En effet, la repigmentation obtenue n'est pas toujours homogène[12].
Cas de dépigmentation complète
Pour les personnes présentant un vitiligo très important, c'est-à-dire recouvrant plus de 50 % du corps, la dépigmentation des zones saines est parfois proposée. La dépigmentation peut être longue (parfois plus d'un an). Elle se fait grâce à une crème à monobenzone[13], pour enlever la pigmentation des parties saines. Bien qu'améliorant l'aspect de la peau et un confort social accru, il ne reste qu'une peau extrêmement sensible aux UV[12].
Cosmétiques et soins
L'apparence est la principale cause de mal être chez les personnes atteintes de vitiligo. Des produits de recouvrement très performants existent.
Prise en charge psychologique
Le vitiligo est une dermatose grave. Même si cette maladie ne provoque pas de douleur physique, le retentissement psychosocial qu'elle entraîne peut être important. En effet, le préjudice esthétique est souvent très mal vécu. Le stress et la dépression peuvent aggraver le vitiligo et avoir un impact négatif sur le traitement ; la prise en charge d'un point de vue psychologique est parfois nécessaire. La rencontre avec d'autres patients touchés par la maladie peut aussi être une grande aide.
Dans la culture populaire
Le chanteur Michael Jackson est diagnostiqué d'un vitiligo dans les années 1980[14],[15]. Les multiples rapports d'autopsie effectués lors de son décès confirment qu'il était bien atteint de cette maladie[16]. En 1993, dans une entrevue avec Oprah Winfrey, le chanteur affirme se faire blanchir la peau et utiliser du maquillage pour créer une couleur de peau homogène au fil de l'évolution de la maladie[17],[18],[19].
Alors qu'il est Premier ministre, Édouard Philippe annonce être atteint d’un vitiligo, responsable chez lui d’un blanchissement partiel de la barbe.
Notes et références
- Ezzedine K, Eleftheriadou V, Whitton M, Vitiligo, Lancet, 2015;386:74–84
- Chouraqui, André, 1917-2007. et Impr. Brodard et Taupin), La Bible, Paris, Desclée de Brouwer, , 2430 p. (ISBN 2-220-03083-0, OCLC 461999918, lire en ligne)
- Lv 13,38
- (en) Taïeb A, Picardo M. « Vitiligo » N Engl J Med. 2009;360:160. DOI:10.1056/NEJMcp0804388 Résumé
- (en) Ying Jin, Christina M. Mailloux, Katherine Gowan et al., « Variant of TYR and Autoimmunity Susceptibility Loci in Generalized Vitiligo », The New England Journal of Medicine, 6 mai 2010, 362, pp. 1686-1697. [lire en ligne]
- (en) L Qassim Al-Rubaiy, K Al-Rubiay. « Stress: A Risk Factor For Psoriasis, Vitiligo And Alopecia Areata » The Internet Journal of Dermatology 2005;4(2). DOI:10.5580/248e Lire en ligne
- (en) Wolff K, Johnson RA. Fitzpatrick's Colors Atlas & Synopsis of Clinical Dermatology, 6e éd., McGraw-Hill, 2009.
- Article sur le vitiligo, Article rédigé par des experts de la Société française de dermatologie (SFD).
- Gey A, Diallo A, Seneschal J et al. Autoimmune thyroid disease in vitiligo: multivariate analysis indicates intricate pathomechanisms, Br J Dermatol, 2013;168:756–761
- (en) Hann SK, Lee HJ. « Segmental vitiligo: clinical findings in 208 patients » J Am Acad Dermatol. 1996;35:671-74.
- (en) Kakourou T, Kanaka-Gantenbein C, Papadopoulou A, Kaloumenou E, Chrousos GP, « Increased prevalence of chronic autoimmune (Hashimoto's) thyroiditis in children and adolescents with vitiligo » J Am Acad Dermatol. 2005;53:220-3.
- Article sur les traitements du vitiligo, Article rédigé par l'association française du vitiligo (comité scientifique).
- (en) Divya Gupta, Rashmi Kumari, et Devinder Mohan Thappa, « Depigmentation therapies in vitiligo », Indian J Dermatol Venereol Leprol, 2012, vol. 78, pp. 49-58 [lire en ligne]
- « Un dermatologue de Michael Jackson: "Je l'ai fait devenir blanc parce qu'il était malade" », sur archives-lepost.huffingtonpost.fr, .
- (en) Jacko Accuser's Contradictions Continue, Lead Prosecution Investigator Testifies. « Mr. Mesereau also brought attention to, not only the accuser's lack of sensitivity for Mr. Jackson's skin condition (vitiligo), but through questioning, he exposes the accuser's apparent lack of knowledge of Mr. Jackson's vitiligo. Considering the fact that the accuser claims to have seen Mr. Jackson naked, he is surprisingly unaware of the effects of the disease. »
- (en) Corky Siemaszko, « Michael Jackson autopsy report confirms singer suffered from vitiligo, wore wig, had tattooed makeup », New York Daily News, (consulté le )
- (en) « I have the Michael Jackson skin condition », sur The Irish Times, .
- « Quand Michael Jackson parlait de sa santé », sur Le Parisien, .
- (en-US) « The Michael Jackson Interview: Oprah Reflects », Oprah.com, (lire en ligne, consulté le ).