Gastroenteritis
La gastroenteritis es una enfermedad caracterizada por la inflamación ("-itis") del tracto gastrointestinal, abarcando al estómago ("gastro"-) y el intestino delgado y grueso ("entero"-). Los síntomas principales son diarrea, vómito, dolor abdominal y calambres.[1]
| Gastroenteritis | ||
|---|---|---|
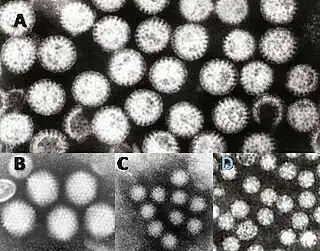 Virus de gastroenteritis
| ||
| Especialidad | gastroenterología | |
| Causas | Virus, bacterias, parásitos, hongos | |
A nivel mundial, la mayoría de los casos en niños se debe al rotavirus.[2] En los adultos, las causas más comunes son el norovirus[3] y la Campylobacter.[4] Hay causas menos comunes, como otros tipos de bacterias (o sus toxinas) y parásitos. Su transmisión puede ocurrir mediante el consumo de alimentos inadecuadamente preparados, agua contaminada o a través del contacto físico con personas infectadas. La crisis celiaca es una complicación o presentación aguda y fulminante de la celiaquía, que puede ser mortal, y se confunde habitualmente con una gastroenteritis.[5][6]
Historia
La primera vez que se utilizó el término «gastroenteritis» fue en el año 1824.[7] Antes de esa fecha se conocía más específicamente como fiebre tifoidea o «cholera morbus», entre otros, además de algo menos específico como «apretón de vísceras», «exceso», «flujo», «queja del intestino» o cualquiera de una serie de otros nombres arcaicos para la diarrea aguda.[8]
Denominación
La gastroenteritis está asociada con muchos nombres coloquiales, incluyendo la «venganza de Moctezuma», «vientre de Delhi», «la turista», y «carrera de la puerta trasera», entre otros.[9] Ha jugado un papel importante en muchas campañas militares y se cree que es el origen del término en inglés «No guts, no glory» («sin tripas no hay gloria»).[9]
Epidemiología
Se calcula que en el mundo hay entre tres y cinco mil millones de casos de gastroenteritis al año,[10] que afectan principalmente a niños y aquellos en países en vías de desarrollo,[11] lo que resultó en aproximadamente 1,3 millones de muertes en niños menores de cinco años en el 2008.[12] De estas, la mayoría se produjeron en los países más pobres del mundo.[9] Más de 450 000 de estas muertes se deben al rotavirus en niños menores de 5 años.[13][14] El cólera causa entre tres y cinco millones de casos y mata a unas 100 000 personas al año.[15] En países en vías de desarrollo, los niños menores de dos años padecen con frecuencia seis o más infecciones al año lo que resulta en gastroenteritis clínicamente significativas.[9] Es menos común en adultos, en parte por el desarrollo de una inmunidad adquirida.[16]
En el año 1980, la gastroenteritis de todo tipo de causas ocasionó 4,6 millones de muertes en niños; la mayoría de ellas tuvieron lugar en países en vías de desarrollo.[17] Para el año 2000 la tasa de mortalidad ya se había reducido de manera considerable (a aproximadamente 1,5 millones de muertes anuales), en gran parte debido a la introducción y uso extendido de las sales de rehidratación oral.[18] En los EE. UU., las infecciones que causan la gastroenteritis son las segundas infecciones más comunes (después del resfriado común) y dan como resultado entre 200 y 375 millones de casos de diarrea aguda[16][9] y aproximadamente diez mil muertes anuales,[9] entre 150 y 300 de estos fallecimientos son niños menores de cinco años.[1]
La gastroenteritis es el motivo de 3,7 millones de visitas al médico al año en los Estados Unidos[1] y 3 millones de visitas en Francia.[19] En los Estados Unidos se cree que la gastroenteritis en conjunto tiene un costo de 23 000 millones USD al año[20] y la ocasionada solo por el rotavirus tiene un coste aproximado de 1 000 millones de USD al año.[1]
Etiología
Los virus (particularmente el rotavirus) y las bacterias de las especies Escherichia coli y Campylobacter son las causas principales de la gastroenteritis.[21][11] Sin embargo, hay muchos otros agentes infecciosos que pueden causar este síndrome.[9] Ocasionalmente se han visto causas no infecciosas, pero son menos probables que la etiología viral o bacteriana.[1] El riesgo de infección es más alto en los niños debido a su falta de inmunidad y su relativa poca higiene.[1]
Viral
Entre los virus conocidos como causantes de la gastroenteritis se incluyen el rotavirus, el norovirus, el adenovirus y el astrovirus.[16][22] El rotavirus es el causante más común de gastroenteritis en los niños,[21] y produce niveles de incidencia similares tanto en los países desarrollados como en los países en vías de desarrollo.[23] Los virus causan alrededor del 70 % de los casos de diarrea infecciosa en el grupo de edad pediátrica.[24] El rotavirus es una causa menos común en los adultos debido a la inmunidad adquirida.[25]
El norovirus es la causa principal de la gastroenteritis entre los adultos en América ya que provoca más del 90 % de los brotes.[16] Estas epidemias localizadas normalmente ocurren cuando grupos de personas pasan tiempo en proximidad física unos de otros, como ocurre en los cruceros,[16] hospitales o restaurantes.[1] Las personas pueden seguir siendo contagiosas aún después de que se haya terminado su episodio de diarrea.[16] El norovirus es la causa de aproximadamente el 10 % de los casos en niños.[1]
Bacteriana
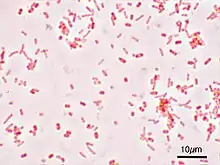
En el mundo desarrollado, la bacteria Campylobacter jejuni es la causa principal de la gastroenteritis bacteriana. La mitad de dichos casos se relaciona con la exposición a la carne de aves.[26] En los niños, las bacterias son la causa de alrededor del 15 % de los casos. Las especies más comunes son Escherichia coli, Salmonella, Shigella, y Campylobacter.[24] Si los alimentos se contaminan con bacterias y se mantienen a temperatura ambiente durante varias horas, las bacterias se multiplican y aumenta el riesgo de infección en las personas que consuman dichos alimentos.[9] Entre los alimentos comúnmente asociados con esta enfermedad se incluyen: carne cruda o poco cocida, pollo, marisco y huevos, brotes crudos, leche sin pasteurizar, quesos frescos, y jugos de frutas y verduras.[27] En los países en vías de desarrollo, especialmente en África Subsahariana y Asia, el cólera es una causa común de gastroenteritis. Esta infección usualmente se transmite por medio del agua o alimentos contaminados.[15]
La especie toxigénica Clostridium difficile es una causa importante de diarrea que ocurre más a menudo en las personas mayores.[9] Los niños pueden ser portadores de estas bacterias sin desarrollar los síntomas.[9] Es una causa común de diarrea en las personas hospitalizadas y frecuentemente se asocia con el uso de antibióticos.[28] La diarrea infecciosa causada por estafilococo dorado también puede presentarse en quienes han utilizado antibióticos.[29] La "diarrea del viajero" es usualmente un tipo de gastroenteritis bacteriana. Los medicamentos supresores de ácidos parecen aumentar el riesgo de desarrollar una infección significativa después de exponerse a cierta cantidad de organismos, incluidas las especies Clostridium difficile, Salmonella, y Campylobacter.[30] El riesgo es mayor en aquellos que consumen inhibidores de la bomba de protones que en quienes toman antagonistas H2.[30]
Parasitarias
Cierta cantidad de protozoarios puede causar gastroenteritis, sobre todo los del tipo Giardia lamblia, aunque las especies Entamoeba histolytica y Cryptosporidium también han estado involucradas.[24] Como grupo, estos agentes conforman alrededor del 10 % de los casos en niños.[31] La especie Giardia se presenta más comúnmente en los países en vías de desarrollo, pero este agente etiológico, hasta cierto punto, causa este tipo de enfermedad en cualquier parte.[32] Ocurre más comúnmente en personas que han viajado a regiones con alta prevalencia, niños que asisten a guarderías, hombres que tienen relaciones anales y entre la población en general después de un desastre.[32]
No infecciosas
Existe un número de causas no infecciosas para la inflamación del tracto gastrointestinal.[1] Algunas de las más comunes incluyen los medicamentos (como los AINE) y el gluten (en aquellos que padecen celiaquía). La enfermedad de Crohn también es una causa no infecciosa de gastroenteritis (con frecuencia aguda).[1]
La crisis celíaca es una presentación o complicación fulminante de la celiaquía en personas no diagnosticadas ni tratadas, o en celíacos que no hacen la dieta sin gluten estricta. Puede ser mortal si no es tratada con rapidez y de forma adecuada. No está todavía incluida en los protocolos ni guías clínicas. Por todo ello, los médicos la confunden habitualmente con una gastroenteritis infecciosa.[5] Aunque se considera rara, está infradiagnosticada, especialmente en países en vías de desarrollo, donde es frecuente.[5][6]
Por otro lado, en contra de la extendida creencia popular, el consumo de productos lácteos por parte de personas con intolerancia a la lactosa no produce daños en el tracto gastrointestinal, sino que se limita a molestias digestivas transitorias.[33] De hecho, una gran parte de las persona que creen tener intolerancia a la lactosa no presentan en realidad malabsorción de lactosa, sino que sus síntomas se deben a la presencia de enfermedades no diagnosticadas, principalmente la enfermedad celíaca, la enfermedad inflamatoria intestinal o el sobrecrecimiento bacteriano.[34]
También puede ocurrir una enfermedad secundaria debido a toxinas. Entre las intoxicaciones alimentarias asociadas con náuseas, vómitos y diarrea se encuentran: la intoxicación por ciguatera debido al consumo de pescados predadores contaminados, la escombroidosis asociada con el consumo de ciertos tipos de pescado en mal estado, el envenenamiento por tetradotoxina por el consumo del pez globo entre otros, y el botulismo debido a la conservación incorrecta de los alimentos.[35]
Fisiopatología
La gastroenteritis se define como vómitos o diarrea causados por una infección en el intestino delgado o en el intestino grueso.[9] Por lo general, los cambios en el intestino delgado no son inflamatorios, pero los cambios en el intestino grueso sí lo son.[9] El número de patógenos que se necesita para causar una infección varía de entre unos pocos a uno (para el Cryptosporidium) hasta tantos como 108 (para la Vibrio cholerae).[9]
Transmisión
La transmisión puede ocurrir a través del consumo de agua y alimentos contaminados (como los huevos de gallina contaminados por Salmonella) o cuando las personas comparten objetos personales.[11][36] En las zonas en las que hay estaciones lluviosas y secas, la calidad del agua generalmente empeora durante la estación lluviosa, lo que tiene correlación con el momento de los brotes.[11] En las zonas del mundo con estaciones, las infecciones son más comunes durante el invierno.[9] La alimentación a bebés por medio de biberones no desinfectados correctamente es una causa significativa a escala mundial.[11] Las tasas de transmisión también están relacionadas con una higiene deficiente, en especial entre los niños,[16] en hogares abarrotados,[37] y en aquellos con condiciones nutricionales deficientes preexistentes.[9] Después de desarrollar tolerancia, los adultos pueden portar ciertos organismos sin presentar señales o síntomas, y actuar así como reservorios naturales de contagio.[9] Si bien algunos agentes (como la Shigella) solo se presentan en primates, otros pueden presentarse en una amplia variedad de animales (como la Giardia).[9]
Cuadro clínico
La gastroenteritis normalmente ocasiona diarrea y vómito,[16] o, aunque de forma menos común, presenta solo uno de los dos.[1] El paciente también puede tener calambres abdominales.[1] Los síntomas suelen empezar a manifestarse de 12 a 72 horas después de contraer el agente infeccioso.[11] Cuando se debe a un agente viral, esta enfermedad normalmente desaparece en el transcurso de una semana.[16] Algunas causas virales también pueden estar relacionadas con fiebre, fatiga, dolor de cabeza y dolor muscular.[16] Si hay presencia de sangre en la deposición, es menos probable que la causa sea viral[16] y más probable que sea bacteriana.[26] Algunas infecciones bacterianas pueden estar asociadas a un dolor abdominal agudo y pueden persistir durante varias semanas.[26]
Los niños infectados con rotavirus usualmente se recuperan por completo en un período de tres a ocho días.[23] Sin embargo, en los países en vías de desarrollo, el tratamiento para infecciones agudas a menudo está fuera del alcance de la población y la diarrea crónica es común.[38] La deshidratación es una complicación común de la diarrea,[39] y un niño con un nivel significativo de deshidratación puede tener un llenado capilar prolongado, una turgencia cutánea pobre y una respiración anormal.[40] La presencia repetitiva de estas infecciones es común en áreas con saneamiento deficiente y desnutrición,[11] lo que puede provocar retraso del crecimiento y déficit cognitivo a largo plazo.[9]
La artritis reactiva ocurre en un 1 % de las personas después de sufrir infecciones por la especie Campylobacter y el síndrome de Guillain-Barré ocurre en el 0,1 %.[26] El Síndrome Urémico Hemolítico (SUH) puede presentarse como resultado de la infección con toxinas Shiga que producen las especies Escherichia coli o Shigella y provocan conteo bajo de plaquetas, funcionamiento deficiente de los riñones y conteo bajo de glóbulos rojos (debido a su descomposición).[31] Los niños tienen mayor predisposición a contraer SUH que los adultos.[9] Algunas infecciones virales pueden producir ataques infantiles benignos.[1]
Diagnóstico
Por lo general, la gastroenteritis se diagnostica clínicamente con base en las señales y síntomas de la persona.[16] No siempre es necesario determinar la causa exacta ya que eso no cambia el manejo de la enfermedad.[11] Sin embargo, se debería realizar un cultivo de materia fecal en aquellos que presentan sangre en las heces, aquellos que han estado expuestos a una intoxicación alimentaria y aquellos que viajaron recientemente a un país en vías de desarrollo.[16] También se pueden realizar exámenes de diagnóstico por control.[16] Ya que el 10 % de los bebés alimentados con leche materna y niños pequeños desarrollan hipoglucemia, se recomienda medir la glucosa sérica en esta población. Además se debería comprobar el nivel de[40] electrolitos y función renal cuando existe la preocupación de una deshidratación aguda.[24]
Deshidratación
Una parte importante de la evaluación es determinar si la persona sufre o no de deshidratación. Por lo general, la deshidratación se divide en leve (3–5 %), moderada (6–9 %), y aguda (≥10 %).[1] En los niños, las señales más precisas de deshidratación moderada o aguda son un llenado capilar prolongado, una turgencia cutánea deficiente y una respiración anormal.[40][41] Otros hallazgos útiles (cuando se utilizan en combinación) incluyen: ojos hundidos, disminución de la actividad, falta de lágrimas y boca seca.[1] La producción normal de orina y la ingestión oral de líquidos son síntomas tranquilizadores.[40] Los exámenes de laboratorio tienen poco beneficio clínico a la hora de determinar el grado de deshidratación.[1]
Diagnóstico diferencial
Se deben descartar otras causas potenciales de señales y síntomas que imitan a los que se ven en la gastroenteritis, incluyendo apendicitis, vólvulo, enfermedad inflamatoria intestinal, infección urinaria y diabetes mellitus.[24] También se deben tener en cuenta la insuficiencia pancreática, síndrome del intestino corto, enfermedad de Whipple, celiaquía y el abuso de laxantes.[42] El diagnóstico diferencial puede ser algo complicado si la persona presenta sólo vómitos o diarrea (en lugar de ambas cosas).[1]
La apendicitis puede presentar vómitos, dolor abdominal y una pequeña cantidad de diarrea en el 33 % de los casos.[1] En contraste con la gran cantidad de diarrea que es típica de la gastroenteritis.[1] Las infecciones en los pulmones o el tracto urinario en los niños también pueden causar vómitos o diarrea.[1] La clásica cetoacidosis diabética (CAD) se presenta con dolor abdominal, náusea y vómitos, pero no da diarrea.[1] Un estudio descubrió que al 17% de niños con CAD se les había diagnosticado inicialmente una gastroenteritis.[1]
Prevención

Estilo de vida
Para reducir las tasas de infección y las gastroenteritis clínicamente significativas es importante tener fácil acceso a un suministro de agua no contaminada y buenas prácticas de saneamiento.[9] Se ha descubierto que las medidas personales (como el lavado de manos) reducen hasta un 30 % la incidencia y tasa de prevalencia de la gastroenteritis en los países desarrollados y en vías de desarrollo.[40] Los geles con alcohol también pueden ser eficaces.[40] La lactancia materna es importante, en especial en aquellos lugares con una higiene deficiente, así como la mejora de la higiene en general.[11] La leche materna reduce tanto la frecuencia de las infecciones como su duración.[1] Evitar los alimentos o bebidas contaminadas también debería ser efectivo.[43]
Vacunación
Gracias a su efectividad y seguridad, la Organización Mundial de la Salud recomendó en el año 2009 que la vacuna contra el rotavirus se ofrezca a todos los niños a nivel mundial.[44][21] En la actualidad existen dos vacunas comerciales contra el rotavirus y varias más están en desarrollo.[44] En África y Asia estas vacunas redujeron la enfermedad aguda entre los bebés alimentados con leche materna[44] y los países que han implementado programas nacionales de vacunación han visto una disminución en las tasas y en el nivel de gravedad de la enfermedad.[45][46] Esta vacuna también puede ayudar a prevenir la enfermedad en los niños no vacunados al reducir el número de infecciones en circulación.[47] Desde el año 2000, la implementación del programa de vacunación contra el rotavirus en Estados Unidos ha reducido considerablemente el número de casos de diarrea, hasta un 80 por ciento.[48][49][50] La primera dosis de la vacuna se debe dar a los bebés alimentados con leche materna entre las 6 y 15 semanas de edad.[21] Se ha descubierto que la vacuna oral contra el cólera tiene una efectividad de entre el 50 y el 60 % después de 2 años.[51]
Tratamiento
La gastroenteritis es, por lo general, una enfermedad aguda y autocontenida.[39] El tratamiento de preferencia para aquellos que sufren una deshidratación de leve a moderada son las sales de rehidratación oral (SRO).[31] La metoclopramida y/o el ondansetrón, sin embargo, pueden ser útiles en algunos niños,[52] y la butilescopolamina es útil para tratar el dolor abdominal.[53]
Rehidratación
El tratamiento principal de la gastroenteritis tanto en niños como en adultos es la rehidratación. Esto se logra preferiblemente administrando sales de rehidratación oral, si bien la intravenosa puede ser necesaria si existe una disminución en el nivel de conciencia o si la deshidratación es grave.[54][55] Los productos orales de reemplazo producidos con carbohidratos complejos (es decir, aquellos que contienen trigo o arroz) pueden ser mejores que aquellos que contienen azúcares simples.[56] Las bebidas especialmente altas en azúcares simples, como las gaseosas y los jugos de frutas, no son recomendables en niños menores de 5 años ya que pueden aumentar la diarrea.[39] Se puede utilizar agua pura si los preparados más específicos y eficaces de rehidratación oral no están disponibles o no son agradables.[39] En los niños pequeños se puede utilizar una sonda nasogástrica para administrar fluidos si las circunstancias así lo requiriesen.[24]
Alimentación
Se recomienda que los bebés alimentados con leche materna sigan siendo alimentados de la forma normal y que los infantes alimentados con biberón sigan con su leche de fórmula después de la rehidratación con SRO.[57] Por lo general, las leches de fórmula sin lactosa o bajas en lactosa no son necesarias.[57] Los niños deben seguir con su alimentación normal durante los episodios de diarrea, pero se deben evitar los alimentos altos en azúcares simples.[57] La dieta BRAT (plátanos, arroz, puré de manzana, tostadas y té) ya no se recomienda, ya que no contiene suficientes nutrientes y no muestra ningún beneficio sobre la alimentación normal.[57] Se ha demostrado que algunos probióticos son beneficiosos para reducir tanto la duración de la enfermedad como la frecuencia de las deposiciones.[58] Además, pueden ser útiles para prevenir y tratar la diarrea asociada con los antibióticos.[59] Los productos a base de leche fermentada (como el yogur) presentan un beneficio similar.[60] Los suplementos a base de zinc parecen ser eficaces en el tratamiento y la prevención de la diarrea entre los niños de países en vía de desarrollo.[61]
Antieméticos
Los medicamentos antieméticos pueden ser útiles para tratar los vómitos en los niños. El ondansetrón es de alguna utilidad, una dosis única se asocia con una disminución en la necesidad de fluidos intravenosos, menos hospitalizaciones y menos vómitos.[62][63][64] La metoclopramida también puede ser útil.[64] Sin embargo, el uso del ondansetrón puede estar conectado a un aumento en la tasa de regreso al hospital en niños.[65] El preparado intravenoso de ondansetrón se puede administrar oralmente si el juicio clínico lo justifica.[66] El dimenhidrinato, si bien reduce los vómitos, no parece presentar un beneficio clínico importante.[1]
Antibióticos
Por lo general, los antibióticos no suelen utilizarse para la gastroenteritis, si bien algunas veces se recomiendan si los síntomas son especialmente graves[67] o si se aísla o se sospecha de una posible causa bacteriana.[68] Si se han de emplear antibióticos, un macrólido (como la azitromicina) es más preferible que una fluoroquinolona debido a unas tasas de resistencia más altas a esta última.[26] La colitis pseudomembranosa, cuya causa más habitual es el uso de antibióticos, se maneja discontinuando el agente causante y tratándola con metronidazol o vancomicina.[17] Las bacterias y protozoos que son susceptibles a tratamiento incluye la shigella,[69] la salmonella typhi,[70] y las especies de Giardia.[32] En aquellos que tengan Giardia o Entamoeba histolytica, se recomienda tratar con tinidazol ya que es mejor que el metronidazol.[71][32] La Organización Mundial de la Salud (OMS) recomienda el uso de antibióticos en niños pequeños que presentan diarrea sanguinolenta y fiebre.[1]
Antiespasmódicos
Los antiespasmódicos presentan un riesgo teórico de causar complicaciones y, si bien la experiencia clínica ha demostrado que es poco probable,[42] se desaconseja utilizar estos medicamentos en gente con diarrea sanguinolenta o diarrea que se complica con fiebre.[72] La loperamida, un opioide análogo, se usa comúnmente para el tratamiento sintomático de la diarrea.[73] La loperamida, sin embargo, no se recomienda en niños, ya que puede cruzar la barrera sangre/cerebro inmadura y causar toxicidad. El subsalicilato de bismuto, un complejo insoluble de bismuto trivalente y salicilato, puede utilizarse en casos leves o moderados,[42] pero el envenenamiento por ácido salicílico es teóricamente posible.[1]
Investigación
Hay varias vacunas contra la gastroenteritis en desarrollo. Por ejemplo, vacunas contra la Shigella y la «Escherichia coli» enterotoxigénica (ETEC), dos de las principales causas bacterianas de la gastroenteritis en todo el mundo.[74][75]
En animales
La gastroenteritis en perros y gatos está causada por muchos de los mismos agentes que la causan en los humanos. Los organismos más comunes son: Campylobacter, Clostridium difficile, Clostridium perfringens, y Salmonella.[76] Un gran número de plantas tóxicas pueden causar síntomas también.[77] Algunos agentes son más específicos a una especie determinada. La gastroenteritis porcina transmisible (GPT) se presenta en cerdos y ocasiona vómitos, diarrea y deshidratación.[78] Se cree que las aves silvestres la introdujeron en los cerdos y no hay ningún tratamiento específico disponible.[79] No se transmite a humanos.[80]
Referencias
- Singh, Amandeep (July de 2010). «Pediatric Emergency Medicine Practice Acute Gastroenteritis — An Update». Emergency Medicine Practice 7 (7).
- Tate JE, Burton AH, Boschi-Pinto C, Steele AD, Duque J, Parashar UD (February de 2012). «2008 estimate of worldwide rotavirus-associated mortality in children younger than 5 years before the introduction of universal rotavirus vaccination programmes: a systematic review and meta-analysis». The Lancet Infectious Diseases 12 (2): 136-41. PMID 22030330. doi:10.1016/S1473-3099(11)70253-5.
- Marshall JA, Bruggink LD (April de 2011). «The dynamics of norovirus outbreak epidemics: recent insights». International Journal of Environmental Research and Public Health 8 (4): 1141-9. PMC 3118882. PMID 21695033. doi:10.3390/ijerph8041141.
- Man SM (December de 2011). «The clinical importance of emerging Campylobacter species». Nature Reviews. Gastroenterology & Hepatology 8 (12): 669-85. PMID 22025030. doi:10.1038/nrgastro.2011.191.
- Balaban DV, Dima A, Jurcut C, Popp A, Jinga M (febrero de 2019). «Celiac crisis, a rare occurrence in adult celiac disease: A systematic review». World J Clin Cases (Revisión) 7 (3): 311-319. PMC 6369385. PMID 30746372. doi:10.12998/wjcc.v7.i3.311.
- Waheed N, Cheema HA, Suleman H, Fayyaz Z, Mushtaq I, Muhammad, Hashmi A (2016). «Celiac Crisis: A Rare Or Rarely Recognized Disease». J Ayub Med Coll Abbottabad 28 (4): 672-675. PMID 28586591.
- «Gastroenteritis». Oxford English Dictionary 2011. Consultado el 15 de enero de 2012.
- «Rudy's List of Archaic Medical Terms». Archivado desde el original el 9 de julio de 2007. Consultado el 3 de junio de 2013.
- Mandell 2010 Chp. 93
- Elliott, EJ (2007 Jan 6). «Acute gastroenteritis in children.». BMJ (Clinical research ed.) 334 (7583): 35--40. PMC 1764079. PMID 17204802. doi:10.1136/bmj.39036.406169.80.
- Webber, Roger (2009). Communicable disease epidemiology and control : a global perspective (3rd edición). Wallingford, Oxfordshire: Cabi. p. 79. ISBN 978-1-84593-504-7.
- Black, RE; Cousens, S, Johnson, HL, Lawn, JE, Rudan, I, Bassani, DG, Jha, P, Campbell, H, Walker, CF, Cibulskis, R, Eisele, T, Liu, L, Mathers, C, Child Health Epidemiology Reference Group of WHO and, UNICEF (2010 Jun 5). «Global, regional, and national causes of child mortality in 2008: a systematic analysis.». Lancet 375 (9730): 1969-87. PMID 20466419. doi:10.1016/S0140-6736(10)60549-1.
- Tate, JE; Burton, AH, Boschi-Pinto, C, Steele, AD, Duque, J, Parashar, UD, WHO-coordinated Global Rotavirus Surveillance, Network (2012 Feb). «2008 estimate of worldwide rotavirus-associated mortality in children younger than 5 years before the introduction of universal rotavirus vaccination programmes: a systematic review and meta-analysis.». The Lancet infectious diseases 12 (2): 136-41. PMID 22030330. doi:10.1016/S1473-3099(11)70253-5.
- World Health Organization (November de 2008). «Global networks for surveillance of rotavirus gastroenteritis, 2001–2008». Weekly Epidemiological Record 47 (83): 421-428. Consultado el 10 de mayo de 2012.
- Charles, RC; Ryan, ET (2011 Oct). «Cholera in the 21st century.». Current opinion in infectious diseases 24 (5): 472-7. PMID 21799407. doi:10.1097/QCO.0b013e32834a88af.
- Eckardt AJ, Baumgart DC (January de 2011). «Viral gastroenteritis in adults». Recent Patents on Anti-infective Drug Discovery 6 (1): 54-63. PMID 21210762.
- Mandell, Gerald L.; Bennett, John E.; Dolin, Raphael (2004). Mandell's Principles and Practices of Infection Diseases (6th edición). Churchill Livingstone. ISBN 0-443-06643-4. Archivado desde el original el 18 de octubre de 2013. Consultado el 3 de junio de 2013.
- Victora CG, Bryce J, Fontaine O, Monasch R (2000). «Reducing deaths from diarrhoea through oral rehydration therapy». Bull. World Health Organ. 78 (10): 1246-55. PMC 2560623. PMID 11100619.
- Flahault, A; Hanslik, T (2010 Nov). «[Epidemiology of viral gastroenteritis in France and Europe].». Bulletin de l'Academie nationale de medecine 194 (8): 1415-24; discussion 1424-5. PMID 22046706.
- Albert, edited by Neil S. Skolnik ; associate editor, Ross H. (2008). Essential infectious disease topics for primary care. Totowa, NJ: Humana Press. p. 66. ISBN 978-1-58829-520-0.
- Szajewska, H; Dziechciarz, P (2010 Jan). «Gastrointestinal infections in the pediatric population.». Current opinion in gastroenterology 26 (1): 36-44. PMID 19887936. doi:10.1097/MOG.0b013e328333d799.
- Dennehy PH (January de 2011). «Viral gastroenteritis in children». The Pediatric Infectious Disease Journal 30 (1): 63-4. PMID 21173676. doi:10.1097/INF.0b013e3182059102.
- Meloni, A; Locci, D, Frau, G, Masia, G, Nurchi, AM, Coppola, RC (2011 Oct). «Epidemiology and prevention of rotavirus infection: an underestimated issue?». The journal of maternal-fetal & neonatal medicine : the official journal of the European Association of Perinatal Medicine, the Federation of Asia and Oceania Perinatal Societies, the International Society of Perinatal Obstetricians. 24 Suppl 2: 48-51. PMID 21749188. doi:10.3109/14767058.2011.601920.
- Webb, A; Starr, M (2005 Apr). «Acute gastroenteritis in children.». Australian family physician 34 (4): 227-31. PMID 15861741.
- Desselberger U, Huppertz HI (January de 2011). «Immune responses to rotavirus infection and vaccination and associated correlates of protection». The Journal of Infectious Diseases 203 (2): 188-95. PMC 3071058. PMID 21288818. doi:10.1093/infdis/jiq031.
- Galanis, E (2007 Sep 11). «Campylobacter and bacterial gastroenteritis.». CMAJ : Canadian Medical Association 177 (6): 570-1. PMC 1963361. PMID 17846438. doi:10.1503/cmaj.070660.
- Nyachuba, DG (2010 May). «Foodborne illness: is it on the rise?». Nutrition Reviews 68 (5): 257-69. PMID 20500787. doi:10.1111/j.1753-4887.2010.00286.x.
- Moudgal, V; Sobel, JD (2012 Feb). «Clostridium difficile colitis: a review.». Hospital practice (1995) 40 (1): 139-48. PMID 22406889. doi:10.3810/hp.2012.02.954.
- Lin, Z; Kotler, DP; Schlievert, PM; Sordillo, EM (2010 May). «Staphylococcal enterocolitis: forgotten but not gone?». Digestive diseases and sciences 55 (5): 1200-7. PMID 19609675.
- Leonard, J; Marshall, JK, Moayyedi, P (2007 Sep). «Systematic review of the risk of enteric infection in patients taking acid suppression.». The American journal of gastroenterology 102 (9): 2047-56; quiz 2057. PMID 17509031. doi:10.1111/j.1572-0241.2007.01275.x.
- Elliott, EJ (2007 Jan 6). «Acute gastroenteritis in children.». BMJ (Clinical research ed.) 334 (7583): 35-40. PMC 1764079. PMID 17204802. doi:10.1136/bmj.39036.406169.80.
- Escobedo, AA; Almirall, P, Robertson, LJ, Franco, RM, Hanevik, K, Mørch, K, Cimerman, S (2010 Oct). «Giardiasis: the ever-present threat of a neglected disease.». Infectious disorders drug targets 10 (5): 329-48. PMID 20701575.
- Heyman, MB; Committee on Nutrition (2006 Sep). «Lactose intolerance in infants, children, and adolescents». Pediatrics 118 (3): 1279-86. PMID 16951027. doi:10.1542/peds.2006-1721.
- Suchy FJ, Brannon PM, Carpenter TO, Fernandez JR, Gilsanz V, Gould JB, Hall K, Hui SL, Lupton J, Mennella J, Miller NJ, Osganian SK, Sellmeyer DE, Wolf MA (24 de febrero de 2010). «NIH consensus development conference statement: Lactose intolerance and health». NIH Consens State Sci Statements (Revisión. Documento de consenso.) 27 (2): 1-27. PMID 20186234. Archivado desde el original el 18 de diciembre de 2016. Consultado el 2 de abril de 2017.
- Lawrence, DT; Dobmeier, SG; Bechtel, LK; Holstege, CP (2007 May). «Food poisoning.». Emergency medicine clinics of North America 25 (2): 357-73; abstract ix. PMID 17482025. doi:10.1016/j.emc.2007.02.014.
- «Salmonella, un microorganismo patógeno siempre presente - Universidad de Chile». uchile.cl. 28 de septiembre de 2011. Consultado el 2 de mayo de 2017.
- Grimwood, K; Forbes, DA (2009 Dec). «Acute and persistent diarrhea.». Pediatric clinics of North America 56 (6): 1343-61. PMID 19962025. doi:10.1016/j.pcl.2009.09.004.
- «Toolkit». DefeatDD. Archivado desde el original el 27 de abril de 2012. Consultado el 3 de mayo de 2012.
- «Management of acute diarrhoea and vomiting due to gastoenteritis in children under 5». National Institute of Clinical Excellence. April de 2009. Wikidata Q3425168.
- Tintinalli, Judith E. (2010). Emergency Medicine: A Comprehensive Study Guide (Emergency Medicine (Tintinalli)). New York: McGraw-Hill Companies. pp. 830-839. ISBN 0-07-148480-9.
- Steiner, MJ; DeWalt, DA, Byerley, JS (2004 Jun 9). «Is this child dehydrated?». JAMA : the Journal of the American Medical Association 291 (22): 2746-54. PMID 15187057. doi:10.1001/jama.291.22.2746.
- Warrell D.A., Cox T.M., Firth J.D., Benz E.J., ed. (2003). The Oxford Textbook of Medicine (4th edición). Oxford University Press. ISBN 0-19-262922-0. Archivado desde el original el 21 de marzo de 2012.
- «Viral Gastroenteritis». Center for Disease Control and Prevention. February de 2011. Archivado desde el original el 24 de abril de 2012. Consultado el 16 de abril de 2012.
- World Health Organization (December de 2009). «Rotavirus vaccines: an update». Weekly epidemiological record. 51–52 (84): 533-540. Consultado el 10 de mayo de 2012.
- Giaquinto, C; Dominiak-Felden G, Van Damme P, Myint TT, Maldonado YA, Spoulou V, Mast TC, Staat MA (2011 de July). «Summary of effectiveness and impact of rotavirus vaccination with the oral pentavalent rotavirus vaccine: a systematic review of the experience in industrialized countries». Human Vaccines. 7 7: 734-748. PMID 21734466. doi:10.4161/hv.7.7.15511. Consultado el 10 de mayo de 2012.
- Jiang, V; Jiang B; Tate J; Parashar UD; Patel MM (July de 2010). «Performance of rotavirus vaccines in developed and developing countries». Human Vaccines 6 (7): 532-542. PMID 20622508. Consultado el 10 de mayo de 2012.
- Patel, MM; Steele, D, Gentsch, JR, Wecker, J, Glass, RI, Parashar, UD (2011 Jan). «Real-world impact of rotavirus vaccination.». The Pediatric Infectious Disease Journal 30 (1 Suppl): S1-5. PMID 21183833. doi:10.1097/INF.0b013e3181fefa1f.
- US Center for Disease Control and Prevention (2008). «Delayed onset and diminished magnitude of rotavirus activity—United States, November 2007 – May 2008». Morbidity and Mortality Weekly Report 57 (25): 697-700. Consultado el 3 de mayo de 2012.
- «Reduction in rotavirus after vaccine introduction—United States, 2000–2009». MMWR Morb. Mortal. Wkly. Rep. 58 (41): 1146-9. October de 2009. PMID 19847149.
- Tate, JE; Cortese, MM, Payne, DC, Curns, AT, Yen, C, Esposito, DH, Cortes, JE, Lopman, BA, Patel, MM, Gentsch, JR, Parashar, UD (2011 Jan). «Uptake, impact, and effectiveness of rotavirus vaccination in the United States: review of the first 3 years of postlicensure data.». The Pediatric Infectious Disease Journal 30 (1 Suppl): S56-60. PMID 21183842. doi:10.1097/INF.0b013e3181fefdc0.
- Sinclair, D; Abba, K, Zaman, K, Qadri, F, Graves, PM (2011 Mar 16). «Oral vaccines for preventing cholera.». Cochrane database of systematic reviews (Online) (3): CD008603. PMID 21412922. doi:10.1002/14651858.CD008603.pub2.
- Alhashimi D, Al-Hashimi H, Fedorowicz Z (2009). «Antiemetics for reducing vomiting related to acute gastroenteritis in children and adolescents». En Alhashimi, Dunia, ed. Cochrane Database Syst Rev (2): CD005506. PMID 19370620. doi:10.1002/14651858.CD005506.pub4.
- Tytgat GN (2007). «Hyoscine butylbromide: a review of its use in the treatment of abdominal cramping and pain». Drugs 67 (9): 1343-57. PMID 17547475.
- «BestBets: El suministro de fluidos para el tratamiento de la gastroenteritis en adultos».
- Gregorio GV, Gonzales ML, Dans LF, Martinez EG (2009). «Polymer-based oral rehydration solution for treating acute watery diarrhoea». En Gregorio, Germana V, ed. Cochrane Database Syst Rev (2): CD006519. PMID 19370638. doi:10.1002/14651858.CD006519.pub2.
- King CK, Glass R, Bresee JS, Duggan C (November de 2003). «Managing acute gastroenteritis among children: oral rehydration, maintenance, and nutritional therapy». MMWR Recomm Rep 52 (RR-16): 1-16. PMID 14627948.
- Allen SJ, Martinez EG, Gregorio GV, Dans LF (2010). «Probiotics for treating acute infectious diarrhoea». En Allen, Stephen J, ed. Cochrane Database Syst Rev 11 (11): CD003048. PMID 21069673. doi:10.1002/14651858.CD003048.pub3.
- Hempel, S; Newberry, SJ; Maher, AR; Wang, Z; Miles, JN; Shanman, R; Johnsen, B; Shekelle, PG (9 de mayo de 2012). «Probiotics for the prevention and treatment of antibiotic-associated diarrhea: a systematic review and meta-analysis.». JAMA : the journal of the American Medical Association 307 (18): 1959-69. PMID 22570464.
- Mackway-Jones, Kevin (June de 2007). «Does yogurt decrease acute diarrhoeal symptoms in children with acute gastroenteritis?». BestBets.
- Telmesani, AM (2010 May). «Oral rehydration salts, zinc supplement and rota virus vaccine in the management of childhood acute diarrhea.». Journal of family and community medicine 17 (2): 79-82. PMC 3045093. PMID 21359029. doi:10.4103/1319-1683.71988.
- DeCamp LR, Byerley JS, Doshi N, Steiner MJ (September de 2008). «Use of antiemetic agents in acute gastroenteritis: a systematic review and meta-analysis». Arch Pediatr Adolesc Med 162 (9): 858-65. PMID 18762604. doi:10.1001/archpedi.162.9.858.
- Mehta S, Goldman RD (2006). «Ondansetron for acute gastroenteritis in children». Can Fam Physician 52 (11): 1397-8. PMC 1783696. PMID 17279195.
- Fedorowicz, Z; Jagannath, VA, Carter, B (2011 Sep 7). «Antiemetics for reducing vomiting related to acute gastroenteritis in children and adolescents.». Cochrane database of systematic reviews (Online) 9 (9): CD005506. PMID 21901699. doi:10.1002/14651858.CD005506.pub5.
- Sturm JJ, Hirsh DA, Schweickert A, Massey R, Simon HK (May de 2010). «Ondansetron use in the pediatric emergency department and effects on hospitalization and return rates: are we masking alternative diagnoses?». Ann Emerg Med 55 (5): 415-22. PMID 20031265. doi:10.1016/j.annemergmed.2009.11.011.
- «Ondansetron». Lexi-Comp. May de 2011. Archivado desde el original el 6 de junio de 2012. Consultado el 3 de junio de 2013.
- Traa BS, Walker CL, Munos M, Black RE (April de 2010). «Antibiotics for the treatment of dysentery in children». Int J Epidemiol 39 (Suppl 1): i70-4. PMC 2845863. PMID 20348130. doi:10.1093/ije/dyq024.
- Grimwood K, Forbes DA (December de 2009). «Acute and persistent diarrhea». Pediatr. Clin. North Am. 56 (6): 1343-61. PMID 19962025. doi:10.1016/j.pcl.2009.09.004.
- Christopher, PR; David, KV, John, SM, Sankarapandian, V (2010 Aug 4). «Antibiotic therapy for Shigella dysentery.». Cochrane database of systematic reviews (Online) (8): CD006784. PMID 20687081. doi:10.1002/14651858.CD006784.pub4.
- Effa, EE; Lassi, ZS, Critchley, JA, Garner, P, Sinclair, D, Olliaro, PL, Bhutta, ZA (2011 Oct 5). «Fluoroquinolones for treating typhoid and paratyphoid fever (enteric fever).». Cochrane database of systematic reviews (Online) (10): CD004530. PMID 21975746. doi:10.1002/14651858.CD004530.pub4.
- Gonzales, ML; Dans, LF, Martinez, EG (2009 Apr 15). «Antiamoebic drugs for treating amoebic colitis.». Cochrane database of systematic reviews (Online) (2): CD006085. PMID 19370624. doi:10.1002/14651858.CD006085.pub2.
- Harrison's Principles of Internal Medicine (16th edición). McGraw-Hill. ISBN 0-07-140235-7. Archivado desde el original el 4 de agosto de 2012.
- Feldman, Mark; Friedman, Lawrence S.; Sleisenger, Marvin H. (2002). Sleisenger & Fordtran's Gastrointestinal and Liver Disease (7th edición). Saunders. ISBN 0-7216-8973-6.
- World Health Organization. «Enterotoxigenic Escherichia coli (ETEC)». Diarrhoeal Diseases. Consultado el 3 de mayo de 2012.
- World Health Organization. «Shigellosis». Diarrhoeal Diseases. Consultado el 3 de mayo de 2012.
- Weese, JS (2011 Mar). «Bacterial enteritis in dogs and cats: diagnosis, therapy, and zoonotic potential.». The Veterinary clinics of North America. Small animal practice 41 (2): 287-309. PMID 21486637. doi:10.1016/j.cvsm.2010.12.005.
- Rousseaux, Wanda Haschek, Matthew Wallig, Colin (2009). Fundamentals of toxicologic pathology (2nd ed. edición). London: Academic. p. 182. ISBN 9780123704696.
- MacLachlan, edited by N. James; Dubovi, Edward J. (2009). Fenner's veterinary virology (4th ed. edición). Amsterdam: Elsevier Academic Press. p. 399. ISBN 9780123751584.
- al.], edited by James G. Fox ... [et (2002). Laboratory animal medicine (2nd ed. edición). Amsterdam: Academic Press. p. 649. ISBN 9780122639517.
- al.], edited by Jeffrey J. Zimmerman ... [et. Diseases of swine (10th ed. edición). Chichester, West Sussex: Wiley-Blackwell. p. 504. ISBN 9780813822679.
- Notas
- Dolin, [edited by] Gerald L. Mandell, John E. Bennett, Raphael (2010). Mandell, Douglas, and Bennett's principles and practice of infectious diseases (7th ed. edición). Philadelphia, PA: Churchill Livingstone/Elsevier. ISBN 0-443-06839-9.
Enlaces externos
- Gastroenteritis. MedlinePlus
- Qué comer cuando se tiene gastroenteritis, artículo en la revista Eroski Consumer, 24 de noviembre de 2011