Enfermedad de la membrana hialina
La enfermedad de la membrana hialina (por sus siglas en inglés, HMD), anteriormente conocida como síndrome de dificultad respiratoria, (RDS)[1] es un trastorno encontrado en recién nacidos prematuros, provocado por la insuficiencia en la producción del surfactante aunado a la falta de desarrollo de los pulmones. También puede ser atribuido a un defecto en genes asociados al desarrollo de proteínas vinculadas a la producción del surfactante pulmonar.
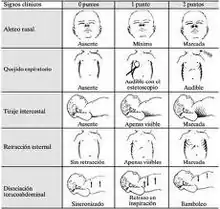
Esta enfermedad afecta a 1% de los nacimientos y una de las principales causas de muerte en infantes prematuros.[2] Su incidencia disminuye a medida que se avanza en la edad gestacional, cercana al 50% a las 26-28 semanas, y 25% a las 30-31 semanas. Además de una corta edad gestacional, el trastorno tiene un riesgo mayor de aparecer en hijos de madres diabéticas.[1]
Las membranas hialinas están compuestas de fibrina, restos celulares, glóbulos rojos, neutrófilos y macrófagos raros. Aparecen como un material eosinófilo, amorfo, que recubre o llena los espacios de aire y bloquea el intercambio de gases.
Desarrollo
La enfermedad de la membrana hialina comienza poco después del nacimiento y se manifiesta en taquipnea, taquicardia, retracción de la pared pectoral,quejido respiratorio y cianosis.
A medida que la enfermedad progresa, el paciente puede desarrollar fallas en la ventilación causadas por el aumento de la concentración de dióxido de carbono sanguíneo, y períodos prolongados de apnea. Tratada o no, el curso de la enfermedad se mantiene por 2 a 3 días. En el primero, el paciente empeora y requiere mayor tratamiento; así, durante el segundo día el paciente puede mostrar signos de estabilización, posibilitando un mejoría al tercer día.
A pesar de los continuos avances en el cuidado de esta patología, la enfermedad de la membrana hialina sigue siendo la principal causa de muerte durante el primer mes de vida.[cita requerida] Desórdenes metábolicos (acidosis, baja en los niveles de azúcar), baja en la presión sanguínea, deterioro pulmonar crónico y hemorragias intracraneales son algunas de las complicaciones que puede generar esta enfermedad.
Fisiopatología
Los pulmones muestran una deficiencia en la producción de surfactante, líquido que permite a los alvéolos permanecer abiertos durante la ventilación pulmonar. El surfactante es un complejo de lípidos, proteínas y glicoproteínas, producido por los neumocitos tipo II (células pulmonares especializadas, también conocidas como células tipo II). El surfactante se almacena celularmente en los cuerpos lamelares, para luego ser liberado en el espacio interalveolar, donde reduce la tensión superficial y así evita el colapso de los alvéolos durante la exhalación.
Tratamiento

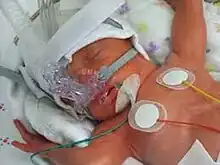
Se administra oxígeno con una pequeña cantidad de CPAP (continuous positive airway pressure), además de fluidos intravenosos para estabilizar la presión y concentraciones de azúcar y sales en la sangre. Se ha evidenciado que la administración de surfactante artificial en los recién nacidos con enfermedad de membrana hialina ventilados, se logra una disminución significativa de la letalidad por esta patología.[3]
Si la condición del paciente empeora, se le inserta un tubo endotraqueal con una preparación exógena de surfactante, el cual puede ser sintético o de origen animal. Uno de los más usados es Survanta, derivado de pulmones de vaca.[4]
Prevención
La mayoría de los casos pueden ser aminorados o prevenidos si a las madres se les administra glucocorticoides ante la sospecha de parto pretermino. Esto acelera la producción de surfactante. El glucocorticoide es administrado sin probar el desarrollo pulmonar fetal. En embarazos de más de 30 semanas, es posible realizar un examen a partir de una muestra de líquido amniótico, introduciendo una jeringa a través del abdomen y útero de la madre. El nivel de desarrollo pulmonar se obtiene de la relación entre lecitina y esfingomielina ("relación L/E ratio"); Resultados menores a 2:1 sugieren deficiencia en la producción de surfactante, requiriendo tratamiento con glucocorticoides.
Referencias
- Rodriguez RJ, Martin RJ, and Fanaroff, AA. Respiratory distress syndrome and its management. Fanaroff and Martin (eds.) Neonatal-perinatal medicine: Diseases of the fetus and infant; 7th ed. (2002):1001-1011. St. Louis: Mosby.
- Rogelio León López, Bárbara Gallegos Machado, Eduardo Estévez Rodríguez y Sonia Rodríguez García Mortalidad infantil. Análisis de un decenio Archivado el 28 de febrero de 2009 en Wayback Machine. (en español). Rev Cubana Med Gen Integr 1998; 14(6):606-10. Último acceso 26 de febrero de 2009.
- M. Angélica Oto L. y col. Quince años de mortalidad neonatal en un hospital de la Región Metropolitana (artículo completo disponible en español). Rev. chil. pediatr. v.71 n.1 Santiago ene. 2000. ISSN 0370-4106
- Schwartz, R.M., Luby, A.M., Scanlon, J.W., & Kellogg, R.J. Effect of surfactant on morbidity, mortality, and resource use in newborn infants weighing 500 to 1500 g. New England Journal of Medicine, 330 (1994): 1476-1480.