Leucemia mieloide aguda
La leucemia mieloide aguda (LMA) o leucemia mielocítica aguda es un tipo de cáncer producido en las células de la línea mieloide de los leucocitos, caracterizado por la rápida proliferación de células anormales que se acumulan en la médula ósea e interfieren en la producción de glóbulos rojos normales. La LMA es el tipo de leucemia aguda más común en adultos y su incidencia aumenta con la edad.[2] Aunque la LMA es una enfermedad relativamente rara a nivel global, es responsable de aproximadamente el 1,2 % de las muertes por cáncer en los Estados Unidos,[3] la incidencia en España es de 3,7 casos por 100 000[4] , lo que significa 1600 casos al año, y se espera un aumento de su incidencia a medida que la población envejezca.
| Leucemia mieloide aguda | ||
|---|---|---|
 Células leucémicas | ||
| Especialidad |
oncología hematología | |
| Síntomas | Sensación de cansancio, dificultad para respirar, fácil aparición de hematomas y sangrado, mayor riesgo de infección. | |
| Factores de riesgo | Tabaquismo, quimioterapia o radioterapia previa, síndrome mielodisplásico, benceno[1] | |
| Diagnóstico | Aspiración de médula ósea, análisis de sangre | |
| Tratamiento | Quimioterapia, radioterapia, trasplante de células madre[1] | |
| Frecuencia | Todas las edades, con mayor frecuencia ~ 65 a 75 años | |
| Sinónimos | ||
| Leucemia mielocítica aguda, LMA | ||
Los síntomas de la LMA son causados por la invasión de la médula ósea normal, que va siendo reemplazada poco a poco por células leucémicas, lo que conlleva un descenso de glóbulos rojos, plaquetas y leucocitos normales. Los principales síntomas incluyen fatiga, dificultad para respirar, aparición de hematomas, dificultades en la coagulación y un aumento del riesgo de infección.[1] Al igual que en las demás leucemias agudas, la LMA progresa rápidamente y puede ser fatal en semanas o meses si no es adecuadamente tratada. La causa principal, recientemente descubierta por científicos australianos (5-10-11), es la mutación del gen GATA2, que predispone a padecer la LMA.
La LMA es una enfermedad potencialmente curable. Sin embargo, sólo una minoría de pacientes son tratados con la terapia actual. El tratamiento inicial consiste en la administración de quimioterapia, cuyo objetivo es inducir una remisión de las células cancerígenas. Algunos pacientes pueden llegar a recibir un trasplante de médula ósea, si se logra encontrar alguna persona compatible. Actualmente, la investigación relacionada con la LMA se está centrando en elucidar la causa de la LMA, en la identificación de mejores marcadores de diagnóstico, en el desarrollo de nuevos métodos para detectar la enfermedad residual tras el tratamiento y en el desarrollo de nuevas drogas y de terapias dirigidas a dianas específicas.
Historia
El primer artículo publicado que describe un caso de leucemia en la literatura médica data de 1827, cuando un médico francés llamado Alfred-Armand-Louis-Marie Velpeau describió el caso de una florista de 63 años de edad con una enfermedad cuyos principales síntomas eran fiebre, debilidad, cálculos renales y hepatosplenomegalia. Velpeau advirtió que la sangre de esta paciente tenía una consistencia semejante a la "papilla de avena" e hipotetizó que este aspecto de la sangre era debido a los glóbulos blancos.[5] En 1845, el patólogo J.H. Bennett reportó una serie de casos similares de pacientes que fallecieron con esplenomegalia y cambios "en el color y la consistencia de la sangre". Bennett utilizó el término "leucocitemia" para describir esta condición patológica.[6]
El término "leucemia" fue acuñado por Rudolf Virchow, el renombrado patólogo alemán, en 1856. Pionero en el uso del microscopio óptico en el campo de la patología, Virchow fue el primero en describir el anormal exceso de glóbulos blancos en pacientes con el síndrome clínico descrito por Velpeau y Bennett. Virchow no estaba seguro de la causa que producía el exceso de glóbulos blancos, por lo que decidió utilizar el término puramente descriptivo de "leucemia" (del griego sangre blanca), para darle nombre a esta patología.[7]
Los avances en la comprensión de la LMA progresaban con el desarrollo de las nuevas tecnologías. En 1877, Paul Ehrlich desarrolló una serie de técnicas de tinción de células sanguíneas que le permitieron describir en detalle y diferenciar los glóbulos blancos normales y anormales. Wilhelm Ebstein introdujo el término "leucemia aguda" en 1889 para diferenciar las leucemias progresivas de las leucemias crónicas.[8] El término "mieloide" fue acuñado por Neumann en 1869, tras ser el primero en determinar que los glóbulos blancos provenían de la médula ósea (del griego µυєλός, myelos = médula) y no del bazo. Fue Mosler quien, diez años más tarde (1879), describía por primera vez una técnica para examinar la médula ósea y diagnosticar la leucemia.[9] Finalmente, en el año 1900, Naegli caracterizó los mieloblastos, que pertenecen a la estirpe celular afectada en la LMA, y dividió los tipos de leucemia en mieloides y linfoides, según la estirpe celular sanguínea que se viera afectada.[10]
Clasificación
Las dos esquemas más comunes usados para clasificar la LMA desde 2006, son el antiguo sistema FAB (French-American-British: francoangloestadounidense) y el nuevo sistema de la OMS (Organización Mundial de la Salud).
Clasificación FAB (franco-americana-británica)
La clasificación FAB (franco-anglo-estadounidense) divide la LMA en 8 subtipos, desde el M0 al M7, basándose en el tipo de células leucémicas que aparecen y en su grado de madurez. Esto se lleva a cabo mediante un examen de la apariencia de las células leucémicas al microscopio óptico o mediante técnicas citogenéticas, con el fin de caracterizar las posibles anomalías cromosómicas. Los subtipos de LMA han mostrado diferencias en el pronóstico y en la respuesta a terapia. Aunque la clasificación de la OMS (véase más abajo) parece ser más útil en muchos aspectos, el sistema FAB sigue siendo ampliamente utilizado.
Los 8 subtipos de LMA según la FAB son:[11][12]
| M0 | Mieloblástica: AML mínimamente diferenciada.. |
| M1 | Mieloblástica: los mieloblastos son las células leucémicas con maduración mínima dominantes en la médula en el momento del diagnóstico.
http://3.bp.blogspot.com/-hpfY-IIxmt0/UmLMtKSexkI/AAAAAAAAADk/pgp_hrLtOPI/s1600/m2.jpg |
| M2 | Mieloblástica: muchos mieloblastos, pero algunas células están en proceso con maduración de convertirse en células sanguíneas totalmente formadas. |
| M3 | Promielocítica: las células leucémicas tienen una translocación entre los cromosomas 15 y 17.. |
| M4 | Mielomonocítica: las células leucémicas suelen tener una translocación o una inversión del cromosoma 16. |
| M5 | Monocítica: las células leucémicas tienen características de monocitos (glóbulos blancos) en desarrollo. |
| M6 | Eritroleucémica : las células leucémicas tienen características de glóbulos rojos en desarrollo.
https://encrypted-tbn3.gstatic.com/images?q=tbn:ANd9GcTMZjgi_ce_uXexg3ACI3mjMI4YMIDyUmpbBoKUvMecZ2pYT7x6 (enlace roto disponible en Internet Archive; véase el historial, la primera versión y la última). |
| M7 | Megacariocítica : las células leucémicas tienen características de plaquetas en desarrollo. |
Basado en la clasificación FAB Las células de AML pueden tener características de los glóbulos rojos, las plaquetas o los glóbulos blancos (monocitos, eosinófilos o, rara vez, basófilos o mastocitos) además de los mieloblastos o promielocitos. Cuando una línea celular es dominante, puede referirse a la enfermedad como leucemia eritroide, leucemia megacariocítica aguda, leucemia monocítica aguda, etc.
Clasificación de la Organización Mundial de la Salud (OMS)
La clasificación de la Organización Mundial de la Salud (OMS) intenta ser más útil que la FAB desde el punto de vista clínico. Su objetivo es dar más información significativa relacionada con el pronóstico de la LMA. Cada una de las categorías de la OMS contiene numerosas subcategorías descriptivas de gran interés para el hematopatólogo y para el oncólogo. Sin embargo, la mayor parte de la información clínicamente significativa se encuentra categorizada en uno de los cinco subtipos listado a continuación.
Los 5 subtipos de LMA según la OMS son:[13]
| LMA con anomalías genéticas características | Incluyen aquellas LMA con translocaciones entre los cromosomas 8 y 21 [t(8;21)], inversiones en el cromosoma 16 [inv(16)] o translocaciones entre los cromosomas 15 y 17 [t(15;17)]. Los pacientes con este tipo de LMA generalmente presentan una elevada tasa de remisión y un mejor pronóstico comparado con otros tipos de LMA. |
| LMA con displasia multilinaje | Esta categoría incluye a los pacientes que han sufrido previamente un síndrome mielodisplásico (SMD) o mieloproliferativo (SMP) y este ha derivado en una LMA. Este tipo de LMA tiene una mayor incidencia en pacientes de edad avanzada y suele presentar un peor pronóstico. |
| LMA y SMD asociados al tratamiento | Esta categoría incluye a los pacientes que han sido sometidos a quimioterapia o radiaciones, y posteriormente desarrollaron LMA o SMD. Estas leucemias pueden ser caracterizadas por anomalías cromosómicas específicas y suelen presentar un mal pronóstico. |
| LMA no categorizada | Incluye subtipos de LMA que no pueden ser incluidos en ninguna de las categorías anteriores. |
| Leucemias agudas de linaje ambiguo | En este tipo de leucemia (también conocido como fenotipo mixto o leucemia aguda bifenotípica) las células leucémicas no pueden ser clasificadas como mieloides o linfoides, o bien ambos tipos de células están presentes. |
Síntomas y detección de la leucemia
La mayor parte de los síntomas de la LMA son debidos al incremento de leucocitos cancerosos que desplazan a las células normales e interfieren en la producción de glóbulos rojos normales de la médula ósea.
Hablar de detección de leucemia mieloide aguda puede resultar un poco confuso ya que no nos encontramos hablando de una enfermedad cotidiana, si bien no existen muchos factores que nos ayuden a determinar la presencia de leucemia, si existen algunos que se deben de tomar en cuenta, y que pueden ayudar a lamentar situaciones que se pudieron haber evitado.
Los pacientes con leucemia mieloide aguda con frecuencia presentan varios síntomas generalizados. Estos pueden incluir pérdida de peso, cansancio inusual, fiebre y pérdida del apetito. Por supuesto que éstos no son específicos para la leucemia mieloide aguda y son causados con más frecuencia por algo no relacionado con el cáncer.
Se puede presentar la anemia, es decir escasez de glóbulos rojos (esto ocasiona dificultad para respirar, cansancio excesivo y color "pálido" en la piel).
Cuando las células de la leucemia se propagan fuera de la médula ósea, se le llama propagación extramedular. Esto puede ocurrir después que la leucemia mieloide aguda ha sido diagnosticada. Con menos frecuencia, la propagación extramedular puede ser el primer signo de cáncer en alguien que todavía no haya sido diagnosticado con leucemia mieloide aguda.
Si las células de la leucemia se propagan a la piel, puede dar origen a pequeños puntos pigmentados (coloreados) que pueden parecer una erupción común. Una acumulación parecida a un tumor de células de la leucemia mieloide aguda debajo de la piel o en otras partes del cuerpo recibe el nombre de cloroma o sarcoma granulocítico.
Las células de la leucemia que se propagan al cerebro y a la médula espinal (sistema nervioso central, CNS) pueden causar dolor de cabeza, debilidad, convulsiones, vómito, dificultad para mantener el equilibrio y visión borrosa.
La ausencia de producción de leucocitos normales aumenta la susceptibilidad del paciente a sufrir infecciones, ya que las células leucémicas, a pesar de provenir de precursores leucocíticos, no poseen las características inmunológicas que les permitirían enfrentarse a una infección.[14] El descenso de glóbulos rojos causa anemia y el descenso de plaquetas puede dar lugar a problemas de coagulación.
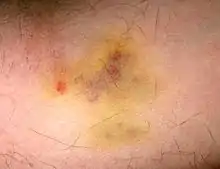
Este tipo de alteraciones no son muy específicas de la LMA y los síntomas que producen podrían confundirse fácilmente con los de una gripe u otras enfermedades comunes. Dichos síntomas incluyen fiebre, fatiga, pérdida de peso, pérdida del apetito, dificultad para respirar, aparición de hematomas por traumas menores, aparición de petequias (pequeños puntos rojos en la piel causados por derrames sanguíneos subcutáneos), dolor en los huesos y en las articulaciones e infecciones frecuentes o persistentes.[14]
La LMA puede cursar con otros síntomas adicionales. La esplenomegalia suele producirse, aunque de forma suave y asintomática. La hinchazón de los ganglios linfáticos no es común (al contrario de lo que ocurre en la leucemia linfoide aguda), pero puede tener lugar. La piel puede verse afectada por el denominado cutis leucémico, una infiltración de células leucémicas en la dermis. También, aunque más excepcionalmente, puede presentarse el síndrome de Sweet, una inflamación paraneoplásica de la piel producida por hormonas o citoquinas secretadas por las células tumorales o por las células del sistema inmune en respuesta al tumor.[14]
Algunos pacientes con LMA pueden experimentar una hinchazón de las encías debido a la infiltración de células leucémicas en el tejido blando de la encía. Menos común es que el primer síntoma de la leucemia sea un tumor fuera de la médula ósea, llamado cloroma. También puede darse el caso de que una persona no exteriorice ningún síntoma y la leucemia sea descubierta accidentalmente durante un análisis de sangre rutinario.[15]
Epidemiología
La leucemia mieloide aguda es un tipo de cáncer relativamente poco frecuente. Su incidencia en Estados Unidos se ha mantenido estable, en torno a 10.500 casos nuevos por año, desde 1995 hasta 2005. La LMA es la responsable del 1,2% de las muertes producidas por cáncer en Estados Unidos.[3]
La incidencia de la LMA aumenta con la edad, estando en 63 años la edad media a la que se diagnostica. El 90% de las leucemias agudas en adultos son del tipo LMA y solo se produce en niños excepcionalmente.[3] La tasa de LMA asociada a un tratamiento previo de quimioterapia está aumentando, siendo actualmente la causante del 10-20% de todos los casos de LMA.[16] La incidencia es ligeramente mayor en hombres que en mujeres (1,3:1).[17]
También existen variaciones en la incidencia de la LMA a nivel geográfico. En la población adulta, las tasas más elevadas de LMA se registran en Norte América, Europa y Oceanía, siendo escasa la incidencia en Asia y Latinoamérica.[18][19] Por el contrario, en la población infantil, la LMA es menos frecuente en Norte América e India, que en ciertas zonas de Asia.[20] Estas diferencias pueden ser debidas a factores genéticos, ambientales o, más probablemente, a una combinación de ambos.
Parece que existe cierto riesgo hereditario para el desarrollo de LMA. Se han descrito numerosos casos de familias cuya incidencia a nivel familiar era más elevada que la media predicha para un individuo.[21][22][23][24] El riesgo de desarrollar LMA se ve multiplicado por tres entre pacientes con parentesco en primer grado.[25]
Etiología
Se han identificado una serie de factores de riesgo para la aparición y desarrollo de la LMA:
- Ciertos desórdenes relacionados con los precursores de las células sanguíneas, tales como el síndrome mielodisplásico o el síndrome mieloproliferativo, pueden terminar desencadenando una LMA. El mayor o menor riesgo dependerá del tipo de la severidad del síndrome.[26]
- La exposición frecuente a quimioterapia anticancerígena, en particular la exposición a agentes alquilantes, puede aumentar considerablemente el riesgo a sufrir una LMA. El mayor riesgo sobreviene unos 3-5 años después de haber recibido la quimioterapia.[27] Otros agentes quimioterapeúticos, como la epipodofilotoxina y las antraciclinas, también han sido relacionados con la leucemia asociada al tratamiento quimioterapeútico. Este tipo de leucemias asociadas a un tratamiento suelen cursar con anomalías muy específicas de los cromosomas de las células leucémicas.[28]

- La exposición a radiación ionizante también aumenta el riesgo de desarrollar LMA. Esto se ha podido corroborar en diversas ocasiones. Los supervivientes de los bombardeos atómicos sobre Hiroshima y Nagasaki vieron aumentada la tasa de desarrollo de LMA,[29] al igual que les sucedió a los primeros radiólogos, que se vieron expuestos a altos niveles de rayos X antes de la adopción de las modernas medidas de seguridad para el manejo de radiación ionizante.[30]

- El benceno y otros compuestos orgánicos aromáticos han demostrado su capacidad carcinogénica in vitro. Sin embargo, hay cierta controversia en cuanto al protagonismo del benceno en el aumento del riesgo a desarrollar LMA. Mientras que algunos estudios han sugerido cierta relación entre la exposición a benceno y el incremento del riesgo a desarrollar LMA,[31] otros estudios afirman que dicho aumento de riesgo es mínimo.[32]
- Ciertas enfermedades congénitas pueden aumentar el riesgo de desarrollar algún tipo de leucemia. El caso más común es el del síndrome de Down, cuyo riesgo de desarrollar LMA se ve incrementado en unas 10-18 veces respecto de un individuo normal.[33]
Fisiopatología
La LMA es causada por la malignización del mieloblasto. En el proceso normal de hematopoyesis, el mieloblasto es un precursor inmaduro de la estirpe mieloide de glóbulos blancos. Un mieloblasto normal madurará gradualmente hasta convertirse en alguno de los tipos de glóbulo blanco maduro. Sin embargo, en la LMA, un mieloblasto acumula una serie de mutaciones en su genoma que le impiden seguir su proceso de diferenciación celular, por lo que queda "congelado" en este estado inmaduro.[34] Esto aún no es suficiente para producir la leucemia. Sin embargo, cuando a la ausencia de diferenciación del mieloblasto se suman otras mutaciones de los genes que controlan la proliferación celular, el resultado es la división incontrolada de clones del mieloblasto, que desemboca en la patología denominada LMA.[35]
La gran diversidad y heterogeneidad de tipos celulares que pueden observarse en la LMA viene dada por el hecho de que la transformación leucémica puede ocurrir en diferentes estadios a lo largo del proceso de diferenciación, lo que condiciona el tipo de células cancerígenas que se podrán encontrar en un determinado paciente.[36] Los esquemas modernos de clasificación de la LMA reconocen que las características y el comportamiento de las células leucémicas (y de la leucemia) pueden depender de la etapa en la que la diferenciación haya sido interrumpida.

Muchos pacientes con LMA suelen presentar una serie de anomalías citogenéticas específicas. Los tipos de anomalías cromosómicas encontradas pueden ser suficientes para obtener un pronóstico significativo.[37] Dichas translocaciones cromosómicas pueden generar nuevas proteínas de fusión que, o bien pierden su función original, o bien ejercen la misma función, pero de forma incontrolada, escapando a los sistemas de regulación de la expresión génica. Cuando estas proteínas alteradas son ciertos factores de transcripción las consecuencias son la interrupción de la diferenciación y la posterior proliferación incontrolada.[38] Por ejemplo, en la leucemia promielocítica aguda (un subtipo de la LMA), la translocación t(15;17) produce una proteína de fusión (PML-RARα) incapaz de responder a ácido retinoico. En condiciones normales, la proteína RARα se encuentra inhibiendo la transcripción de una serie de genes relacionados con el proceso de diferenciación celular. Cuando el ácido retionoico se une a la proteína RARα, esta se despega del ADN (concretamente de la región promotora), permitiendo así la transcripción de dichos genes y con ello el proceso de diferenciación celular del mieloblasto. Por el contrario, la proteína de fusión PML-RARα no es capaz de unir ácido retinoico a concentraciones fisiológicas, razón por la cual permanece constantemente unida al ADN, impidiendo en todo momento la transcripción de los genes y con ello el proceso de diferenciación celular.[39]
Los síntomas de la LMA se deben básicamente a la proliferación descontrolada de células leucémicas que van desplazando a las células sanas e interfieren en el desarrollo de todos los tipos celulares sanguíneos que son originados en la médula ósea.[40] A medida que progresa la enfermedad se van haciendo patentes una serie de desórdenes relacionados con la cantidad de células sanas en sangre, como son la anemia, la neutropenia y la trombocitopenia. En casos excepcionales, los pacientes pueden desarrollar un cloroma, que es un tumor sólido de células leucémicas establecido fuera de la médula ósea. Esto puede causar diversos síntomas según la zona que se vea afectada.[14]
Diagnóstico

El primer indicio en un diagnóstico de LMA es encontrar anomalías en un análisis de sangre o hemograma. Además del típico exceso de glóbulos blancos (leucocitosis), la LMA suele cursar con disminuciones esporádicas de plaquetas, eritrocitos e incluso glóbulos blancos (leucopenia).[41] Estos datos unidos a la información obtenida tras realizar un frotis de sangre periférica, pueden servir para hacer un primer diagnóstico de LMA, pero para obtener un diagnóstico definitivo suele ser necesario llevar a cabo un aspiración de médula ósea y una biopsia.
El examen de médula ósea tiene como objetivo identificar el tipo de glóbulos blancos anómalos. Sin embargo, si hay muchas células leucémicas circulantes en sangre periférica, podría llegar a evitarse la biopsia de médula ósea. La sangre, o la médula en su caso, es examinada al microscopio óptico así como por citometría de flujo con el fin de poder diagnosticar qué tipo de leucemia sufre el paciente (LMA u otras) y clasificar el subtipo. Además, se llevan a cabo de forma rutinaria exámenes citogenéticos e hibridación in situ fluorescente (FISH) con el fin de determinar las posibles translocaciones cromosómicas de las células leucémicas.

El diagnóstico y la clasificación de la LMA pueden llegar a ser realmente complicados, por lo que siempre deberían ser realizados por un hematólogo o hematopatólogo cualificado. En los casos de diagnósticos sencillos, la presencia de ciertas características morfológicas (como los bastones de Auer) o ciertos resultados específicos de la citometría de flujo nos pueden permitir distinguir fácilmente la LMA de otros tipos de leucemias. Sin embargo, en ausencia de estas características, el diagnóstico puede ser bastante más difícil de llevar a cabo.[42]
Según los criterios ampliamente aceptados de la OMS, el diagnóstico de la LMA queda establecido cuando más del 20% de las células observadas en sangre o en médula ósea son mieloblastos leucémicos.[43] La LMA debe ser diferenciada sin ningún género de duda respecto de ciertas patologías "preleucémicas" como los síndromes mielodisplásico y mieloproliferativo, ya que en estos casos el tratamiento a seguir por el paciente es diferente.
La leucemia promielocítica aguda (LPA) tiene la tasa de curación más alta y requiere una forma única de tratamiento, por lo que es muy importante establecer rápidamente el diagnóstico para determinar si nos encontramos frente a este subtipo de leucemia. La hibridación in situ fluorescente es la técnica más adecuada para este propósito, ya que nos permite identificar fácilmente si se ha producido la translocación cromosómica [t(15;17)] que caracteriza a la LPA.[44]
Tratamiento
El tratamiento de la LMA se basa principalmente en la quimioterapia y está dividido en dos fases, terapia de inducción y terapia de posremisión (o consolidación). El objetivo de la terapia de inducción es llevar a cabo una reducción del número de células leucémicas hasta niveles indetectables. El objetivo de la terapia de consolidación es la completa eliminación de cualquier resto de la enfermedad y lograr la curación completa del paciente.
Terapia de inducción


Desde 2006, todos los subtipos FAB de LMA, salvo el M3, reciben normalmente el mismo tratamiento quimioterapéutico con citarabina (Ara-C) y antraciclina (daunorubicina o idarubicina).[45] Otras alternativas incluyen únicamente altas dosis de Ara-C.[46][47] Sin embargo, estas terapias producen también efectos secundarios tóxicos como la mielosupresión y el incremento del riesgo de infección, por lo que no se recomienda su uso en personas de edad avanzada. Esta primera fase de inducción suele requerir un mes de hospitalización desde el comienzo del tratamiento quimioterapéutico hasta la recuperación de sus efectos secundarios.
La quimioterapia de inducción presenta un esquema de administración denominado "7 + 3", en el que la citarabina es administrada de forma continuada durante los 7 primeros días y la antraciclina durante los 3 siguientes. Alrededor del 70% de los pacientes logran una remisión con este protocolo de administración.[48]
En cuanto al subtipo M3 (FAB) de LMA, también conocido como leucemia promielocítica aguda, es casi universalmente tratado con la droga ATRA (all-trans-retinoic acid) de forma adicional a la quimioterapia de inducción.[49][50][51] Estos casos requieren de mucha atención para prevenir la coagulación intravascular diseminada (CID), una complicación asociada a este tratamiento, que puede darse si los promielocitos liberan su contenido al torrente sanguíneo. Sin embargo, la LPA suele curarse en la mayoría de los casos si se sigue un buen protocolo de tratamiento.
El objetivo de la fase de inducción es alcanzar una remisión completa, pero esto no quiere decir que la enfermedad sea curada, sino que los métodos de diagnóstico disponibles no sean capaces de detectar indicios de LMA (por ejemplo, <5% de células leucémicas en la médula ósea). La remisión completa se suele conseguir en el 50-75% de los pacientes adultos diagnosticados, pero estos valores pueden verse modificados por algunos de los factores relacionados con el pronóstico descritos anteriormente.[52]
La durabilidad de la remisión depende en gran medida del pronóstico de la leucemia original. Generalmente, todas las remisiones fallan si no van seguidas de una quimioterapia de consolidación (posremisión). Esto hace que la consolidación sea una fase tan importante como la inducción para lograr la curación de la leucemia.[53]
En ciertas ocasiones, el proceso de inducción debe administrarse más de una vez. En estos casos, lograr una remisión tras una segunda inducción no altera las posibilidades de supervivencia del paciente, pero el fracaso de la remisión tras la segunda inducción reduce considerablemente posteriores remisiones de la enfermedad.[54]
Terapia de consolidación
Tras conseguir una remisión completa de la leucemia, podría parecer que la enfermedad ha desaparecido, pero realmente aún quedan células leucémicas no detectables por las técnicas de diagnóstico actuales. Si en este punto no se aplica una terapia de consolidación (o posremisión) prácticamente el 100% de los pacientes sufrirán una recaída.[55] Por ello, es imprescindible administrar esta segunda terapia para eliminar cualquier residuo de la enfermedad y prevenir una recaída. Existe una publicación que analiza la terapia de mantenimiento en la LMA.[56]

El tipo de terapia de consolidación utilizado en cada caso suele ser específico e individualizado, basado en cada paciente en particular, según el pronóstico que presente, su estado de salud, su edad, etc. Para aquellas leucemias que presentan un buen pronóstico (por ejemplo, inv(16) y t(15;17)) los pacientes son sometidos a una quimioterapia intensiva adicional de 3-5 ciclos, conocida como quimioterapia de consolidación.[57][58] Sin embargo, para pacientes con un elevado riesgo de recaída (como aquellos con un mal pronóstico citogenético, con un síndrome mielodisplásico o con LMA asociada al tratamiento) se suele recomendar el trasplante de médula ósea, si el paciente es capaz de tolerar un trasplante y existe un donante compatible. En cuanto a la mejor terapia de consolidación aplicable a la LMA de riesgo intermedio (basando dicho riesgo en un pronóstico citogenético) parece ser que no está tan claro y entran más factores en juego como la edad, el estado previo de salud del paciente y la posibilidad de recibir un trasplante de médula ósea.[58]
Recaídas de LMA
A pesar de la agresividad de las terapias de inducción y de consolidación, sólo un 20-30% de los pacientes logran eliminar la enfermedad, por lo menos, durante largos períodos. Para los pacientes que sufren una recaída, la única terapia probada potencialmente curativa es el trasplante de médula ósea, suponiendo que aún no hayan recibido dicho trasplante.[59][60][61] En el año 2000, un fármaco llamado Mylotarg (gemtuzumab ozogamicin) fue aprobado en los Estados Unidos para pacientes mayores de 60 años con una recaída de LMA e incapaces de soportar altas dosis de quimioterapia.[62]

Para aquellos pacientes que presenten una recaída de LMA y no sean candidatos a recibir un trasplante de médula ósea, o bien sufran una recaída después de haber recibido dicho trasplante (lo cual reduce notablemente las posibilidades de recibir un tratamiento convencional), existe la posibilidad de ofrecerse voluntario para ensayos clínicos. En estos ensayos se prueban drogas citotóxicas como la clofarabina y dianas terapéuticas como los inhibidores de farnesil transferasa, decitabina e inhibidores de MDR1 (proteína de resistencia a múltiples drogas). Otra opción para los pacientes en recaída de LMA es simplemente recibir cuidados paliativos.
En cuanto al tratamiento para aquellos pacientes que sufran una recaída de leucemia promielocítica aguda (LPA), cabe destacar el trióxido de arsénico, probado en diversos ensayos y aprobado por la Administración de Drogas y Alimentos. Al igual que el ATRA, el trióxido de arsénico no funciona con otros subtipos de LMA.[63]
Pronóstico

La leucemia mieloide aguda es una enfermedad curable, lo cual depende en gran medida del pronóstico de la enfermedad.[64]
Ciertos factores afectan el pronóstico (probabilidad de recuperación) y las opciones de tratamiento.
El pronóstico (probabilidad de recuperación) y las opciones de tratamiento para la LMA infantil dependen de los siguientes aspectos:
Edad del niño en el momento del diagnóstico. Raza o grupo étnico del niño. Si el niño tiene un mucho sobrepeso. Número de glóbulos blancos en la sangre en el momento del diagnóstico. Si la LMA se presentó después del tratamiento contra el cáncer. Subtipo de LMA. Si hay ciertos cambios en los cromosomas o los genes de las células con leucemia. Si el niño presenta síndrome de Down. La mayoría de los niños con LMA y síndrome de Down se pueden curar de su leucemia. Si la leucemia se encuentra en el sistema nervioso central (cerebro y médula espinal). Rapidez con que la leucemia responda al tratamiento inicial. Si la LMA está recién diagnosticada (sin tratamiento) o recidivó (volvió) después del tratamiento. Tiempo que transcurre entre la terminación del tratamiento y la recidiva de la LMA.
Citogenética y pronóstico en la LMA
La citogenética es uno de los factores más importantes para poder obtener un pronóstico fiable de la enfermedad, ya que existen ciertas anomalías cromosómicas estrechamente relacionadas con subtipos concretos de leucemia (por ejemplo la translocación t(15;17) con la leucemia promielocítica aguda). Sin embargo, cerca de la mitad de los pacientes con LMA presentan análisis citogenéticos "normales", por lo que son incluidos dentro del grupo de riesgo intermedio. Por otro lado, existen ciertas anomalías citogenéticas conocidas y asociadas a un pronóstico adverso, ya que presentan un elevado riesgo de recaída tras el tratamiento.[65][66][67]
El primer estudio que trató de relacionar las pruebas citogenéticas con el pronóstico fue llevado a cabo por el Medical Research Council, analizando muestras de 1.612 pacientes. Su trabajo fue publicado en 1998 y puede resumirse en la siguiente tabla:[68]
| Grupo de riesgo | Anomalía | Supervivencia tras 5 años | Tasa de recidiva |
|---|---|---|---|
| Favorable | t(8;21), t(15;17), inv(16) | 70% | 33% |
| Intermedio | Normal, +8, +21, +22, del(7q), del(9q), Anormal 11q23, cualquier otro cambio estructural o numérico | 48% | 50% |
| Adverso | -5, -7, del(5q), Anormal 3q, Citogenética compleja | 15% | 78% |
Más tarde, el Southwest Oncology Group y el Eastern Cooperative Oncology Group,[69] y, más tarde aún, el Cancer and Leukemia Group B, publicaron, solapándose entre sí, una serie de listas acerca del pronóstico citogenético en la leucemia.[67]
Pronóstico en caso de SMD preexistente
La LMA proveniente de un síndrome mielodisplásico o mieloproliferativo preexistente (también llamada LMA secundaria) presenta un peor pronóstico, al igual que ocurre con la LMA asociada al tratamiento, tras haber recibido quimioterapia con el fin de erradicar un cáncer previo. Ambos casos se encuentran asociados con una elevada tasa de anomalías citogenéticas desfavorables.[70][71][72]
Otros marcadores utilizados para el pronóstico
Al igual que ocurre en todos los tipos de cáncer, la condición física y el nivel de actividad del paciente juegan un importante papel en el pronóstico de la LMA. En algunos estudios, los pacientes mayores de 60 años y con niveles altos de lactato deshidrogenasa presentan peor pronóstico.[73]
Las duplicaciones en tándem internas (ITDs) FLT3 han demostrado ir asociados con un mal pronóstico en la LMA.[74] Aunque estos pacientes sean tratados con las terapias más agresivas, como el trasplante de células madre en la primera remisión, no se ve aumentada su esperanza de vida respecto de los no tratados, por lo que el pronóstico en estos casos es adverso e incierto.[75]
Otro tema en el que se han centrado las investigaciones ha sido la búsqueda del significado clínico de las mutaciones del gen c-KIT, que codifica una proteína tirosín-kinasa implicada en procesos de regulación de la proliferación celular, en la LMA.[76] Estas mutaciones son frecuentes y clínicamente relevantes debido a la disponibilidad de ciertos inhibidores tirosín-kinasa, como el sunitinib y el imatinib, cuya acción puede bloquear farmacológicamente la actividad de c-KIT.
Otros genes que están siendo estudiados como posibles factores de pronóstico o como dianas terapéuticas son CEBPA, BAALC, ERG y NPM1.
Expectativas de curación
Las tasas de curación en ensayos clínicos varían entre el 30% y el 50%[77][78] Sin embargo, es necesario remarcar que dichos ensayos clínicos suelen incluir únicamente pacientes jóvenes, que son capaces de tolerar terapias más agresivas. Por ello, es muy probable que la tasa global de curación de todos los pacientes con LMA (incluyendo a personas de edad avanzada y a personas incapaces de tolerar una terapia agresiva) sea bastante inferior. Por el contrario, la tasa de curación para la leucemia promielocítica aguda se encuentra en torno al 50% [79]
Véase también
Notas
- «Acute Myeloid Leukemia Treatment (PDQ®)–Patient Version - National Cancer Institute». www.cancer.gov (en inglés). 1 de octubre de 2021. Consultado el 14 de diciembre de 2021.
- Fadoo, Z., Mushtaq, N., Alvi, S., Ali, M. «Acute myeloid leukaemia in children: experience at a tertiary care facility of Pakistan.» J Pak Med Assoc. 2012 Feb;62(2):125-8.
- Jemal, A., Thomas, A., Murray, T., Thun, M. «Cancer statistics 2002.» CA Cancer J Clin 52:23, 2002. | id = PMID 11814064
- «Se diagnostican unas 1.600 personas con leucemia mieloide aguda cada año en España». www.pmfarma.es. Consultado el 20 de noviembre de 2021.
- Hoffman, Ronald et al. (2005). Hematology: Basic Principles and Practice (4th. ed. edición). St. Louis, Mo.: Elsevier Churchill Livingstone. p. 1071. ISBN 0-443-06629-9.
- Bennett JH. Two cases of hypertrophy of the spleen and liver, in which death took place from suppuration of blood. Edinburgh Med Surg J. (1845)64:413.
- Virchow, R.: «Die Leukämie.» En: Virchow, R. (ed): Gesammelte Abhandlungen zur Wissenschaftlichen Medizin. Frankfurt, Meidinger, 1856, p. 190.
- Ebstein, W. «Ueber die acute Leukämie und Pseudoleukämie.» Deutsch Arch Klin Med. (1889)44:343.
- Mosler, F. «Klinische Symptome und Therapie der medullären Leukämie.» Berl Klin Wochenschr. (1876)13:702.
- Naegeli O. Über rothes Knochenmark und Myeloblasten. Deutsch Med Wochenschr. (1900) 26:287.
- Bennett J, Catovsky D, Daniel M, Flandrin G, Galton D, Gralnick H, Sultan C (1976). «Proposals for the classification of the acute leukaemias. French-American-British (FAB) co-operative group». Br J Haematol 33 (4): 451-8. PMID 188440.
- Leucemia, AEAL-Asociación Española de Afectados por Linfoma, Mieloma y. «3. La leucemia mieloide aguda | AEAL». Consultado el 20 de noviembre de 2021.
- Vardiman J, Harris N, Brunning R (2002). «The World Health Organization (WHO) classification of the myeloid neoplasms». Blood 100 (7): 2292-302. PMID 12239137. Full text Archivado el 6 de noviembre de 2006 en Wayback Machine..
- Hoffman, Ronald et al. (2005), pp. 1074–75.
- Abeloff, Martin et al. (2004). Clinical Oncology (3rd. edition edición). St. Louis, Mo.: Elsevier Churchill Livingstone. p. 2834. ISBN 0-443-06629-9.
- Leone G, Mele L, Pulsoni A, et al: The incidence of secondary leukemias. Haematologica 84:937, 1999. | id = PMID 10509043
- Greenlee RT, Hill-Harmon MB, Murray T, et al: Cancer statistics, 2001 [erratum appears in CA Cancer J Clin 2001 Mar-Apr;51(2):144]. CA Cancer J Clin 2001;51:15–36. | id = PMID 11577478
- Linet MS: The leukemias: Epidemiologic aspects. In Lilienfeld AM (ed): Monographs in Epidemiology and Biostatistics. New York, Oxford University Press, 1985, p I.
- Aoki K, Kurihars M, Hayakawa N, et al: Death Rates for Malignant Neoplasms for Selected Sites by Sex and Five-Year Age Group in 33 Countries 1953–57 to 1983–87. Nagoya, Japan, University of Nagoya Press, International Union Against Cancer, 1992.
- Bhatia S, Neglia JP: Epidemiology of childhood acute myelogenous leukemia. J Pediatr Hematol Oncol 17:94, 1995. | id = PMID 7749772
- Taylor GM, Birch JM: The hereditary basis of human leukemia. In Henderson ES, Lister TA, Greaves MF (eds): Leukemia, 6th ed. Philadelphia, WB Saunders, 1996, p 210.
- Horwitz M, Goode EL, Jarvik GP: Anticipation in familial leukemia. Am J Hum Genet 59:990, 1996. | id = PMID 8900225
- Crittenden LB: An interpretation of familial aggregation based on multiple genetic and environmental factors. Ann N Y Acad Sci 91:764, 1978. | id = PMID 13696504
- Horowitz M: The genetics of familial leukemia. Leukemia 11:1345, 1997
- Gunz FW, Veale AM: Leukemia in close relatives: Accident or predisposition. J Natl Cancer Inst 42:517, 1969. | id = PMID 4180615
- Sanz G, Sanz M, Vallespí T, Cañizo M, Torrabadella M, García S, Irriguible D, San Miguel J (1989). «Two regression models and a scoring system for predicting survival and planning treatment in myelodysplastic syndromes: a multivariate analysis of prognostic factors in 370 patients.». Blood 74 (1): 395-408. PMID 2752119.
- Le Beau M, Albain K, Larson R, Vardiman J, Davis E, Blough R, Golomb H, Rowley J (1986). «Clinical and cytogenetic correlations in 63 patients with therapy-related myelodysplastic syndromes and acute nonlymphocytic leukemia: further evidence for characteristic abnormalities of chromosomes no. 5 and 7». J Clin Oncol 4 (3): 325-45. PMID 3950675.
- Thirman M, Gill H, Burnett R, Mbangkollo D, McCabe N, Kobayashi H, Ziemin-van der Poel S, Kaneko Y, Morgan R, Sandberg A (1993). «Rearrangement of the MLL gene in acute lymphoblastic and acute myeloid leukemias with 11q23 chromosomal translocations». N Engl J Med 329 (13): 909-14. PMID 8361504.
- Bizzozero O, Johnson K, Ciocco A (1966). «Radiation-related leukemia in Hiroshima and Nagasaki, 1946-1964. I. Distribution, incidence and appearance time». N Engl J Med 274 (20): 1095-101. PMID 5932020.
- Yoshinaga S, Mabuchi K, Sigurdson A, Doody M, Ron E (2004). «Cancer risks among radiologists and radiologic technologists: review of epidemiologic studies». Radiology 233 (2): 313-21. PMID 15375227.
- Austin H, Delzell E, Cole P (1988). «Benzene and leukemia. A review of the literature and a risk assessment.». Am J Epidemiol 127 (3): 419-39. PMID 3277397.
- Linet, MS. The Leukemias: Epidemiologic Aspects. Oxford University Press, New York 1985.
- Evans D, Steward J (1972). «Down's syndrome and leukaemia». Lancet 2 (7790): 1322. PMID 4117858.
- Fialkow PJ: Clonal origin of human tumors. Biochim Biophys Acta 1976;458:283–321. | id = PMID 1067873
- Fialkow PJ, Janssen JW, Bartram CR: Clonal remissions in acute nonlymphocytic leukemia: Evidence for a multistep pathogenesis of the malignancy. Blood 1991;77:1415–1517. PMID 2009365
- Bonnet D, Dick JE: Human acute myeloid leukemia is organized as a hierarchy that originates from a primitive hematopoietic cell. Nat Med 1997;3:730–737. PMID 9212098
- Abeloff, Martin et al. (2004), pp. 2831–32.
- Greer, John P., et al. Wintrobe's Clinical Hematology, 11th ed. Philadelphia: Lippincott, Williams, and Wilkins, 2004. p. 2045–2062
- Melnick A, Licht JD. Deconstructing a disease: RARα its fusion partners, and their roles in the pathogenesis of acute promyelocytic leukemia. Blood 1999;93:3167-3215. PMID 10233871
- Abeloff, Martin et al. (2004), p. 2828.
- Abeloff, Martin et al. (2004), p. 2834.
- Abeloff, Martin et al. (2004), p. 2835.
- Harris N, Jaffe E, Diebold J, Flandrin G, Muller-Hermelink H, Vardiman J, Lister T, Bloomfield C (1999). «The World Health Organization classification of neoplastic diseases of the hematopoietic and lymphoid tissues. Report of the Clinical Advisory Committee meeting, Airlie House, Virginia, November, 1997». Ann Oncol 10 (12): 1419-32. PMID 10643532.
- Grimwade D, Howe K, Langabeer S, Davies L, Oliver F, Walker H, Swirsky D, Wheatley K, Goldstone A, Burnett A, Solomon E (1996). «Establishing the presence of the t(15;17) in suspected acute promyelocytic leukaemia: cytogenetic, molecular and PML immunofluorescence assessment of patients entered into the M.R.C. ATRA trial. M.R.C. Adult Leukaemia Working Party.». Br J Haematol 94 (3): 557-73. PMID 8790159.
- Abeloff, Martin et al. (2004), pp. 2835–39.
- Weick JK, Kopecky KJ, Appelbaum FR, et al: A randomized investigation of high-dose versus standard-dose cytosine arabinoside with daunorubicin in patients with previously untreated acute myeloid leukemia: A Southwest Oncology Group Study. Blood 1996;88:2841–2851. PMID 8874180
- Bishop JF, Matthews JP, Young GA, et al: A randomized study of high-dose cytarabine in induction in acute myeloid leukemia. Blood 1996;87:1710–1717. PMID 8634416
- Bishop J (1997). «The treatment of adult acute myeloid leukemia». Semin Oncol 24 (1): 57-69. PMID 9045305.
- Huang ME, Ye YC, Chen SR, et al: Use of all-trans retinoic acid in the treatment of acute promyelocytic leukemia. Blood 1988;72:567–572. PMID 3165295
- Tallman MS, Anderson JW, Schiffer CA, et al: All-trans-retinoic acid in acute promyelocytic leukemia. N Engl J Med 1997;337:1021–1028. PMID 9321529
- Fenaux P, Chastang C, Chevret S, et al: A randomized comparison of all transretinoic acid (ATRA) followed by chemotherapy and ATRA plus chemotherapy and the role of maintenance therapy in newly diagnosed acute promyelocytic leukemia. The European APL Group. Blood 1999;94:1192–1200. PMID 10438706
- Estey E (2002). «Treatment of acute myelogenous leukemia». Oncology (Williston Park) 16 (3): 343-52, 355-6; discussion 357, 362, 365-6. PMID 15046392.
- Cassileth P, Harrington D, Hines J, Oken M, Mazza J, McGlave P, Bennett J, O'Connell M (1988). «Maintenance chemotherapy prolongs remission duration in adult acute nonlymphocytic leukemia». J Clin Oncol 6 (4): 583-7. PMID 3282032.
- Cashen AF, Devine H, DiPersio J (2006). «Second complete remission in an elderly patient with acute myeloid leukemia retreated with decitabine». Am J Hematol 81 (7): 543-5. PMID 16755561.
- Cassileth PA, Hines JD, Oken MM, et al: Maintenance chemotherapy prolongs remission duration in adult acute nonlymphocytic leukemia. J Clin Oncol 1988;6(4):583–587. PMID 3282032
- Rashidi, Armin; Walter, Roland B.; Tallman, Martin S.; Appelbaum, Frederick R.; DiPersio, John F. (11 de agosto de 2016). «Maintenance therapy in acute myeloid leukemia: an evidence-based review of randomized trials». Blood 128 (6): 763-773. ISSN 0006-4971. doi:10.1182/blood-2016-03-674127. Consultado el 14 de diciembre de 2021.
- Mayer RJ, Davis RB, Schiffer CA, et al: Intensive post-remission chemotherapy in adults with acute myeloid leukemia. N Engl J Med 1994;331:896–903. PMID 8078551
- O'Donnell MR, Appelbaum FR, Baer MR, et al: NCCN practice guidelines for acute myelogenous leukemia. Oncology NCCN Proc 2000;14:53–61. PMID 11195419
- Abeloff, Martin et al. (2004), pp. 2840–41.
- Appelbaum FR: Who should be transplanted for AML? [editorial]. Leukemia 2001;15:680–682. PMID 11368380
- Appelbaum FR: Hematopoietic cell transplantation beyond first remission [keynote Address]. Leukemia 2002;16:157–159. PMID 11840278
- Sievers EL, Larson RA, Stadmauer EA, et al: Efficacy and safety of gemtuzumab ozogamicin in patients with CD33-positive acute myeloid leukemia in first relapse. J Clin Oncol 2001;19:3244–3254. PMID 11432892
- Soignet SL, Frankel SR, Douer D, et al: United States multicenter study of arsenic trioxide in relapsed acute promyelocytic leukemia. J Clin Oncol 2001;19:3852–3860. PMID 11559723
- Estey E (2001). «Prognostic factors in acute myelogenous leukemia». Leukemia 15 (4): 670-2. PMID 11368376.
- Wheatley K, Burnett A, Goldstone A, Gray R, Hann I, Harrison C, Rees J, Stevens R, Walker H (1999). «A simple, robust, validated and highly predictive index for the determination of risk-directed therapy in acute myeloid leukaemia derived from the MRC AML 10 trial. United Kingdom Medical Research Council's Adult and Childhood Leukaemia Working Parties.». Br J Haematol 107 (1): 69-79. PMID 10520026.
- Slovak M, Kopecky K, Cassileth P, Harrington D, Theil K, Mohamed A, Paietta E, Willman C, Head D, Rowe J, Forman S, Appelbaum F (2000). «Karyotypic analysis predicts outcome of preremission and postremission therapy in adult acute myeloid leukemia: a Southwest Oncology Group/Eastern Cooperative Oncology Group Study.». Blood 96 (13): 4075-83. PMID 11110676.
- Byrd J, Mrózek K, Dodge R, Carroll A, Edwards C, Arthur D, Pettenati M, Patil S, Rao K, Watson M, Koduru P, Moore J, Stone R, Mayer R, Feldman E, Davey F, Schiffer C, Larson R, Bloomfield C (2002). «Pretreatment cytogenetic abnormalities are predictive of induction success, cumulative incidence of relapse, and overall survival in adult patients with de novo acute myeloid leukemia: results from Cancer and Leukemia Group B (CALGB 8461).». Blood 100 (13): 4325-36. PMID 12393746.
- Grimwade D, Walker H, Oliver F, Wheatley K, Harrison C, Harrison G, Rees J, Hann I, Stevens R, Burnett A, Goldstone A. The importance of diagnostic cytogenetics on outcome in AML: analysis of 1,612 patients entered into the MRC AML 10 trial. The Medical Research Council Adult and Children's Leukaemia Working Parties. Blood. 1998 Oct 1;92(7):2322-33.
- Slovak ML; Kopecky KJ; Cassileth PA; Harrington DH; Theil KS; Mohamed A; Paietta E; Willman CL; Head DR; Rowe JM; Forman SJ; Appelbaum FR Karyotypic analysis predicts outcome of preremission and postremission therapy in adult acute myeloid leukemia: a Southwest Oncology Group/Eastern Cooperative Oncology Group Study. Blood 2000 Dec 15;96(13):4075-83.
- Thirman M, Larson R (1996). «Therapy-related myeloid leukemia.». Hematol Oncol Clin North Am 10 (2): 293-320. PMID 8707757.
- Rowley J, Golomb H, Vardiman J (1981). «Nonrandom chromosome abnormalities in acute leukemia and dysmyelopoietic syndromes in patients with previously treated malignant disease.». Blood 58 (4): 759-67. PMID 7272506.
- Pedersen-Bjergaard J, Andersen M, Christiansen D, Nerlov C (2002). «Genetic pathways in therapy-related myelodysplasia and acute myeloid leukemia.». Blood 99 (6): 1909-12. PMID 11877259.
- Haferlach T, Schoch C, Löffler H, Gassmann W, Kern W, Schnittger S, Fonatsch C, Ludwig W, Wuchter C, Schlegelberger B, Staib P, Reichle A, Kubica U, Eimermacher H, Balleisen L, Grüneisen A, Haase D, Aul C, Karow J, Lengfelder E, Wörmann B, Heinecke A, Sauerland M, Büchner T, Hiddemann W (2003). «Morphologic dysplasia in de novo acute myeloid leukemia (AML) is related to unfavorable cytogenetics but has no independent prognostic relevance under the conditions of intensive induction therapy: results of a multiparameter analysis from the German AML Cooperative Group studies.». J Clin Oncol 21 (2): 256-65. PMID 12525517.
- Schnittger S, Schoch C, Dugas M, Kern W, Staib P, Wuchter C, Löffler H, Sauerland C, Serve H, Büchner T, Haferlach T, Hiddemann W (2002). «Analysis of FLT3 length mutations in 1003 patients with acute myeloid leukemia: correlation to cytogenetics, FAB subtype, and prognosis in the AMLCG study and usefulness as a marker for the detection of minimal residual disease». Blood 100 (1): 59-66. PMID 12070009.
- Gale R, Hills R, Kottaridis P, Srirangan S, Wheatley K, Burnett A, Linch D (2005). «No evidence that FLT3 status should be considered as an indicator for transplantation in acute myeloid leukemia (AML): an analysis of 1135 patients, excluding acute promyelocytic leukemia, from the UK MRC AML10 and 12 trials». Blood 106 (10): 3658-65. PMID 16076872.
- Paschka P, Marcucci G, Ruppert A, Mrózek K, Chen H, Kittles R, Vukosavljevic T, Perrotti D, Vardiman J, Carroll A, Kolitz J, Larson R, Bloomfield C (2006). «Adverse prognostic significance of KIT mutations in adult acute myeloid leukemia with inv(16) and t(8;21): a Cancer and Leukemia Group B Study». J Clin Oncol 24 (24): 3904-11. PMID 16921041.
- Cassileth P, Harrington D, Appelbaum F, Lazarus H, Rowe J, Paietta E, Willman C, Hurd D, Bennett J, Blume K, Head D, Wiernik P (1998). «Chemotherapy compared with autologous or allogeneic bone marrow transplantation in the management of acute myeloid leukemia in first remission.». N Engl J Med 339 (23): 1649-56. PMID 9834301.
- Matthews J, Bishop J, Young G, Juneja S, Lowenthal R, Garson O, Cobcroft R, Dodds A, Enno A, Gillett E, Hermann R, Joshua D, Ma D, Szer J, Taylor K, Wolf M, Bradstock K (2001). «Patterns of failure with increasing intensification of induction chemotherapy for acute myeloid leukaemia.». Br J Haematol 113 (3): 727-36. PMID 11380464.
- Sanz M, Lo Coco F, Martín G, Avvisati G, Rayón C, Barbui T, Díaz-Mediavilla J, Fioritoni G, González J, Liso V, Esteve J, Ferrara F, Bolufer P, Bernasconi C, Gonzalez M, Rodeghiero F, Colomer D, Petti M, Ribera J, Mandelli F (2000). «Definition of relapse risk and role of nonanthracycline drugs for consolidation in patients with acute promyelocytic leukemia: a joint study of the PETHEMA and GIMEMA cooperative groups». Blood 96 (4): 1247-53. PMID 10942364.
Referencias
- Martin Abeloff; James Armitage, John Niederhuber, Michael Kastan, W. Gillies McKenna (2004). Clinical Oncology (3rd. edition edición). St. Louis, Mo.: Elsevier Churchill Livingstone. ISBN 0-443-06629-9.
- Ronald Hoffman; Edward Benz, Jr., Sanford Shattil, Bruce Furie, Harvey Cohen, Leslie Silberstein, Philip McGlave (2005). Hematology: Basic Principles and Practice (4th. edition edición). St. Louis, Mo.: Elsevier Churchill Livingstone. ISBN 0-443-06629-9.
- Zhen-yi, Wang (2003). «Ham-Wasserman Lecture: Treatment of Acute Leukemia by Inducing Differentiation and Apoptosis». Hematology. PMID 14633774.
- John Walter (2011). «Leukemia Lympthoma Society». Leucemia mieloide aguda.
Enlaces externos
- Sociedad Americana del Cáncer: información sobre la Leucemia Mieloide Aguda Archivado el 27 de junio de 2010 en Wayback Machine..
- Asociación del Cáncer de Recursos Online (ACOR): enlaces relacionados con Leucemia.
- Sociedad Leucemia y Linfoma: información sobre la Leucemia Mieloide Aguda.
- Leucemia Mieloide Aguda Infantil (inglés).
- Leucemia Mieloide en Adultos
- Programa de donaciones de médula.
- Información sobre el trasplante de médula
- Instituto Nacional del Cáncer