Insulinoterapia
La insulinoterapia o terapia insulínica, se refiere al tratamiento de la diabetes por la administración de insulina exógena. La insulina es utilizada médicamente para el control del metabolismo de la glucosa circulante en el plasma sanguíneo como parte del tratamiento de algunas formas de diabetes mellitus.[1] Los pacientes con diabetes mellitus tipo 1 dependen de la insulina externa (fundamentalmente inyectada por vía subcutánea) para su supervivencia debido a que la hormona ya no se produce internamente.


Por su parte, los pacientes con diabetes mellitus tipo 2 son resistentes a la insulina o tienen relativamente baja producción de insulina, o ambos, de manera que la mayoría de los pacientes con DM tipo 2 no necesitan insulina, aunque se ha demostrado que un 30% o más se beneficiarán de la terapia con insulina para controlar la glucosa en la sangre, especialmente cuando otros medicamentos no son capaces de mantener adecuadamente los niveles de glucosa circulante.[2] Estudios sugieren que la insulina es una alternativa segura, efectiva, bien tolerada y aceptada para el tratamiento a largo plazo de la diabetes tipo 2, incluso desde el primer día del diagnóstico.[3]
Insulina
La insulina es una hormona pequeña con un peso molecular en humanos de 5808 daltons. Contiene 51 aminoácidos dispuestos en dos cadenas (llamadas A y B) unidas por puentes disulfuro.[4] La insulina es necesaria para todos los animales (con exclusión de ciertos insectos). Su mecanismo de acción es casi idéntica en los gusanos nematodos (por ejemplo, el invertebrado C. elegans), peces y mamíferos, y es una proteína que ha sido altamente conservada a través del tiempo evolutivo.
La insulina se debe administrar a los pacientes que presentan esta privación.[¿cuál?] Clínicamente, la falta de insulina es el trastorno que causa la diabetes mellitus tipo 1.
La insulina es liberada por las células β del páncreas a un ritmo continuo o basal bajo y a una tasa mucho más elevada durante estímulos alimenticios, fundamentalmente glucosa,[5] aunque se reconocen también los estímulos de aminoácidos, otros azúcares como la manosa y la actividad vagal para liberar insulina del páncreas.
El hígado y los riñones son los dos órganos principales que eliminan la insulina de la circulación. El hígado por lo general elimina de la sangre aproximadamente el 60% de la insulina liberada por el páncreas, en virtud de su ubicación al final del flujo de la vena porta. Los riñones eliminan entre 35-40% de la hormona endógena. Sin embargo, en pacientes diabéticos tratados con insulina subcutánea muestran una inversión de esta proporción: hasta un 60% de la insulina exógena es eliminada por vía renal y la eliminación del hígado no suele ser más del 30-40%.[2] La vida media de la insulina circulante es de 3-5 minutos.[4]
Fuentes de insulina
Insulinas animales
Las primeras fuentes de la insulina para uso clínico en seres humanos fueron del páncreas de la vaca, caballo, cerdo o ciertos pescados. La insulina proveniente de estas fuentes es eficaz en los seres humanos, ya que es casi idéntica a la insulina humana (tres aminoácidos de diferencia en comparación con la insulina bovina, una diferencia de cinco aminoácidos en los porcinos).
Las diferencias en la idoneidad de la insulina vacuno, porcino, o de los peces para pacientes humanos ha sido históricamente debido a una menor pureza en la preparación, lo que resultaba en la aparición de reacciones alérgicas por la presencia de sustancias no insulínicas.
Para evitar variaciones en la potencia del extracto y las reacciones de tipo alérgico, se creó un proceso de purificación, obteniéndose lo que se llamó insulinas monopico (o purificadas) y posteriormente, las monocomponente o altamente purificadas.[6] [7]
Aunque la pureza ha mejorado constantemente desde el decenio de 1920, en última instancia, llegando a una pureza del 99% a mediados de los años 1970 gracias a la cromatografía líquida de alta resolución, las reacciones alérgicas menores siguen produciéndose de vez en cuando, reacciones que también se han visto producirse en respuesta a las variedades sintéticas de la insulina.
La producción de insulina de origen animal fue generalizada durante décadas, pero el manejo diabético de muy pocos pacientes hoy día se basan en ese tipo de insulina, principalmente porque son pocas las compañías farmacéuticas que las producen en la actualidad.
Insulinas humanas
Las insulinas "humanas" sintéticas se fabrican para uso clínico generalizado utilizando ingeniería genética fundamentado en la técnica de ADN recombinante, los fabricantes afirman que ello reduce la presencia de muchas impurezas. La Humulina (Humulin) fue el primero de este tipo de insulina, comercializada en 1982 y producida utilizando modernas técnicas de ingeniería genética en los que el ADN humano se insertaba en una célula huésped (E. coli, en este caso). Las células hospedadoras se dejaban crecer y reproducirse normalmente, y debido al ADN humano inserto, producían una versión sintética de la insulina humana. Sin embargo, los preparados clínicos elaborados a partir de tales insulinas se diferencian de la insulina humana endógena en varios aspectos importantes, un ejemplo es la ausencia del péptido C, que en los últimos años ha demostrado tener efectos sistémicos propios.
Según una encuesta que la Federación Internacional de Diabetes realizada en 2002 sobre el acceso y la disponibilidad de insulina en sus países miembros, aproximadamente el 70% de la insulina que se vende actualmente en el mundo es recombinante, es decir, insulina "humana" biosintética.[8] La mayoría de insulina utilizada clínicamente hoy se produce de esta manera, aunque la evidencia clínica ha proporcionado pruebas contradictorias acerca de si estas insulinas son menos susceptibles de producir una reacción alérgica.[9] Además, la Federación Internacional de Diabetes ha declarado de manera clara que "no hay pruebas abrumadoras de haber preferencia de una especie de insulina sobre la otra" y que "las insulinas animales [modernas y altamente purificadas] siguen siendo una alternativa perfectamente aceptable".[10] Desde enero de 2006, todas las insulinas distribuidas en los EE. UU. y otros países son "humanos" sintéticos o sus análogos.
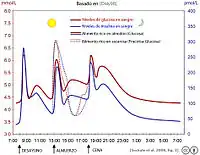

Existen varios problemas con la insulina como tratamiento clínico para la diabetes:
- El modo de administración
- La selección de la dosis "correcta" y el momento correcto de administración
- Selección de una preparación de insulina adecuada (por lo general basado en la velocidad de inicio de acción y su duración)
- Ajuste de la dosis y el momento para adaptarse a la ingesta, montos, y tipos de alimentos y la imperante necesidad de sincronizar los alimentos con la insulina y de establecer un horario regular de comidas[11]
- Ajuste de la dosis y el momento oportuno para el ejercicio realizado por el paciente
- Ajuste de la dosis, el tipo, y el calendario para ajustarse a otras condiciones, por ejemplo, el aumento del estrés por la enfermedad
- Variabilidad en la absorción al torrente sanguíneo a través de la administración por vía subcutánea[1]
- La dosis no es fisiológica sobre la base de que una inyección subcutánea de insulina se administra por sí solo en vez de la combinación de insulina y péptido C en el cuerpo que debe ser liberado gradualmente y directamente en la vena porta
- Es peligroso en caso de error (sobre todo «demasiada» insulina) causando hipoglicemia que es el efecto adverso más frecuente de la terapia insulínica.[12]
Tipos
La insulina suele tener presentaciones que varían en base al tiempo de duración de sus efectos para controlar los aumentos de azúcar en la sangre que pueden ocurrir después de las comidas y durante el resto del día. Así:
- Insulinas de acción rápida
Las insulinas de acción rápida son análogos de la insulina, tales como la insulina aspartato,[13] glulisina[14] o lispro (Humalog®)[15] creados por ADN recombinante. Estas comienzan a actuar entre 5 y 15 minutos después de su inyección y permanecen activas entre 3 y 4 horas. Los análogos de la insulina no forman grumos en el sitio de inyección y sus efectos son similares a los de la insulina endógena del páncreas en respuesta a la ingesta de alimentos.[16]
La insulina humana regular o humulin® actúa de manera muy similar a la insulina humana, con un solo pico de concentración máxima, aunque no es un pico simétrico como en el caso de los análogos sintéticos de acción rápida. Ésta insulina comienza su acción a los 30 minutos de la inyección y permanece activa entre 5 y 8 horas.
- Insulinas de acción intermedia
En el caso de la insulina NPH, comienza a actuar entre 1 y 3 horas después de su administración y permanece activa entre 14 y 16 horas. En estas variantes, la duración de la acción de la insulina se prolonga añadiendo una proteína básica, la protamina.[16] De allí el nombre de NPH: Neutral Protamine Hagedorn (Hagedorn siendo el apellido de su descubridor).
- Insulinas de acción prolongada
Las insulinas de acción prolongada comienzan a actuar entre 4 y 6 horas posterior a su administración y permanecen activass hasta más de 32 horas. La insulina glargina y determir son análogos sintéticos de la insulina humana y comienzan a actuar entre 1 y 2 horas después de la inyección y permanecen activas sin picos ni bajones por 24 y 22 horas respectivamente.
- Insulinas mezcladas
No se suelen mezclar los análogos de la insulina. Si se mezcla la NPH humana y la insulina regular de acción rápida, ésta comenzará a actuar en los primeros 30 minutos y permanecerá activa entre 16 y 24 horas. Existen varios preparados con diferentes proporciones en las mezclas respectivas, entre ellas, la humulin 50/50 y 70/30, Mextard® 70/30 y Novolin® 70/30.[16]
Los diferentes tipos de insulina al ser administrados por primera vez en un paciente pueden presentar un efecto adverso llamado insulinoresistencia o síndrome de resistencia a la insulina, esto debido a que las células se han acostumbrado a grandes cantidades de insulina para poder adquirir la glucosa en sangre evitando que la insulina administrada cause efecto en el paciente. Una solución inmediata es el manejo intrahospitalario del tratamiento con insulina por medio de la indicación médica; infundiendo grandes cantidades de insulina de acción rápida via endovenosa, para sensibilizar el organismo y establecer el requerimiento de insulina inyectable de forma diaria.
Referencias
- Santos Ramos, B; M. D. Guerrero Aznar (1994). Administración de medicamentos. Ediciones Díaz de Santos. p. 303. ISBN 8479781750.
- Katzung, Bertram G. (2007). «Chapter 41. Pancreatic Hormones & Antidiabetic Drugs». Basic & Clinical Pharmacology (9 edición). McGraw-Hill. p. 981. ISBN 0071451536.
- Megan Brooks (Reuters Health), citado por MedlinePlus (septiembre de 2009). «Médicos de EE. UU. derriban mitos sobre la insulina». Enciclopedia médica en español. Archivado desde el original el 24 de septiembre de 2009. Consultado el 22 de septiembre de 2009.
- Lüllmann, Heinz; Klaus Mohr (2006). Atlas de Farmacología. Elsevier, España. p. 264. ISBN 8445811606.
- EYZAGUIRRE C, Francisca; CODNER, Ethel. (2006). «Análogos de insulina: en búsqueda del reemplazo fisiológico.». Rev. méd. Chile 134 (2): 239-250. Consultado el 1 de agosto de 2009.
- Serra Sansone M.P. (2006). «Análogos de insulina: ¿qué son, por qué, y cómo usarlos en la práctica médica?». Rev. Méd. Urug. (Montevideo) 22 (4).
- Russo, Ewaldo M. K ; Wajchenberg, Bernardo L ; Romaldini, Joäo H ; Liberman, Bernardo ; Gross, Jorge L ; Reis, Luís C. (1991). «Estudo multicêntrico comparativo da insulina bovina com formas mais purificadas de insulina suína e humana no tratamento de diabéticos do tipo I». AMB rev. Assoc. Med. Bras; 37 (2): 73-78. Consultado el 24 de febrero de 2023.
- [http://www.eatlas.idf.org/ e-atlas / FIL (2004). Diabetes Atlas,: 2 ª ed. Federación Internacional de Diabetes, Bruselas.] Archivado el 30 de agosto de 2009 en Wayback Machine.
- Armando Rodriguez. «Día mundial de la diabetes: la Fundación IMO recomienda prevención frente a la retinopatía diabética». Consultado el 18 de noviembre de 2014.
- de las FDI de marzo de 2005; "Declaración de Posición". Federación Internacional de Diabetes, Bruselas.
- Ortega Anta, Rosa; Ana María Requejo Marcos (2000). Nutriguía. Editorial Complutense. p. 143. ISBN 8474915872.
- Moreno Esteban, Basilio; M. Gargallo Fernández y M. López de la Torre Casares (1997). Diagnóstico y tratamiento en enfermedades metabólicas. Ediciones Díaz de Santos. p. 62. ISBN 8479783036.
- por MedlinePlus (2007). «Inyección de Insulina aspartato (Origen ADNr)». Enciclopedia médica en español. Consultado el 6 de agosto de 2009.
- por MedlinePlus (enero de 2008). «Inyección de Insulina glulisina (origen ADNr)». Enciclopedia médica en español. Consultado el 6 de agosto de 2009.
- por MedlinePlus (2007). «Insulina Lispro inyectable». Enciclopedia médica en español. Consultado el 6 de agosto de 2009.
- Lilley, Linda Lane (1999). Lilley, L.L., Farmacología en enfermería (2da edición). Elsevier, España. p. 429. ISBN 8481744484.