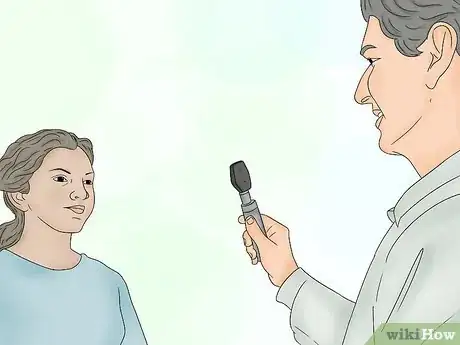Cet article a été coécrit par Jennifer Boidy, RN. Jennifer Boidy est infirmière agréée dans le Maryland. Elle a reçu son diplôme en soins infirmiers à l'école communautaire Carroll en 2012.
Il y a 10 références citées dans cet article, elles se trouvent au bas de la page.
Cet article a été consulté 7 064 fois.
L'ophtalmoscope est un appareil utilisé en médecine pour examiner l'intérieur de l'œil, y compris les vaisseaux sanguins, le disque du nerf optique, la macula lutea, la choroïde, la fovéa et la rétine [1] . Les médecins généralistes et les optométristes peuvent s'en servir pour diagnostiquer ou contrôler les maladies oculaires ainsi que des affections telles que le diabète et l'hypertension [2] . L'ophtalmoscope est un outil relativement simple que vous pouvez maitriser si vous comprenez parfaitement son fonctionnement et si vous vous entrainez suffisamment.
Étapes
Partie 1
Partie 1 sur 3:Préparer son instrument
-
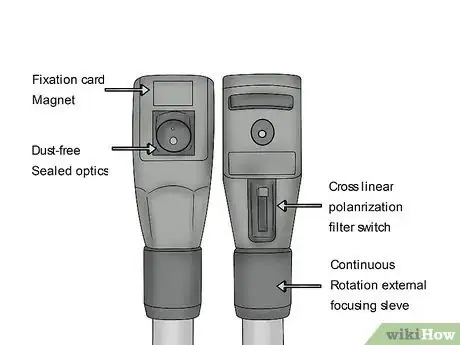
1Voyez si l'ophtalmoscope fonctionne correctement. Mettez le commutateur en position marche pour voir si le voyant s'allumera. Si ce n'est pas le cas, vous devez changer les piles et réessayer. Regardez à travers l'oculaire pour vous assurer qu'il est dégagé. S'il possède un bouchon, vous devez l'enlever.
-
2Choisissez le réglage approprié. Plusieurs options d'ouverture et de filtrage peuvent être utilisées à des fins spécifiques lors d'un examen ophtalmologique. Le réglage le plus courant est la source de lumière moyenne, car la plupart des examens sont effectués dans une pièce sombre lorsque le patient n'a pas été traité avec des collyres mydriatiques (pour obtenir une dilatation [3] ). Les différents ophtalmoscopes peuvent avoir des réglages différents, mais certaines options sont [4] :
- petit spot : lorsque la pupille est fortement contractée (comme dans une pièce bien éclairée) ;
- grand spot : pour les pupilles très dilatées, comme si elles avaient été traitées avec des collyres mydriatiques ;
- demi-lune : elle est utilisée lorsqu'une partie de la cornée est recouverte, comme le cas d'une cataracte, pour diriger la lumière dans la partie transparente de l'œil ;
- filtre vert : pour une meilleure visualisation des vaisseaux sanguins et de tous les problèmes connexes ;
- fente verticale : pour contrôler les irrégularités du contour ;
- filtre bleu : à utiliser après coloration à la fluorescence pour vérifier l'absence d'abrasion ;
- étoile de fixation : pour mesurer les distances.
-
3Ajustez l'instrument avec la molette de mise au point. En règle générale, votre ophtalmoscope devrait être au niveau 0, qui est considéré comme la base. Sachez que le fait de mettre l'appareil sur les nombres positifs, parfois marqués en vert, fait la mise au point sur les choses plus proches de vous et que les nombres négatifs, parfois en rouge, se concentrent sur des objets plus éloignés [5] .
- Avec l'ophtalmoscope PanOptic, vous devriez vous concentrer sur un point situé à environ trois à quatre mètres et demi de vous à l'aide de la molette de mise au point [6] .
Publicité
Partie 2
Partie 2 sur 3:Se préparer et apprêter son patient
-
1Expliquez la procédure à votre patient. Dites-lui de s'assoir sur une chaise ou sur la table d'examen. Demandez-lui de retirer ses lunettes ou ses lentilles de contact s'il en porte. Expliquez ce qu'est un ophtalmoscope et avertissez le patient de l'éclat de la lumière émise. Si vous comptez dilater ses pupilles à l'aide d'un collyre mydriatique, vous devez lui expliquer cette procédure et ses effets, y compris le fait que quelqu'un devra l'emmener à la maison après le processus.
- Vous n'avez pas besoin d'entrer dans les détails de l'examen. Dites quelque chose du genre « j'utiliserai cet appareil pour examiner l'intérieur de votre œil. La lumière sera vive, mais cela ne devrait pas être désagréable. »
-
2Lavez vos mains. Vous n'êtes pas tenu de porter des gants pour cette procédure, mais il est de pratique courante de se laver soigneusement les mains à l'eau et au savon avant et après tout type d'examen physique.
-
3Appliquez si nécessaire du collyre mydriatique. La dilatation des pupilles permet une visualisation plus facile et plus complète des structures oculaires et est souvent utilisée dans les cabinets d'optométrie. Demandez au patient de pencher la tête vers l'arrière. Tirez doucement la paupière inférieure et versez-y le nombre de gouttes approprié. Dites-lui de fermer l'œil pendant environ deux minutes en appuyant sur le coin de l'œil qui est en contact avec le nez. Effectuez cette procédure sur les deux yeux [7] .
- MYDRIATICUM 0,5 % (tropicamide) est le plus couramment utilisé et une à deux gouttes sont administrées environ 15 à 20 minutes avant l'examen [8] . Au nombre des autres produits qui sont également utilisés, il y a l'homatropine à 2 %, une solution d'atropine à 1 %, le cyclopentolate à 1 % ou une solution de phényléphrine à 2,5 ou 10 % [9] . Tous ces collyres sont contrindiqués chez les patients présentant une blessure à la tête qui doit être examinée [10] .
- Passez la liste des médicaments de votre patient en revue pour vous assurer qu'ils n'interagissent pas avec les collyres [11] .
- Les yeux plus foncés peuvent être moins sensibles aux collyres. Dans ce cas, le processus nécessitera donc plus que des yeux clairs [12] .
-
4Assombrissez la chambre. Diminuez les lumières de façon considérable. Un éclairage supplémentaire dans la pièce empêchera la netteté du grossissement de l'ophtalmoscope.
- N'oubliez pas que si vous ne pouvez pas assombrir la pièce, vous devrez ajuster le réglage de la luminosité de votre ophtalmoscope en conséquence.
-
5Positionnez-vous par rapport à votre patient. Vous devez vous tenir à la hauteur de ses yeux et pour cela, tenez-vous droit, penchez-vous vers l'avant ou asseyez-vous sur une chaise pour être à la hauteur appropriée. Mettez-vous au côté du patient et approchez-vous de lui dans un angle d'environ 45 degrés.
-
6Disposez votre ophtalmoscope et approchez correctement le patient. Supposons que nous voulions d'abord examiner son œil droit. Pour ce faire, inclinez l'ophtalmoscope avec votre main droite contre votre joue droite. Si vous bougez, votre tête, votre main et l'ophtalmoscope doivent bouger de la même manière. Placez fermement la paume de votre main gauche sur le front du patient et écartez vos doigts pour créer une stabilité. Placez délicatement votre pouce gauche sur l'œil droit et soulevez la paupière droite pour l'ouvrir.
- Servez-vous de votre main droite et de votre œil droit pour regarder l'œil droit de votre patient et vice-versa.
- Lorsque vous utilisez un ophtalmoscope PanOptic, vous devez tenir en place la tête du patient comme d'habitude et vous approcher de lui à une distance de 15 cm, et ce, à un angle de 15 à 20 degrés [13] .
- Ne craignez pas de trop vous approcher du patient lors de cet examen. Vous devez être aussi proche que possible pour effectuer une vérification approfondie.
-
7Dites à votre patient où regarder. Demandez-lui de regarder devant lui et derrière vous. Si vous suggérez à votre patient un endroit précis (à fixer) pour stabiliser son regard, il se détendra et évitera ainsi des mouvements oculaires hâtifs qui perturberont votre examen.
-
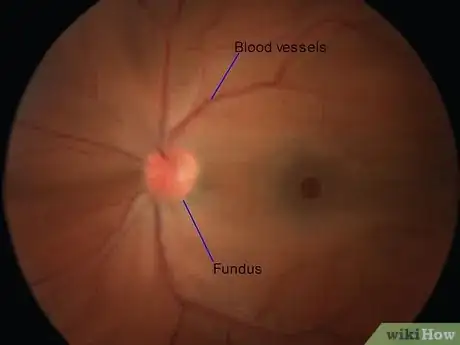
8Recherchez le réflexe rouge. Continuez à tenir l'ophtalmoscope à votre œil à une distance d'environ la longueur du bras du patient. Braquez la lumière sur son œil droit à un angle d'environ 15 degrés du centre de l'œil et assurez-vous que la pupille se contracte. Ensuite, vérifiez s'il y a un réflexe rouge [14] .
- Le réflexe rouge est le rayon de lumière rougeâtre dans la pupille de l'œil provoqué par le reflet de la lumière provenant de la rétine, tout comme ce que l'on observe dans les yeux d'un chat dans l'obscurité. Son absence dans un œil indique un problème dans l'organe [15] .
- Si vous recherchez des réflexes rouges à travers l'ophtalmoscope, vous devrez ajuster légèrement la mise au point en fonction de votre propre vision.
Publicité
Partie 3
Partie 3 sur 3:Effectuer l'examen
-
1Servez-vous du réflexe rouge comme guide pour commencer l'examen. Déplacez votre tête et votre main ainsi que l'ophtalmoscope en un bloc et, suivant le réflexe rouge, approchez lentement l'œil droit du patient. Arrêtez de bouger lorsque votre front entre en contact avec votre pouce gauche. Si vous suivez le réflexe rouge, vous devriez pouvoir visualiser la rétine [16] .
- Vous devrez peut-être concentrer votre ophtalmoscope sur les caractéristiques de l'œil. Tournez la molette de l'objectif avec votre index, si nécessaire.
-
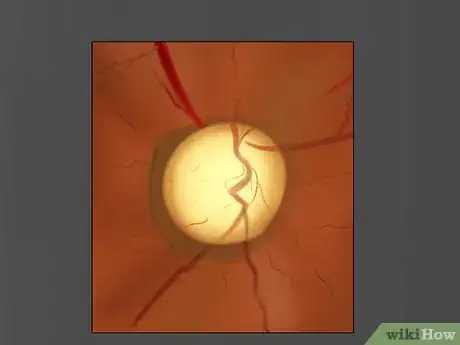
2Regardez le disque du nerf optique. Effectuez un mouvement pivotant pour incliner l'ophtalmoscope de gauche à droite, vers le haut et vers le bas [17] . Examinez le disque du nerf optique pour en déterminer la couleur, la forme, les contours, la netteté des bords, le rapport du diamètre de l'excavation optique et l'état des vaisseaux sanguins [18] .
- Si vous avez du mal à trouver le disque du nerf optique, vous pouvez localiser et suivre un vaisseau sanguin. Ceux-ci vous mèneront à ce disque.
- Veillez aux renflements ou aux gonflements (œdèmes) du disque du nerf optique.
-
3Examinez les vaisseaux sanguins et le fond d'œil. Cela vous permettra d'identifier de potentielles pathologies. Pivotez l'appareil pour examiner les quatre quadrants de l'œil : les régions supéro-temporale (vers le haut et l'extérieur), supéro-nasale (vers le haut et l'intérieur), inféro-temporale (vers le bas et l'extérieur) et inféro-nasale (vers le bas et l'intérieur). Procédez de façon lente et examinez avec soin à la recherche des symptômes de maladie. Il n'existe aucune liste complète et vous devez vous servir, au cours de l'examen, de vos connaissances et de votre jugement cliniques. Toutefois, vous devez veiller [19] :
-
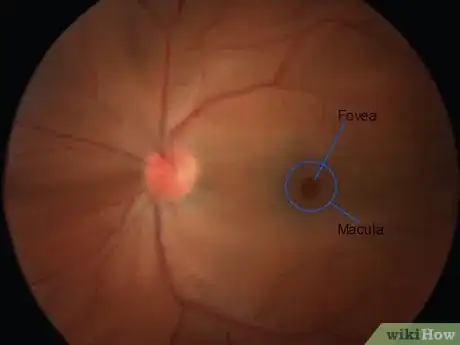
4Examinez la macula et la fovéa en dernier. Demandez à votre patient de regarder directement dans la lumière. Cela peut être inconfortable, c'est la raison pour laquelle cette étape est réservée pour la fin de l'examen [22] . La macula étant responsable de la vision centrale focalisée, les tests d'acuité visuelle indiquent souvent une macula saine ou dysfonctionnelle [23] . Elle se présente sous la forme d'un disque plus foncé situé presque au milieu de la rétine, avec la fovéa constituant un point lumineux au centre de celle-ci [24] .
-
5Examinez l'autre œil. Répétez la procédure avec l'autre œil et n'oubliez pas de changer la main et l'œil que vous utilisez pour l'examen. Bien que certaines maladies provoquent des modifications au niveau des yeux, d'autres problèmes ne peuvent se produire que d'un œil. Il est essentiel d'examiner soigneusement les deux yeux.
-
6Informez votre patient. Expliquez-lui toute anomalie qui a attiré votre attention et ce qu'elle pourrait signifier, puis décrivez-lui toute mesure supplémentaire qu'il devrait prendre. Si vous avez utilisé des collyres mydriatiques, informez-le que la photosensibilité et la vision floue qui en résultent peuvent persister plusieurs heures. Rappelez-lui de laisser quelqu'un le ramener à la maison. Procurez au patient des lunettes de soleil s'il n'a pas apporté les siennes [25] .
-
7Documentez vos découvertes. Consignez tout ce que vous avez vu au cours de l'examen, y compris les notes précises sur de potentielles anomalies. Il est souvent utile d'inclure des images comme repères visuels pour vous souvenir de ce que vous avez vu et de les comparer aux examens ultérieurs du patient afin de voir la façon dont les choses ont changé.Publicité
Conseils
- Gardez l'autre œil ouvert pendant que vous regardez à travers l'ophtalmoscope. Cela vous évitera de le fatiguer.
- La meilleure façon de détecter les anomalies oculaires consiste à étudier de nombreuses images de structures oculaires saines ou malades afin de pouvoir en reconnaitre lorsque vous voyez quelque chose d'atypique.
- L'utilisation d'un ophtalmoscope et une visualisation claire des structures oculaires peuvent sembler très difficiles au début. Cette capacité nécessite une formation médicale et une pratique clinique adéquates pour identifier les affections connexes [26] .
- Le plus récent ophtalmoscope PanOptic, qui peut être utilisé pour examiner les yeux non dilatés et offre une vue plus claire des structures internes, est utilisé avec seulement quelques spécifications mineures, de la même manière que l'ophtalmoscope ordinaire. Réglez l'ouverture du PanOptic sur le réglage par défaut et ajustez l'intensité lumineuse au niveau le plus élevé [27] .
Avertissements
wikiHow s'efforce de proposer du contenu aussi précis que possible, mais ne peut en aucun cas être responsable du résultat de l'application (liste non exhaustive) des traitement, des techniques, des médicaments des dosages et/ou méthodes proposées dans ce document. L'utilisateur en assume la pleine responsabilité.
Si les symptômes persistent plus de quelques jours, allez voir un professionnel de la santé. Lui seul est apte à vous fournir un avis médical, quelle que soit votre condition. S'il s'agit d'un jeune enfant, consultez un pédiatre sans attendre.
Le numéro des urgences médicales européen est le : 112
Vous retrouverez les autres numéros des urgences médicales pour de nombreux pays en cliquant ici.
Le numéro des urgences médicales européen est le : 112
Vous retrouverez les autres numéros des urgences médicales pour de nombreux pays en cliquant ici.
Références
- ↑ http://stanfordmedicine25.stanford.edu/the25/fundoscopic.html
- ↑ http://stanfordmedicine25.stanford.edu/the25/fundoscopic.html
- ↑ http://stanfordmedicine25.stanford.edu/the25/fundoscopic.html
- ↑ http://stanfordmedicine25.stanford.edu/the25/fundoscopic.html
- ↑ http://stanfordmedicine25.stanford.edu/the25/fundoscopic.html
- ↑ http://www.mountainside-medical.com/pages/how-to-use-the-welch-allyn-panoptic-ophthalmoscope-html
- ↑ http://patient.info/medicine/tropicamide-eye-drops-mydriacyl-minims-tropicamide
- ↑ http://stanfordmedicine25.stanford.edu/the25/fundoscopic.html
- ↑ http://stanfordmedicine25.stanford.edu/the25/fundoscopic.html
- ↑ http://stanfordmedicine25.stanford.edu/the25/fundoscopic.html
- ↑ http://www.healthline.com/health/ophthalmoscopy#Preparation3
- ↑ https://www.aao.org/eye-health/treatments/what-to-expect-eyes-are-dilated
- ↑ http://www.mountainside-medical.com/pages/how-to-use-the-welch-allyn-panoptic-ophthalmoscope-html
- ↑ http://stanfordmedicine25.stanford.edu/the25/fundoscopic.html
- ↑ http://adctoday.com/learning-center/about-ophthalmoscopes/how-use-opthalmoscope
- ↑ http://stanfordmedicine25.stanford.edu/the25/fundoscopic.html
- ↑ http://stanfordmedicine25.stanford.edu/the25/fundoscopic.html
- ↑ http://www.meddean.luc.edu/lumen/meded/medicine/pulmonar/pd/pstep16.htm
- ↑ http://adctoday.com/learning-center/about-ophthalmoscopes/how-use-opthalmoscope
- ↑ http://www.tedmontgomery.com/the_eye/eyephotos/
- ↑ http://stanfordmedicine25.stanford.edu/the25/fundoscopic.html
- ↑ http://adctoday.com/learning-center/about-ophthalmoscopes/how-use-opthalmoscope
- ↑ http://patient.info/doctor/macular-disorders
- ↑ http://patient.info/doctor/macular-disorders
- ↑ https://www.aao.org/eye-health/treatments/what-to-expect-eyes-are-dilated
- ↑ https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3312543/
- ↑ http://www.mountainside-medical.com/pages/how-to-use-the-welch-allyn-panoptic-ophthalmoscope-html