الصحة الريفية
الصحة الريفية أو الطب الريفي في الطب هي تخصص في الصحة والرعاية الصحية المقدّمة في البيئة الريفية. مفهوم الصحة الريفية يتضمن العديد من المجالات، بما في ذلك الجغرافيا، القبالة، التمريض، علم الاجتماع، الاقتصاد، والرعاية الصحية عن بعد أو التطبيب عن بعد.[1]
الصحة الريفية
|
.jpg.webp)
تظهر الأبحاث أن احتياجات الرعاية الصحية للأفراد الذين يعيشون في المناطق الريفية تختلف عن تلك الموجودة في المناطق الحضرية، وغالبًا ما تعاني المناطق الريفية من نقص في الحصول على الرعاية الصحية.[ِ 1][2] هذه الاختلافات هي نتيجة عوامل جغرافية وديمغرافية واجتماعية واقتصادية ومكان عمل وعوامل صحية شخصية. على سبيل المثال، العديد من المجتمعات الريفية فيها نسبة كبيرة من كبار السن والأطفال. مع وجود عدد قليل نسبيًا من الأشخاص في سن العمل (20-50 سنة)، فإن هذه المجتمعات فيها نسبة إعالة عالية. يميل الأشخاص الذين يعيشون في المناطق الريفية أيضًا إلى ظروف اجتماعية واقتصادية فقيرة، وتعليم أقل، ومعدلات أعلى من تعاطي التبغ والكحول، ومعدلات وفيات أعلى عند مقارنتهم بنظرائهم في المناطق الحضرية.[3] كما أن هناك معدلات عالية للفقر بين سكان الريف في أنحاء كثيرة من العالم، والفقر هو أحد أكبر المحددات الاجتماعية للصحة.
جعلت العديد من البلدان من أولوياتها زيادة تمويل البحوث المتعلقة بالصحة الريفية.[4][5] وقد أدت هذه الجهود إلى تطوير العديد من معاهد البحوث ذات تفويضات الصحة الريفية، بما في ذلك مركز البحوث الصحية الريفية والشمالية في كندا، ووكالة الريف في المملكة المتحدة، ومعهد الصحة الريفية في أستراليا، ومعهد نيوزيلندا للصحة الريفية. صُمِّمَت جهود البحث هذه للمساعدة في تحديد احتياجات الرعاية الصحية للمجتمعات الريفية وتقديم حلول سياساتية لضمان تلبية تلك الاحتياجات. يُشار أحيانًا إلى مفهوم دمج احتياجات المجتمعات الريفية في الخدمات الحكومية باسم التدقيق الريفي.
تعريفات
لا يوجد معيار دولي لتحديد المناطق الريفية، وقد تختلف المعايير حتى داخل البلد الواحد.[6][7] تقع المنهجيات الأكثر استخدامًا في معسكرين رئيسيين: العوامل القائمة على السكان والعوامل القائمة على الجغرافيا. تشمل المنهجيات المستخدمة لتحديد المناطق الريفية حجم السكان وكثافة السكان والبعد عن المركز الحضري وأنماط الاستيطان وتأثيرات سوق العمل والرموز البريدية.[8]
يمكن أن يختلف عدد الأشخاص الذين يعيشون في المناطق الريفية اختلافًا كبيرًا اعتمادًا على مجموعة المعايير التي تُطَبَّق في إحصاءات السكان. يمكن تحديد سكان الريف في كندا من 22% إلى 38% من السكان.[9] الاختلاف في الولايات المتحدة أكبر؛ يمكن تحديد ما بين 17% إلى 63% من السكان على أنهم يعيشون في المناطق الريفية.[10] إن عدم وجود توافق في الآراء يجعل من الصعب تحديد عدد الأفراد الذين يحتاجون إلى خدمات الرعاية الصحية الريفية.
متوسط العمر المتوقع
تشير الدراسات إلى أن معدلات العمر المتوقعة في أجزاء كثيرة من العالم أعلى في المناطق الحضرية منها في المناطق الريفية.[ِ 2][3] هناك بعض الأدلة التي تشير إلى أن الفارق قد يتّسِع في هذه البلدان مع تحسن الظروف الاقتصادية والتعليم الصحي في المناطق الحضرية.[11]
في كندا، تراوَحَ متوسط العمر المتوقع لدى الرجال من 74 سنة في المناطق النائية إلى 76.8 سنة في المراكز الحضرية. بالنسبة للنساء، كان متوسط العمر المتوقع هو الأقل أيضًا في المناطق الريفية، بمتوسط 81.3 سنة. كما يعيش السكان الذين يعيشون في المناطق الريفية المجاورة للمراكز الحضرية أعلى متوسط للعمر المتوقع (الرجال 77.4 سنة والنساء 81.5 سنة). تراوحت متوسطات العمر في أستراليا بين 78 سنة في المدن الكبرى و72 سنة في المناطق النائية.[12] في الصين، يبلغ العمر المتوقع للإناث 73.59 سنة في المناطق الحضرية و72.46 في المناطق الريفية. العمر المتوقع للذكور يختلف من 69.73 سنة في المناطق الحضرية و58.99 في المناطق الريفية.[13]
ومع ذلك هناك دول مثل المملكة المتحدة حيث يتجاوز متوسط العمر المتوقع في المناطق الريفية متوسط العمر في المناطق الحضرية. متوسط العمر المتوقع هناك عامين أكبر للرجال وسنة ونصف أكبر للنساء في المناطق الريفية بالمقارنة مع المناطق الحضرية. وقد يرجع ذلك جزئياً إلى التفاوتات الاقتصادية الأصغر في المناطق الريفية بالإضافة إلى عدد متزايد من الأفراد المثقفين والأثرياء الذين ينتقلون إلى المناطق الريفية عند التقاعد.[14] هذا خروج كبير عن الفقر الريفي الموجود في العديد من البلدان.
المحددات الصحية
الحصول على الرعاية الصحية
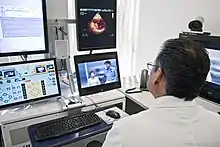
يُعاني سكان المناطق الريفية بشكل عام من نقص في خدمات الرعاية الصحية أكثر من نظرائهم في المناطق الحضرية.[ِ 3] غالبًا ما يعني انخفاض عدد الممارسين الطبيين وبرامج الصحة العقلية ومرافق الرعاية الصحية في هذه المناطق رعاية وقائية أقل وأوقات استجابة أطول في حالات الطوارئ. وقد أدى نقص العاملين في مجال الرعاية الصحية إلى طرق غير تقليدية لتقديم الرعاية الصحية لسكان الريف، بما في ذلك الاستشارات الطبية عبر الهاتف أو الإنترنت بالإضافة إلى برامج الوقاية والعلاج المتنقلة. كانت هناك جهود متزايدة لجذب المهنيين الصحيين إلى مواقع معزولة، مثل زيادة عدد طلاب الطب من المناطق الريفية وتحسين الحوافز المالية للممارسات الريفية.[15]
يمكن للكنديين الذين يعيشون في المناطق الريفية والبلدات الصغيرة الوصول إلى نصف عدد الأطباء (1 لكل 1000 من السكان) مثل نظرائهم في المناطق الحضرية. في المتوسط، يجب أن يسافر هؤلاء الأفراد خمسة أضعاف المسافة (بمعدل 10 كيلومتر (6.2 ميل)) للوصول إلى هذه الخدمات.[16] لديهم أيضا عدد أقل من خدمات الرعاية الصحية المتخصصة مثل أطباء الأسنان وجراحي الأسنان والأخصائيين الاجتماعيين. وجدت إحدى الدراسات أن خدمة الإسعاف كانت متوفرة في 40% فقط من المواقع المختارة، وخدمات فحص الدم والبول في ثلث المواقع، وكان واحدا فقط من 19 موقعًا لديه خدمات حديثي الولادة. انخفضت خدمة التمريض من 26.3% عام 1998 إلى 21.1% عام 2005.[17]
ويُعْزَى الفارق في الخدمات، جزئياً، إلى تركيز التمويل على المناطق السكانية الأعلى. في الصين كان 10% فقط من سكان الريف لديهم تأمين طبي في عام 1993، مقارنة بـ50% من سكان الحضر.[18] في التسعينات أُنْفِقَ 20% فقط من الإنفاق الحكومي على الصحة العامة إلى النظام الصحي الريفي الذي خدم 70% من سكان الصين. في الولايات المتحدة بين عام 1990 وعام 2000، أغلقت 228 مستشفى ريفي، مما أدى إلى تخفيض 8,228 سريرًا.[19] في عام 2009، نُقِلَ المرضى الذين يعيشون في المناطق الريفية في الولايات المتحدة إلى مرافق أخرى للرعاية بمعدل أعلى ثلاث مرات من المرضى في المناطق الحضرية المركزية الكبيرة.[20]
تُعتبر أفريقيا إقليم منظمة الصحة العالمية ذي الكثافة الأدنى للعاملين الصحيين بنسبة 2.3 عامل في مجال الصحة لكل 1000 من السكان. بينما تملك أوروبا كثافة للعاملين الصحيين تقارب 18.9.[ِ 4]
تواجه المناطق الريفية، وخاصة في إفريقيا، صعوبات أكبر في توظيف واستبقاء المهنيين المؤهلين والمهرة في مجال الرعاية الصحية.[21] في أفريقيا جنوب الصحراء، تضم المناطق الحضرية والأكثر ازدهارًا عددًا أكبر من العاملين في مجال الرعاية الصحية المهرة منه في الريف. على سبيل المثال، يوجد في المناطق الحضرية في زامبيا عدد من الأطباء أكثر بعشرين ضعفًا منه في المناطق الريفية،[ِ 4] وعدد من الممرضات والقابلات بخمسة أضعاف العدد الموجود في المناطق الريفية. في مالاوي، يعيش 87% من سكانها في المناطق الريفية، ولكن 96.6% من الأطباء موجودون في المرافق الصحية الحضرية. لدى بوركينا فاسو قابلة واحدة لكل 8000 نسمة في المناطق الأكثر ثراء، وواحدة لكل ما يقرب من 430.000 نسمة في المناطق الأقل ثراء. في جنوب إفريقيا، يعيش نصف سكانها في المناطق الريفية، ولكن 12% فقط من الأطباء يمارسون أعمالهم في الريف.[22] وفي السنغال يقدّم مركز صحّي خدماته لأكثر من 16000 مواطن ومواطنة.[ِ 5] كان أحد الحلول هو تطوير برامج مصممة لتدريب النساء على أداء الرعاية الصحية المنزلية للمرضى في المناطق الريفية في إفريقيا.[23] وتركز اللجنة الدولية في العراق على تدريب العاملين الصحيين في المجالات الرئيسية مثل إدارة مخزون الصيدلية والإسعافات الأولية ورعاية الأم والطفل والنظافة وإدارة المخلفات وجمع البيانات الطبية.[ِ 6]
من أجل تحسين توافر الرعاية الصحية في المناطق الريفية، من المهم فهم احتياجات المرضى،[ِ 7] تحتاج المستشفيات إلى استخدام سكانها المميزين لصالحهم. يعد تقييم ومعالجة ملاحظات المرضى أمرًا مهمًا لفهم وحل مشكلات جودة الرعاية في المستشفيات. من المهم للمجتمعات الريفية أن تفهم التركيبة السكانية من أجل استهداف خيارات رعاية محددة. من خلال إشراك المرضى في عملية تحديد احتياجات المجتمع ومناطق الخدمة الضعيفة داخل المستشفى، يمكن للمسؤولين توقع رؤية ردود فعل متخصصة لرعاية المرضى.[24]
ظروف العمل
غالباً ما تتمتع المناطق الريفية بفرص عمل أقل ومعدلات بطالة أعلى من المناطق الحضرية. وغالباً ما تكون المهن المتاحة ذات طبيعة مادية، بما في ذلك الزراعة والغابات وصيد الأسماك والتصنيع والتعدين.[25][26] وفي الغالب تكون هذه المهن مصحوبة بمخاطر أكبر على الصحة والسلامة بسبب استخدام الآلات المعقدة، والتعرض للمواد الكيميائية، وساعات العمل، والتلوث الضوضائي، والمناخات الأكثر قسوة، والعمل البدني. وبالتالي فإن القوى العاملة الريفية تبلغ عن معدلات أعلى من الإصابات التي تهدد الحياة.[27][28]
الصحة الشخصية
تؤثر خيارات نمط الحياة والصحة الشخصية أيضًا على الصحة وطول العمر المتوقع للأفراد في المناطق الريفية. أفاد سكان المناطق الريفية عن معدلات أعلى للتدخين، والتعرض للتدخين السلبي، والسمنة من تلك الموجودة في المناطق الحضرية. ويعيش هؤلاء الأفراد أيضًا حياة أكثر استقرارًا وفقًا لبحث أجراه مركز السيطرة على الأمراض.[29] بالإضافة إلى ذلك، غالبًا ما تشهد المناطق الريفية معدلات منخفضة من استهلاك الفاكهة والخضروات حتى عندما تكون الزراعة سائدة.[3]
في حين أن معدلات القتل أقل في المناطق الريفية، فإن الوفيات بسبب الإصابات والانتحار والتسمم هي الأكثر انتشارًا.[30][31] كما أفاد المعهد الأسترالي للصحة والرعاية الاجتماعية بمعدلات أعلى من العنف بين الأشخاص في المجتمعات الريفية.[12]
البيئة الفيزيائية
في كثير من البلدان، قد يؤدي الافتقار إلى البنية التحتية الحيوية والتنمية في المناطق الريفية إلى الإضرار بالصحة الريفية. حُدِّدَت عدم كفاية معالجة مياه الصرف الصحي، ونقص الطرق المعبدة، والتعرض للمواد الكيميائية الزراعية كمخاوف بيئية إضافية لسكان المناطق الريفية.[32] أفاد المعهد الأسترالي للصحة والرعاية عن انخفاض جودة المياه وزيادة اكتظاظ الأسر كعوامل تؤثر على مكافحة الأمراض في المناطق الريفية والنائية.[12]
تجديد التركيز على الصحة الريفية في جميع أنحاء العالم
النظم الوطنية
منذ ثمانينات القرن العشرين،[ِ 8] كان هناك اهتمام متزايد بالتناقضات في نتائج الرعاية الصحية بين الأفراد في المناطق الريفية والمناطق الحضرية. ومنذ ذلك الوقت، كان هناك تمويل متزايد من الحكومات والمنظمات غير الحكومية للبحث في الصحة الريفية، وتوفير الخدمات الطبية اللازمة، ودمج احتياجات المناطق الريفية في سياسة الرعاية الصحية الحكومية.[33][34] وبدأت بعض البلدان برامج التدقيق الريفي لضمان دمج احتياجات المجتمعات الريفية، بما في ذلك الصحة الريفية، في السياسات الوطنية.[35][36]
مراكز البحث (مثل مركز البحوث الصحية الريفية والشمالية في جامعة لورانس، ومركز الصحة الريفية في جامعة داكوتا الشمالية)، ومجموعات الدعوة الصحية الريفية (مثل الرابطة الوطنية للصحة الريفية، المنظمة الوطنية لمكاتب الصحة الريفية في الولايات، والتحالف الوطني للصحة الريفية) تم تطويرها في عدة دول لإبلاغ قضايا الصحة الريفية ومكافحتها.
في كندا، بدأت العديد من المقاطعات في تحقيق اللامركزية في الرعاية الأولية والتحرك نحو نهج إقليمي أكثر. تأسست شبكة تكامل الصحة المحلية في أونتاريو في عام 2007 من أجل تلبية احتياجات العديد من سكان أونتاريو الذين يعيشون في المناطق الريفية والشمالية والنائية.[37] قام المعهد الكندي للمعلومات الصحية بتطوير نموذج أنظمة الصحة الريفية لدعم صناع القرار والمخططين بفهم العوامل التي تؤثر على أداء النظام الصحي الريفي. في الصين، حصلت الموافقة على مشروع تجريبي بقيمة 50 مليون دولار أمريكي في عام 2008 لتحسين الصحة العامة في المناطق الريفية.[38] كما تخطط الصين لإدخال نظام رعاية صحية وطني.
في العراق تكتسب مراكز الرعاية الصحية الأولية في العراق أهمية كبيرة لما تقدمه من خدمات صحية أساسية للسكان، وخصوصا فيما يتعلق بلقاحات الأطفال حيث يمكن تطعيمهم بشكل كامل، إضافة إلى برامج الكشف المُبكِّر وبرامج تعزيز الصحة[ِ 9] التي بدأ الاهتمام بها في السنوات الأخيرة. وتعرقل الظروف الأمنية المضطربة تقديم تلك الخدمات في العديد من المناطق الريفية. تركز اللجنة الدولية منذ عام 2010 على تقديم المساعدة إلى مراكز الرعاية الصحية الأولية في المناطق المعرضة للعنف كما أنها تتعاون مع السلطات الصحية في تعزيز هذه الخدمة الأساسية.[ِ 6]
منظمة الصحة العالمية
أجرت منظمة الصحة العالمية العديد من الدراسات حول إحصاءات الصحة الريفية، بما في ذلك -على سبيل المثال- إظهار أن المراكز الصحية في المناطق الحضرية تحقق درجات أعلى بكثير في الجاهزية للخدمة من المراكز الصحية الريفية، وعدد السكان العاملين في مجال الصحة عبر الهند حيث يمكن للمرء أن يرى الأعداد المقارنة للعمال في المناطق الحضرية مقابل المناطق الريفية.[39][40] تجسد الدراسات البحثية مثل هذه المشاكل الرئيسية التي تحتاج إلى اهتمام في النظم الصحية الريفية وتساعد على أن تؤدي إلى مشروعات تحسين أكثر تأثيراً.[41]
تعمل منظمة الصحة العالمية أيضًا على تقييم تحسينات النظام الصحي واقتراح تحسينات أفضل على النظام الصحي. سلط مقال نُشر في مارس 2017 الضوء على التحسين الكبير الذي سيُدخَل على النظام الصحي بجزر سليمان في خطة وضعتها وزارة الصحة والخدمات الطبية بدعم من منظمة الصحة العالمية. هذه التغييرات واسعة النطاق تتحرك لجعل الخدمات الصحية التي يحتاجها سكان الريف «أقرب إلى منطقة السكن».[42]
المنظمات غير الحكومية
أدى نقص التدخل الحكومي في فشل النظم الصحية إلى حاجة المنظمات غير الحكومية لملء الفراغ في العديد من أنظمة الرعاية الصحية الريفية. تنشئ المنظمات غير الحكومية وتشارك في مشاريع الصحة الريفية في جميع أنحاء العالم.
مشاريع الصحة الريفية
تميل مشاريع تحسين الصحة الريفية في جميع أنحاء العالم إلى التركيز على إيجاد حلول للمشاكل الأساسية المرتبطة بالنظام الصحي الريفي. تتمحور هذه المشاكل حول الاتصال ونقل الخدمات والسلع ونقص الأطباء والممرضات وهيئة الأركان العامة.[43][44]
تستخدم العديد من المشاريع الصحية الريفية في المناطق الفقيرة التي تفتقر إلى الحصول على المساعدة الطبية الأساسية مثل العيادات أو الأطباء الأساليب غير التقليدية لتوفير الرعاية الصحية.[45][46] وقد ثبت أن النهج مثل كتاب هيسبيريان الصحة للجميع، وكتاب حيث لا يوجد طبيب،[ِ 10] وتطبيق World Hope International، mBody Health ، يزيد من الوعي الصحي ويوفر موارد صحية إضافية للمجتمعات الريفية.[47]
أظهر تقييم لبرنامج تنظيم المجتمع، وصحة الأم والرضيع يسمى مشروع البداية المؤكدة في المناطق الريفية في الهند أن التنظيم المجتمعي حول تحسين صحة الأم والرضيع يؤدي إلى تحسن فعلي في صحة الأم. كما أظهر التقييم أن هذه البرامج المجتمعية تؤدي إلى زيادة استخدام الأمهات للخدمات الصحية.[48]
في الولايات المتحدة، تمول إدارة الموارد والخدمات الصحية مشروع تحسين أداء المستشفيات الريفية لتحسين جودة الرعاية للمستشفيات التي يقل عدد أسرتها عن 200 سرير.[49] قامت يولا هال (بالإنجليزية: Eula Hall) بتأسيس عيادة بولاية كنتاكي لتوفير رعاية صحية مجانية وبأسعار مخفضة لسكان أبالاتشيا. في إنديانا، نفذت سانت فنسنت هيلث الوصول الريفي والحضري إلى الصحة لتعزيز الوصول إلى الرعاية للسكان المحرومين من الخدمات، بما في ذلك العمال المهاجرين من أصل إسباني. اعتبارًا من ديسمبر 2012، سهّل البرنامج أكثر من 78000 إحالة إلى الرعاية ومكّّن من توزيع ما قيمته 43.7 مليون دولار أمريكي من الأدوية المجانية أو المخفضة التكلفة.[50] نظرًا لتحديات توفير خدمات الرعاية الصحية الريفية في جميع أنحاء العالم، بدأت المجموعة غير الربحية [منطقة نائية الطبية] في محاولة لتوفير الرعاية في دول العالم الثالث ولكنها الآن تقدم الخدمات بشكل أساسي في الولايات المتحدة.
الطب عن بعد والصحة الريفية
بالنسبة لسكان المناطق الريفية، فإن وقت السفر الطويل والمسافة إلى المراكز الصحية الحضرية والمدن الأكبر والأكثر تطورًا تفرض قيودًا كبيرة على الوصول إلى خدمات الرعاية الصحية الأساسية.[ِ 1] تم اقتراح التطبيب عن بعد كوسيلة للتغلب على حواجز النقل للمرضى ومقدمي الرعاية الصحية في المناطق الريفية والمعزولة جغرافياً. يستخدم التطبيب عن بعد المعلومات الإلكترونية وتكنولوجيا الاتصالات مثل مكالمات الفيديو لدعم الرعاية الصحية البعيدة والعلاقات السريرية.[51][52] يوفر الطب عن بعد فوائد سريرية وتعليمية وإدارية للمناطق الريفية.[53][54]
يخفف التطبيب عن بعد عبء الخدمات السريرية من خلال استخدام التكنولوجيا الإلكترونية في التفاعل المباشر بين مقدمي الرعاية الصحية، مثل مقدمي الرعاية الصحية الأولية والمتخصصين والممرضات والتقنيين والمرضى في تشخيص وعلاج وإدارة الأمراض.[55] على سبيل المثال، إذا لم يكن في المستشفى الريفي طبيب يعمل، فقد يتمكن من استخدام أنظمة التطبيب عن بعد للحصول على مساعدة من طبيب في مكان آخر أثناء الطوارئ الطبية.[56]
تشمل ميزة التطبيب عن بعد على الخدمات التعليمية تقديم المحاضرات وورش العمل المتعلقة بالرعاية الصحية من خلال الفيديو والمؤتمرات عن بعد والمحاكاة العملية والبث عبر الإنترنت. في المجتمعات الريفية، قد يستخدم المهنيون الطبيون محاضرات مسجلة مسبقًا لطلاب الطب أو الرعاية الصحية في المواقع النائية.[53][54] أيضا، قد يستخدم ممارسو الرعاية الصحية في المناطق الحضرية المؤتمرات عن بعد والمحاكاة التشخيصية لمساعدة مراكز الرعاية الصحية التي تعاني من نقص الموظفين في المجتمعات الريفية في تشخيص وعلاج المرضى عن بعد.[55] في دراسة للأنظمة الصحية الريفية في كوينزلاند، استخدمت مراكز الصحة الحضرية الأكثر تطورًا مؤتمرات الفيديو لتثقيف الأطباء الريفيين حول العلاج والتقدم التشخيصي لسرطان الثدي والبروستاتا، بالإضافة إلى اضطرابات الجلد المختلفة، مثل الإكزيما والتهيج المزمن.
قد يوفر الطب عن بعد فوائد إدارية للمناطق الريفية.[53] لا يساعد الطب عن بعد في التعاون بين مقدمي الخدمات الصحية فيما يتعلق باستخدام السجلات الطبية الإلكترونية فحسب، ولكن قد يوفر الطب عن بعد فوائد لإجراء مقابلات مع المهنيين الطبيين في المناطق النائية لشغل الوظائف الشاغرة ونقل المعلومات الضرورية المتعلقة بالتشغيل بين أنظمة الصحة الريفية وأنظمة رعاية صحية أكبر وأكثر تطوراً.[54][55]
المراجع
باللغة العربية
- "الوحدات الصحية في الريف.. خدمات متواضعة وإمكانيات محدودة.. وأطباء: تطويرها يخفف العبء عن المستشفيات"، بوابة الأهرام، مؤرشف من الأصل في 4 يونيو 2019، اطلع عليه بتاريخ 14 يوليو 2020.
- نوير, راشيل (06 يونيو 2018)، "هل الحياة في الريف أفضل لصحتنا؟"، BBC News Arabic، مؤرشف من الأصل في 10 يونيو 2018، اطلع عليه بتاريخ 14 يوليو 2020.
- "أحمـد البري يكتب: المستشفيات مغلقة والوزارة غائبة"، بوابة الأهرام، مؤرشف من الأصل في 5 مايو 2019، اطلع عليه بتاريخ 14 يوليو 2020.
- "منظمة الصحة العالمية | أوصاف العمل المؤثرة على تفضيلات الممارسة الريفية بين طلاب الطب في غانا: تجربة اختيار منفصلة"، WHO، مؤرشف من الأصل في 14 يوليو 2020، اطلع عليه بتاريخ 14 يوليو 2020.
- "التوعية العامة في الريف حول الصحة وحقوق الإنسان"، UNICEF، مؤرشف من الأصل في 14 يوليو 2020، اطلع عليه بتاريخ 14 يوليو 2020.
- "العراق: تعزيز خدمات الرعاية الصحية الأولية لصالح سكان المناطق الريفية - اللجنة الدولية للصليب الأحمر"، www.icrc.org، 25 مارس 2013، مؤرشف من الأصل في 14 يوليو 2020، اطلع عليه بتاريخ 14 يوليو 2020.
- "منظمة الصحة العالمية | للمحتوى أهميته: تدريب العاملين الصحيين في المناطق الريفية والمناطق النائية ومن أجلها"، WHO، مؤرشف من الأصل في 27 أكتوبر 2018، اطلع عليه بتاريخ 13 يوليو 2020.
- مكاوي، (2007)، الإنسان والبيئة والصحة: دراسة في علم الاجتماع، Kotobarabia.com، مؤرشف من الأصل في 14 يوليو 2020.
- "Secure Gateway Error page"، firewallgateway.com، مؤرشف من الأصل في 01 ديسمبر 2019، اطلع عليه بتاريخ 14 يوليو 2020.
- "كتاب الصحّة للجميع – حيث لا يوجد طبيب - Hesperian Health Guides"، ar.hesperian.org، مؤرشف من الأصل في 18 أكتوبر 2018، اطلع عليه بتاريخ 14 يوليو 2020.
باللغة الإنجليزية
- Chan, Margaret (2010)، Global Policy Recommendations، France: Graphic design: Rasmussen/CH، ص. 14–18، ISBN 9789241564014.
- "Rural Health Concerns"، medlineplus.gov، مؤرشف من الأصل في 22 مايو 2020، اطلع عليه بتاريخ 30 أبريل 2020.
- How healthy are Rural Canadians? An Assessment of Their Health Status and Health Determinants (PDF)، Ottawa: Canadian Institute for Health Information، 2006، ISBN 978-1-55392-881-2، مؤرشف من الأصل (PDF) في 08 مارس 2010.
- Healthy Horizons- Outlook 2003-2007: A Framework for Improving the Health of Rural, Regional, and Remote Australians (PDF)، Australian Health Ministries’ Advisory Council’s National Rural Health Policy Sub-committee and the National Rural Health Alliance for the Australian Health Minister’s Conference، National Rural Health Alliance، 2003، ISBN 07308-56844، مؤرشف من الأصل (PDF) في 12 يوليو 2020.
- Ministerial Advisory Council on Rural Health (2002)، "Rural Health in Rural Hands: Strategic Directions for Rural, Remote, Northern and Aboriginal Communities" (PDF)، Health Canada، Ottawa، مؤرشف من الأصل في 23 يونيو 2017، اطلع عليه بتاريخ أكتوبر 2020.
{{استشهاد بدورية محكمة}}: تحقق من التاريخ في:|تاريخ الوصول=(مساعدة) - "Population density and urbanization"، United Nations Statistics Division، مؤرشف من الأصل في 24 أبريل 2020، اطلع عليه بتاريخ 8 مارس 2014.
- Pong, R. W.؛ Pitbaldo, R, J (2001)، "Don't take "geography" for granted! Some methodological issues in measuring geographic distribution of physicians"، Canadian Journal of Rural Medicine، 6: 105.
{{استشهاد بدورية محكمة}}: صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Pitblado, JR (مارس 2005)، "So, what do we mean by "rural," "remote" and "northern"?"، The Canadian Journal of Nursing Research، 37 (1): 163–8، PMID 15887771.
- du Plessis, V.؛ Beshiri, R.؛ Bollman, R.؛ Clemenson, H. (2001)، "Definitions of Rural" (PDF)، Rural and Small Town Canada Analysis Bulletin، 3 (3)، مؤرشف من الأصل (PDF) في 23 سبتمبر 2015.
- "Rural Definitions: Data Documentation and Methods"، United-States Department of Agriculture، 2007، مؤرشف من الأصل في 10 يناير 2019، اطلع عليه بتاريخ 31 يناير 2008.
- Stephens, Stephanie، "Gap in Life Expectancy Between Rural and Urban Residents Is Growing"، Center for Advancing Health، مؤرشف من الأصل في 31 مارس 2020، اطلع عليه بتاريخ 9 مارس 2014.
- Rural, regional, and remote health: Indicators of health، Australian Institute of Health and Welfare، 2005، ISBN 9781740244671، مؤرشف من الأصل في 1 فبراير 2020، اطلع عليه بتاريخ 19 فبراير 2008.
- Shen, J (فبراير 1993)، "Analysis of urban-rural population dynamics of China: a multiregional life table approach"، Environment and Planning، 25 (2): 245–53، doi:10.1068/a250245، PMID 12286564.
- Ramesh, Randeep (25 مايو 2010)، "Country dwellers live longer, report on 'rural idyll' shows"، The Guardian، مؤرشف من الأصل في 14 أبريل 2019، اطلع عليه بتاريخ 9 مارس 2014.
- Rourke, J. (2008)، "Increasing the number of rural physicians"، Canadian Medical Association Journal، 178 (3): 322–325، doi:10.1503/cmaj.070293، PMID 18227453.
- Ng, E.؛ Wilkins, R.؛ Pole, J.؛ Adams, O. (1999)، "How far to the nearest physician"، Rural and Small Town Analysis Bulletin، 1: 1–7.
- Halseth, G.؛ Ryser, L. (2006)، "Trends in service delivery: Examples from rural and small town Canada, 1998 to 2005"، Journal of Rural and Community Development، 1: 69–90، مؤرشف من الأصل في 10 يناير 2019.
- Brant, S.؛ Garris, M.؛ Okeke, E.؛ Rosenfeld, J. (2006)، "Access to Care in Rural China: a Policy Discussion" (PDF)، The Gerald R. Ford School of Public Policy, University of Michigan: 1–19، مؤرشف من الأصل (PDF) في 18 أبريل 2016، اطلع عليه بتاريخ 27 فبراير 2009.
- "Trends in rural hospital closure 1990–2000" (PDF)، U.S Department of Health and Human Services، 2003، مؤرشف من الأصل (PDF) في 15 يونيو 2020، اطلع عليه بتاريخ 19 فبراير 2008.
- Kindermann, D؛ Mutter, R؛ Pines, JM (فبراير 2006)، "Emergency Department Transfers to Acute Care Facilities, 2009: Statistical Brief #155"، PMID 24006549.
{{استشهاد بدورية محكمة}}: Cite journal requires|journal=(مساعدة) - "Health Workers Needed: Poor Left Without Care in Africa's Rural Areas"، The World Bank، 2008، مؤرشف من الأصل في 5 فبراير 2019، اطلع عليه بتاريخ 27 فبراير 2009.
- "Bring Health Care Services to Rural Africa"، The Atlantic Philanthropies، 2012، مؤرشف من الأصل في 11 يناير 2019، اطلع عليه بتاريخ 13 ديسمبر 2013.
- "Health"، African Solutions to African Problems، 2013، مؤرشف من الأصل في 10 يناير 2019، اطلع عليه بتاريخ 2 ديسمبر 2013.
- Institute, Texas A&M Rural and Community Health، "Texas A&M Health Science Center"، architexas.org (باللغة الإنجليزية)، مؤرشف من الأصل في 6 سبتمبر 2019، اطلع عليه بتاريخ 17 يونيو 2019.
- Bollman, Ray D. (13 نوفمبر 2008)، "An Overview of Rural and Small Town Canada"، Canadian Journal of Agricultural Economics، 39 (4): 805–817، doi:10.1111/j.1744-7976.1991.tb03642.x.
- U.S Congress, 1991
- Gerberich S.G.؛ Gibson, R.W.؛ French, L.R.؛ Lee, T.Y.؛ Carr, W.P.؛ Kochevar, L.؛ Renier, C.M.؛ Shutske, J. (1998)، "Machinery-related injuries: Regional Rural Injury Study-I (RRIS-I)"، Accident Analysis and Prevention، 30 (6): 93–804، PMID 9805522.
- Pickett, W.؛ Hartling, L.؛ Brison, R. J.؛ Guernsey, J. R.؛ Program (1999)، "Fatal work-related farm injuries in Canada, 1991-1995"، Canadian Medical Association Journal، 160 (13): 1843–1848، PMID 10405669، مؤرشف من الأصل في 1 فبراير 2020.
- Iglehart, John K. (2018)، "The Challenging Quest to Improve Rural Health Care"، New England Journal of Medicine (باللغة الإنجليزية)، 378 (5): 473–479، doi:10.1056/NEJMhpr1707176، ISSN 0028-4793، PMID 29385378.
- Walsh, Bryan (23 يوليو 2013)، "In Town vs. Country, It Turns Out That Cities Are the Safest Places to Live"، Time، مؤرشف من الأصل في 7 مايو 2020، اطلع عليه بتاريخ 9 مارس 2014.
- Butterfield, Fox (13 فبراير 2005)، "Social Isolation, Guns and a 'Culture of Suicide'"، The New York Times، مؤرشف من الأصل في 1 فبراير 2020، اطلع عليه بتاريخ 9 مارس 2014.
- Aday, L. A.؛ Quill, B. E.؛ Reyes-Gibby, C. C. (2001)، "Equity in rural health and health care"، في Loue, Sana؛ Quill, B.E. (المحررون)، Handbook of Rural Health، New York City: Kluwer Academic-Penum Publishers، ص. 45–72، ISBN 9780306464799.
- "A New Era of Responsibility" (PDF)، United States Office of Management and Budget، مؤرشف من الأصل (PDF) في 17 ديسمبر 2019، اطلع عليه بتاريخ أكتوبر 2020.
{{استشهاد ويب}}: تحقق من التاريخ في:|تاريخ الوصول=(مساعدة) - Humphreys, J؛ Hegney, D؛ Lipscombe, J؛ Gregory, G؛ Chater, B (فبراير 2002)، "Whither rural health? Reviewing a decade of progress in rural health."، The Australian Journal of Rural Health، 10 (1): 2–14، doi:10.1046/j.1440-1584.2002.00435.x، PMID 11952516.
- "Rural proofing guidance"، Department for Environment, Food & Rural Affairs، Government of the United Kingdom، 16 مايو 2013، مؤرشف من الأصل في 10 يناير 2019، اطلع عليه بتاريخ 9 مارس 2014.
- "What makes rural New Zealand different"، Ministry for Primary Industries، Government of New Zealand، 17 سبتمبر 2010، مؤرشف من الأصل في 10 يناير 2019، اطلع عليه بتاريخ 9 مارس 2014.
- "Population health profile: North East LHIN" (PDF)، North East Local Health Integration Network، North Bay, Ontario: North East LHIN، 2006، مؤرشف من الأصل (PDF) في 10 يناير 2019، اطلع عليه بتاريخ 20 يناير 2009.
- "China launches rural health project"، China Daily، 2008، مؤرشف من الأصل في 5 فبراير 2020، اطلع عليه بتاريخ 2 مارس 2009.
- Leslie, Hannah H؛ Spiegelman؛ Zhou؛ Kruk (2017)، "Service readiness of health facilities in Bangladesh, Haiti, Kenya, Malawi, Namibia, Nepal, Rwanda, Senegal, Uganda and the United Republic of Tanzania"، World Health Organization (باللغة الإنجليزية)، 95 (11): 738–748، doi:10.2471/BLT.17.191916، PMID 29147054، مؤرشف من الأصل في 6 نوفمبر 2018.
- "The health workforce in India"، World Health Organization (باللغة الإنجليزية)، مؤرشف من الأصل في 21 أبريل 2019، اطلع عليه بتاريخ 10 ديسمبر 2017.
- "Grand challenges for the next decade in global health policy and programmes"، World Health Organization (باللغة الإنجليزية)، مؤرشف من الأصل في 6 نوفمبر 2018، اطلع عليه بتاريخ 10 ديسمبر 2017.
- "Health closer to home: transforming care in the Solomon Islands"، World Health Organization (باللغة الإنجليزية)، مؤرشف من الأصل في 13 مارس 2020، اطلع عليه بتاريخ 10 ديسمبر 2017.
- "Rural Healthcare Workforce Introduction - Rural Health Information Hub"، www.ruralhealthinfo.org (باللغة الإنجليزية)، مؤرشف من الأصل في 20 يونيو 2020، اطلع عليه بتاريخ 24 مايو 2020.
- Strasser, Roger (01 أغسطس 2003)، "Rural health around the world: challenges and solutions*"، Family Practice (باللغة الإنجليزية)، 20 (4): 457–463، doi:10.1093/fampra/cmg422، ISSN 0263-2136، PMID 12876121، مؤرشف من الأصل في 14 أبريل 2019.
- Weisgrau, Sheldon (1995)، "Issues in Rural Health: Access, Hospitals, and Reform"، Health Care Financing Review، 17 (1): 1–14، ISSN 0195-8631، PMID 10153465.
- Babu, Elizabeth (03 مارس 2010)، "Where There Is No Doctor"، JAMA (باللغة الإنجليزية)، 303 (9): 885، doi:10.1001/jama.2010.244، ISSN 0098-7484.
- Hebert, E.؛ Ferguson؛ McCullough؛ Chan؛ Drobakha؛ Ritter؛ Mehta (أكتوبر 2016)، "mBody health: Digitizing disabilities in Sierra Leone"، 2016 IEEE Global Humanitarian Technology Conference (GHTC): 717–724، doi:10.1109/GHTC.2016.7857357، ISBN 978-1-5090-2432-2، مؤرشف من الأصل في 29 يونيو 2020.
- Acharya, Arnab؛ Lalwani؛ Dutta؛ Rajaratnam؛ Ruducha؛ Varkey؛ Wunnava؛ Menezes؛ Taylor (13 نوفمبر 2014)، "Evaluating a Large-Scale Community-Based Intervention to Improve Pregnancy and Newborn Health Among the Rural Poor in India"، American Journal of Public Health، 105 (1): 144–152، doi:10.2105/AJPH.2014.302092، ISSN 0090-0036، PMID 25393175.
- "Challenges Facing Rural Health Care: A Conversation With Brock Slabach, Senior Vice President for Member Services at the National Rural Health Association"، Agency for Healthcare Research and Quality، 17 أبريل 2013، مؤرشف من الأصل في 12 مارس 2020، اطلع عليه بتاريخ 29 سبتمبر 2013.
- "Field-Based Outreach Workers Facilitate Access to Health Care and Social Services for Underserved Individuals in Rural Areas"، Agency for Healthcare Research and Quality، 01 مايو 2013، مؤرشف من الأصل في 12 مارس 2020، اطلع عليه بتاريخ 13 مايو 2013.
- Telehealth use in Rural Healthcare. Rural Health Information Hub website. https://www.ruralhealthinfo.org/topics/telehealth Published October 2011. Updated August 7, 2017. Accessed February 15, 2018. نسخة محفوظة 2020-06-21 على موقع واي باك مشين.
- Rural Health. HealthIT.gov Website. http://www.healthit.gov/providers-professionals/frequently-asked-questions/487#id157 Accessed November 3, 2014. نسخة محفوظة 2018-03-25 على موقع واي باك مشين.
- Smith, A.؛ Bensink؛ Armfield؛ Stillman؛ Caffery (2005)، "Telemedicine and rural health care applications"، Journal of Postgraduate Medicine، 51 (4): 286–293، PMID 16388171.
- McCrossin, R (2001)، "Successes and failures with grand rounds via videoconferencing at the Royal Children's Hospital in Brisbane"، Journal of Telemedicine and Telecare، 7 (2_suppl): 25–8، doi:10.1258/1357633011937047، PMID 11747651.
- Hornsby D. Videoconference Usage Report: May 2000. Brisbane: Queensland Telemedicine Network (Queensland Health);2000
- Saslow, Eli (16 نوفمبر 2019)، "The most remote emergency room: Life and death in rural America"، The Washington Post، مؤرشف من الأصل في 3 يونيو 2020.
قراءة متعمقة
- Strong؛ وآخرون (1998)، "Health in rural and remote Australia: The first report of the Australian Institute of Health and Welfare on rural health"، Australian Institute of Health and Welfare، مؤرشف من الأصل في 17 يونيو 2017، اطلع عليه بتاريخ 6 يونيو 2014.
- "Remoteness classifications"، Australian Institute of Health and Welfare، 2004، مؤرشف من الأصل في 18 أغسطس 2017، اطلع عليه بتاريخ 6 يونيو 2014.
- Beshri, R.؛ Alfred, E. (2002)، "Immigrants in rural Canada"، Statistic Canada، Ottawa، 4.
- "Canadian rural population trends" (PDF)، Agriculture and Agri-Food Canada Publication، Canadian Rural Partnership Research and Analysis (2138/E)، 2002، مؤرشف من الأصل (PDF) في 26 يوليو 2003.
- "China's rural population shrinks to 56% of the population"، Peoples Daily Online، 2007، مؤرشف من الأصل في 07 أكتوبر 2012، اطلع عليه بتاريخ 27 فبراير 2009.
- Countryside and Community Research Unit (2003)، "The demography of rural areas: A literature review" (PDF)، مؤرشف من الأصل (PDF) في 9 يوليو 2007، اطلع عليه بتاريخ 20 فبراير 2008.
{{استشهاد بدورية محكمة}}: Cite journal requires|journal=(مساعدة) - Department of Primary Industries and Energy & Department of Human Services and Health (1994)، "Rural, Remote and Metropolitan Areas Classification 1991 Census Edition" (PDF)، مؤرشف من الأصل (PDF) في 13 فبراير 2014، اطلع عليه بتاريخ 31 يناير 2008.
{{استشهاد بدورية محكمة}}: Cite journal requires|journal=(مساعدة) - "Rural and Urban Area Classification Collection"، Department for Environment, Food, and Rural Affairs، 01 مايو 2014، مؤرشف من الأصل في 08 مارس 2016، اطلع عليه بتاريخ 5 يونيو 2014.
- Department for Environment, Food, and Rural Affairs (2005)، "Defra Classification of Local Authority Districts and Unitary Authorities in England: An Introductory Guide" (PDF)، مؤرشف من الأصل (PDF) في 19 ديسمبر 2010، اطلع عليه بتاريخ 31 يناير 2008.
{{استشهاد بدورية محكمة}}: Cite journal requires|journal=(مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Economic Research Service (1998)، "Rural Median Household Income Increases"، Rural Conditions and Trends: Socioeconomic Conditions Issue (8): 28–30.
- Johnson, K. (2006)، "Demographic Trends in Rural and Small Town America" (PDF)، Reports on Rural America، 1: 1–36، مؤرشف من الأصل (PDF) في 11 يونيو 2014.
- Liu, L؛ Hader, J؛ Brossart, B؛ White, R؛ Lewis, S (يونيو 2001)، "Impact of rural hospital closures in Saskatchewan, Canada"، Social Science & Medicine، 52 (12): 1793–804، doi:10.1016/s0277-9536(00)00298-7، PMID 11352406.
- Ministry of Health (2007)، Urban-Rural Health Comparisons: Key Results of the 2002/03 New Zealand Health Survey، Wellington, N.Z.، ISBN 978-0-478-30742-9، مؤرشف من الأصل في 14 أبريل 2019.
- Mueller, K.J (2001)، "Rural health policy: Past as a prelude to the future"، في Loue, Sana؛ Quill, B.E. (المحررون)، Handbook of Rural Health، New York City: Kluwer Academic-Penum Publishers، ص. 45–72، ISBN 9780306464799.
- Pong, R.W.؛ DesMeules, M.؛ Manuel, D.؛ Guernsey, J.؛ Kazanjian, A.؛ Wang, F.، Health Services Utilization in Rural Canada: Are There Distinct Rural Patterns?، Centre for Rural and Northern Health Research, Laurentian University.
- Ricketts, Thomas C.؛ Johnson-Webb؛ Taylor (1998)، "Definitions of Rural: A Handbook for Health Policy Makers and Researchers" (PDF)، North Carolina Rural Health Research Program, Cecil G. Sheps Center for Health Services Research, University of North Carolina، Chapel Hill، : 13، مؤرشف من الأصل (PDF) في 10 فبراير 2020.
- Romanow, R. J. (2002)، Building on values: The future of health care in Canada، Ottawa, Ontario: Commission of the Future of health Care in Canada.
- Singh, V. (2004)، "The rural-urban income gap within provinces: An update to 2000" (PDF)، Rural and Small Town Canada Analysis Bulletin، 5 (7)، مؤرشف من الأصل (PDF) في 08 أغسطس 2017.
- Statistics New Zealand (2008)، "New Zealand: An Urban/Rural Profile"، مؤرشف من الأصل في 27 يناير 2008، اطلع عليه بتاريخ 31 يناير 2008.
- U.S. Congress (1991)، "Rural America at the Crossroads: Networking for the Future" (PDF)، U.S. Government Printing Office، Washington, DC، مؤرشف من الأصل (PDF) في 30 يناير 2017. OTA-TCT-471.
{{استشهاد بدورية محكمة}}: صيانة CS1: postscript (link)
روابط خارجية
- منشورات الصحة الريفية - المعهد الأسترالي للصحة والرعاية
- مكتب سياسة الصحة الريفية - وزارة الصحة والخدمات الإنسانية بالولايات المتحدة
- الرابطة الوطنية للصحة الريفية
- المنظمة الوطنية لمكاتب الدولة للصحة الريفية
- مكتب الصحة الريفية - وكالة الصحة الكندية
- تعاونية الصحة الريفية في ولاية ويسكونسن
- الموارد الصحية - وزارة الزراعة الأمريكية، المكتبة الزراعية الوطنية، مركز المعلومات الريفية.
- مركز معلومات الصحة الريفية
- مؤسسة التثقيف الصحي الريفي - أستراليا
- شبكة الممارسة العامة الريفية في نيوزيلندا - نيوزيلندا
- بوابة طب
- بوابة صحة