شامة ميلانينية
الشامة الميلانينية أو الوحمة الصباغية[1][2] هي نوع من الأورام الصباغية التي تحتوي على خلايا الوحمة. بعض المصادر تساوي مصطلح الشامة مع «الوحمة الميلانينية»، ولكن هناك أيضًا مصادر تساوي مصطلح الشامة مع أي شكل من أشكال الوحمة.[3]
| شامة ميلانينية | |
|---|---|
 شامة ميلانينية | |
| معلومات عامة | |
| الاختصاص | طب الجلد |
| من أنواع | وحمة |
تظهر غالبية الشامات خلال العقدين الأولين من حياة الشخص، حيث يولد من بين كل 100 طفل سليم طفل مصاب بشامة.[4] الشامات المكتسبة هي شكل من أشكال الأورام الحميدة، في حين تعتبر الشامات الخلقية أو الوحمات الخلقية تشوهًا طفيفًا أو ورمًا هارتوميًا وقد تكون أكثر عرضة للإصابة بسرطان الجلد. يمكن أن تكون شلامة تحت الجلد (و نمو مصطبغ على الجلد، يوتتون في الغالب من نوع من الخلايا يعرف باسم الخلايا الصباغية. إن الميلانين العالي لعامل التصبغ في الجسم، الميلانين، هو المسؤول عن لونها الداكن. الشامات هي عضو في عائلة الآفات الجلدية المعروفة باسم الوحمة ويمكن أن تظهر في جميع أنواع الثدييات وخاصة البشر والكلاب والخيول.[5]
العلامات والأعراض
_imagen_dermatosc%C3%B3pica.jpg.webp)
وفقًا للأكاديمية الأمريكية للأمراض الجلدية، فإن أكثر أنواع الشامات شيوعًا هي الزوائد الجلدية والشامات المرتفعة والشامات المسطحة. عادة ما تكون الشامات الحميدة بنية أو وردية أو سوداء (خاصةً على البشرة ذات اللون الداكن). وهي دائرية أو بيضاوية وعادة ما تكون صغيرة (عادة بين 1-3 مم)، على الرغم من أن بعضها يمكن أن يكون أكبر من حجم ممحاة مدرسية أو نموذجية (بحجم 5 مم). تنتج بعض الشامات شعرًا خشنًا داكنًا. تشمل إجراءات إزالة الشعر الشائعة النتف والشمع التجميلي والتحليل الكهربائي والكي.
الشيخوخة
تميل الشامات إلى الظهور أثناء الطفولة المبكرة وخلال السنوات الثلاثين الأولى من الحياة. قد تتغير ببطء، أو تصبح كبيرة، أو يتغير لونها أو تتلاشى تدريجيًا.[6] لدى معظم الأشخاص ما بين 30 و 40 شامة، لكن لدى البعض ما يصل إلى 600 شامة[7]
عدد الشامات التي توجد لدى الشخص لها علاقة بالتيلومير.[8] ومع ذلك، لا تزال العلاقة بين التيلوميرات والشيخوخة غير مؤكدة.[9]
المضاعفات
يقول الخبراء، مثل الأكاديمية الأمريكية للأمراض الجلدية، أن الغالبية العظمى من الشامات حميدة.[4] ومع ذلك، قدر المعهد الوطني الأمريكي للسرطان أن 62,480 حالة جديدة من سرطان الجلد و 8420 حالة وفاة مرتبطة بها ظهرت في الولايات المتحدة في عام 2008.[10]
البيانات حول نسبة تحولها من الوحمة القتامية إلى الورم الميلانيني مثيرة للجدل، ولكن يبدو أن حوالي 10% من الأورام الميلانينية الخبيثة لديها آفة سليفة، حوالي 10% منها وحمة ميلانية. لذلك، يبدو أن الورم القتامي الخبيث شبه نادر (1% من الحالات)[11]
الاسباب
السبب غير مفهوم بشكل واضح، ولكن يعتقد أنه ناتج عن خلل في التطور الجنيني. هذا في الأسابيع الإثني عشر الأولى من الحمل. ويعتقد أن العيب يتسبب في انتشار الخلايا الصباغية. وهذا يعني أن الخلايا الصباغية، وهي خلايا الجسم المسؤولة عن لون البشرة الطبيعي، يتم إنتاجها بمعدل سريع للغاية، مما يتسبب في تكوين الخلايا الصباغية في مجموعات صغيرة بدلاً من الانتشار على كامل البشرة، مما يسبب تصبغًا غير طبيعي للجلد في بعض مناطق الجسم.
علم الوراثة
يمكن أن يكون للجينات تأثير على شامات الشخص.
متلازمة وحمة خلل التنسج هي حالة وراثية غالبا تتسبب في أن يكون لدى الشخص كمية كبيرة من الشامات (غالبًا ما تكون 100 أو أكثر) مع بعضها أكبر من الطبيعي أو الغير نمطي. غالبًا ما يؤدي هذا إلى ارتفاع خطر الإصابة بسرطان الجلد، وهو سرطان جلدي خطير. من المرجح أن تصبح الشامات المصابة بالخلل سرطانية. وحمات خلل التنسج شائعة، والعديد من الناس لديهم عدد قليل من هذه الشامات غير الطبيعية. يزيد وجود أكثر من 50 شامة عادية من خطر الإصابة بسرطان الجلد.[12]
الذين يعانون من وحمة خلل التنسج هم أكثر عرضة لخطر الإصابة بالورم القتامي[13][14] يحتاج هؤلاء الأشخاص إلى التحقق بانتظام من أي تغييرات في شاماتهم وملاحظة أي تغييرات جديدة.
ضوء الشمس
تسبب الأشعة فوق البنفسجية الآتية من الشمس الشيخوخة المبكرة للجلد وتلف الجلد الذي يمكن أن يؤدي إلى الورم الميلانيني (السرطان الجلدي). يفترض بعض العلماء أن التعرض المفرط للأشعة فوق البنفسجية، بما في ذلك أشعة الشمس المفرطة، قد يلعب دورًا في تكوين الشامات المكتسبة.[15] ومع ذلك، هناك حاجة إلى مزيد من البحوث لتحديد التفاعل المعقد بين التركيب الجيني والتعرض العام للأشعة فوق البنفسجية. بعض الدلائل القوية على ذلك (ولكن لا يرقى إلى مستوى الإثبات)، هي:
- النقص النسبي في الشامات على الأرداف المصابة بحمة خلل التنسج.
- من المعروف أن النمش (بقع الميلانين على الجلد، والمميز عن الشامات) يتأثر بأشعة الشمس.
وجدت الدراسات أن حروق الشمس والتعرض الطويل لأشعة الشمس يمكن أن يزيد من خطر الإصابة بسرطان الجلد. هذا بالإضافة إلى أولئك الذين لديهم وحمة خلل التنسج لديهم خطر أعلى للإصابة بالسرطان.
لمنع وتقليل خطر الإصابة بالورم القتامي الناتج عن الأشعة فوق البنفسجية، توصي الأكاديمية الأمريكية للأمراض الجلدية والمعهد الوطني للسرطان بالبقاء بعيدًا عن اشعة الشمس بين الساعة 10 صباحًا و 4 مساءً بالتوقيت القياسي (أو عندما يكون ظل الشخص أقصر من ارتفاعه).
يوصي المعهد الوطني للسرطان أيضًا بارتداء الأكمام الطويلة والسراويل والقبعات ذات الحواف العريضة واستعمال واقيات الشمس والنظارات الشمسية التي تحتوي على عدسات عاكسة للأشعة فوق البنفسجية.[12]
التشخيص
يمكن إجراء التشخيص السريري بالعين المجردة باستخدام إرشادات ABCD أو باستخدام تنظير الجلد. اختبار الفحص عبر الإنترنت متاح أيضًا للمساعدة في فحص الشامات الحميدة.

 منظار الجلد المستقطب الحديث.
منظار الجلد المستقطب الحديث.
التصنيف
يمكن تصنيف الوحمات الصبغية بشكل أساسي حسب العمق، وكونها خلقيًة أو مكتسبة و/أو كونها أمراض نسيجية:
| فئة العمق | موقع خلايا الوحمة | مميزات وخصائص اخرى | صورة | التصنيف الدولي للأمراض |
|---|---|---|---|---|
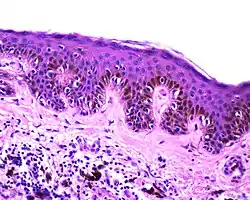
| وحمة مفصلية | على طول تقاطع البشرة والأدمة الكامنة.[16] | قد تكون ملونة ومرتفعة قليلاً.[17] | 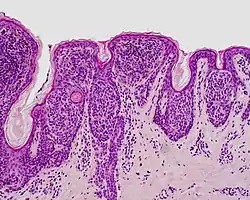 |
ICD10 : D22 <br /> ICDO : M8740 / 0 |
| وحمة مركبة | كل من البشرة والأدمة.[18] | 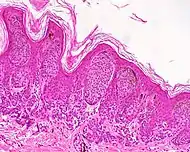 |
ICD10: D22 (ILDS D22. L14) <br /> ICDO: 8760/0 | |
| وحمة داخل الأدمة | داخل الأدمة. | شامة كلاسيكية أو وحمة. وعادة ما يظهر على شكل نتوء مرتفع على شكل قبة على سطح الجلد.[19] | 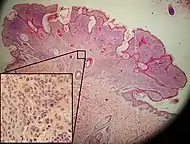 |
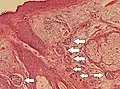 وحمة جلديّة صغيرة، مع أعشاش من خلايا الوحمة (السهام)
وحمة جلديّة صغيرة، مع أعشاش من خلايا الوحمة (السهام)
- الخلقي مقابل المكتسب
- وحمة خلقية : هي وحمة صغيرة إلى كبيرة موجودة عند أو بالقرب من وقت الولادة. الصغيرة منها ذات احتمالية منخفضة لتكوين الأورام الميلانينية، ولكن الخطر يزداد مع ازدياد الحجم، كما هو الحال في الوحمة المصطبغة العملاقة.
- وحمة مكتسبة : أي وحمة ليست وحمة خلقية أو غير موجودة عند الولادة أو بعد الولادة.
- تنظير جلدي محدد أو أنماط أمراض الأنسجة
| نوع | مميزات | صورة فوتوغرافية- <br /> الرسوم البيانية |
تاريخ- <br /> علم الأمراض |
|---|---|---|---|
| وحمة خلل التنسج | عادة وحمة مركبة مع خلل التنسج الخلوي والمعماري. مثل الشامات النموذجية، يمكن أن تكون وحمة خلل التنسج مسطحة أو مرتفعة. في حين أنها تختلف في الحجم، فإن الوحمات المصابة بالخلل عادة ما تكون أكبر من الشامات العادية وتميل إلى أن تكون حدودها غير منتظمة ولونها غير منتظم. وبالتالي، فهي تشبه الورم القتامي، وتبدو مقلقة، وغالبًا ما تتم إزالتها لتوضيح التشخيص. وحمات خلل التنسج هي علامات خطر عندما تكون عديدة، كما هو الحال في الأشخاص الذين يعانون من متلازمة وحمة خلل التنسج. وفقًا للمعهد الوطني للصحة (NIH)، يعتقد الأطباء أنه عندما يكون جزءًا من سلسلة أو متلازمة الشامات المتعددة، فمن المحتمل أن تتطور الشامات المصابة بالخلل إلى الشامات الأكثر خبثًا والتي تسمى سرطان الجلد.[20] | _-_crop.jpg.webp) |
وصلة= السد ريدج مميزة، والكتفين، والتليف الصفائحي. صبغة H&E. |
| وحمة زرقاء | لونها أزرق لأن خلاياها الصباغية عميقة جدًا في الجلد. | .jpg.webp) |
 |
| وحمة سبيتز | نوع مختلف من الوحمة داخل الجلد، عادة عند الطفل. | وصلة= يتم تربيتها واحمرارها (غير مصطبغة). | 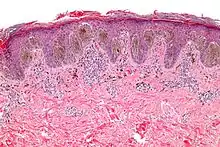 |
| وحمة مصبوغة عملاقة | وحمة خلقية كبيرة مصطبغة وغالبا ما تكون مشعرة. وهي مهمة لأن الورم القتامي قد يظهر أحيانًا (10 إلى 15٪) فيها. | 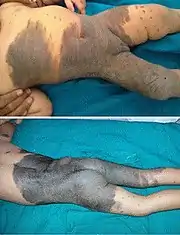 |
 |
| وحمة إيتو وحمة أوتا | آفات بنية خلقية مسطحة على الوجه أو الكتف.[21] | 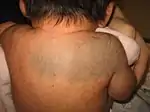 |
|
| بقعة منغولية | تلون خلقي كبير وعميق ومزروع يختفي عمومًا عند البلوغ. تمت تسميته لارتباطه بالجماعات العرقية في شرق آسيا ولكنه لا يقتصر عليهم.[22] |  |
- المتكررة
- وحمة متكررة : أي وحمة تمت إزالتها بشكل غير كامل مع خلايا صباغية متبقية في مكان عمل الجراحة. وهي تخلق معضلة للمريض والطبيب، حيث لا يمكن تمييز هذه الندبات عن الورم القتامي.[23]
التمايز عن سرطان الجلد
غالبًا يجب على طبيب الأمراض الجلدية تقييم الشامات بالكامل. على سبيل المثال، عادةً ما تكون هناك بقعة صغيرة زرقاء أو سوداء مزرقة، تسمى غالبًا وحمة زرقاء، حميدة ولكنها غالبًا ما يخطئ في اعتبارها سرطان الجلد.[24] على العكس من ذلك، فإن الوصلية، التي تتطور عند تقاطع الأدمة والبشرة، من المحتمل أن تكون سرطانية.[25]
الرسم البياني هو المرجعية الأساسية المستخدمة لل مستهلكين المصابين بالشامات المشبوهة في قائمة ABCD، وتستخدم من قبل المؤسسات الطبية مثل الأكاديمية الأمريكية للأمراض الجلدية والمعهد الوطني للسرطان. تشير الأحرف إلى عدم التماثل والحدود واللون والقطر.[4][26] في بعض الأحيان، يتم إضافة الحرف E (للارتفاع أو التطور). وفقًا للأكاديمية الأمريكية للأمراض الجلدية، إذا بدأت الشامة في التغير في الحجم أو اللون أو الشكل أو، على وجه الخصوص، إذا كانت الشامة تطور حوافًا خشنة أو تصبح أكبر من ممحاة قلم رصاص، فسيكون الوقت المناسب للتشاور مع الطبيب المعالج. تشمل العلامات التحذيرية الأخرى شامة، حتى لو كانت أصغر من ممحاة قلم رصاص، والتي تختلف عن غيرها وتبدأ في التقشر أو النزيف أو الحكة أو الالتهاب. قد تشير التغييرات لتطورها إلى ورم ميلانيني. يمكن أن تصبح المسألة معقدة سريريًا لأن إزالة الشامة تعتمد على أنواع السرطان، إن وجدت.
هناك طريقة حديثة وجديدة للكشف عن سرطان الجلد هي «علامة البطة»[27] وهي بسيطة وسهلة التطبيق وفعالة للغاية في الكشف عن سرطان الجلد. ببساطة، يتم الربط بين الخصائص المشتركة للآفة الجلدية للشخص. يتم وصف الآفات التي تنحرف بشكل كبير عن الخصائص المشتركة بأنها «بطة قبيحة»، ويلزم إجراء المزيد من الاختبارات المهنية. تشير «علامة الرداء الأحمر الصغيرة» إلى أن الأفراد ذوي البشرة الفاتحة والشعر الفاتح اللون قد يصابون ب الأورام الميلانينية. يجب توخي الحذر عند فحص هؤلاء الأفراد حيث قد يكون لديهم أورام متعددة الميلانينية ووحمة خلل التنسج الشديد. يجب استخدام منظار الجلد للكشف عن «علامات البط القبيحة»، لأن العديد من الأورام الميلانينية في هؤلاء الأفراد تشبه الأورام غير الميلانينية أو تعتبر «ذئاب في ملابس الأغنام» أي انها تبدو حميدة وهي خبيثة.[28] غالبًا ما يكون لدى هؤلاء الأفراد ذوي البشرة الفاتحة أورام ميلانينية مصطبغة أو خفيفة حيث لا تتغير في اللون ويسهل ملاحظتها. هذه الانواع عديمة الميلانين وغالبا ما تكون غير واضحة، مما يجعل التعرف البصري عليها دون منظار جلدي صعباً للغاية.
يجب على الأشخاص الذين لديهم تاريخ شخصي أو عائلي للإصابة بسرطان الجلد أو متلازمة الوحمة المصابة بخلل التنسج (الشامات المتعددة غير النمطية) زيارة طبيب أمراض جلدية مرة واحدة على الأقل في السنة للتأكد من أنهم لا يصابون بسرطان الجلد.[29]
العلاج
أولاً، يجب إجراء التشخيص. إذا كانت الآفة عبارة عن تقرن دهني، يمكن إجراء استئصال لها، أو التضيق الكهربائي أو الجراحة البردية، وعادة ما تترك العملية القليل منها إن وجد.إاذا كان يشتبه في أن الآفة هي سرطان جلدي، فيجب إجراء خزعة جلدية أولاً، قبل التفكير في الإزالة. هذا ما لم يكن هناك ما يبرر عملية الاستئصال الفورية. إذا كانت الآفة وحمة صباغية، فيجب على المرء أن يقرر ما إذا كان ذلك موضحًا طبيًا أم لا.
إذا كان يشتبه في أن وحمة صباغية هي ورم قتامي، فيجب أخذ عينات منها أو إزالتها وإرسالها للتقييم المجهري بواسطة أخصائي علم الأمراض بطريقة تسمى خزعة الجلد. يمكن للمرء إجراء خزعة من الجلد الكامل أو خزعة من الجلد، اعتمادًا على حجم وموضع الوحمة الأصلية. قد تكون الأسباب الأخرى للإزالة تجميلية، أو لأن الشامة تتعارض مع الحياة اليومية (مثل الحلاقة). يمكن أن تتم الإزالة عن طريق الخزعة الاستئصالية أو الحلاقة. يترك المكان المحلوق علامة حمراء على الموقع ويعود طبيعيا في حوالي أسبوعين. ومع ذلك، قد يبقى هناك خطر انتشار الورم الميلانيني، لذلك لا تزال طرق تشخيص الورم الميلانيني، بما في ذلك الخزعة الاستئصالية، موصى بها حتى في هذه الحالات. بالإضافة إلى ذلك، يمكن إزالة الشامات بالليزر أو الجراحة أو العمليات الكهربية.
يتم استخدام بعض أشعة الليزر الطبية لتخفيف مستوى الشامات السطحية إلى سطح الجلد، وكذلك بعض الشامات المرتفعة. في حين يتم تقديم العلاج بالليزر بشكل شائع وقد يتطلب عدة مواعيد. اطباء الأمراض الجلدية والتناسلية الأخرى يعتقدون ان علاج الليزر ليس أفضل طريقة لإزالة الشامات لأن الليزر مجرد كي أو، في بعض الحالات، يزيل مستويات سطحية جدا من الجلد. تميل الشامات إلى التعمق في الجلد أكثر مما يمكن أن تخترقه أشعة الليزر غير الغازية. بعد العلاج بالليزر، يتم تشكيل قشرة، والتي تسقط بعد حوالي سبعة أيام، على عكس الجراحة، حيث يجب خياطة الجرح. هناك مصدر قلق ثانٍ حول العلاج بالليزر هو أنه إذا كانت الآفة سرطانًا خبيثًا، وتم تشخيصها خطأً على أنها شامة حميدة، فقد يؤخر الإجراء التشخيص. إذا أزال الليزر الشامة بالكامل، ونمت الآفة المصطبغة، فقد تشكل وحمة متكررة.
ال Electrocautery متاح كبديل للكي بالليزر. ال Electrocautery هو إجراء يستخدم تيارًا كهربائيًا خفيفًا لحرق الشامات وعلامات الجلد والثآليل من الجلد. يتم تعيين التيارات الكهربائية إلى مستوى بحيث تصل فقط إلى الطبقات الخارجية من الجلد، وبالتالي تقليل مشكلة التندب. قد تكون هناك حاجة من 1-3 عمليات تقريبًا لإزالة الشامة تمامًا. عادة، يتم استخدام مخدر موضعي على الجلد قبل إزالة الشامة.
بالنسبة للجراحة، يستخدم العديد من جراحي الأمراض الجلدية والتجميل أولاً محلول تجميد، وعادة ما يكون النيتروجين السائل، على الشامة المرتفعة ثم يحلقها بمشرط. إذا اختار الجراح طريقة الحلاقة، فإنه عادة ما يقوم أيضًا بكيها. نظرًا لأنه من الصعب إغلاق الدائرة باستخدام الغرز، يكون الشق عادة بيضاويًا أو على شكل عين. ومع ذلك، لا ينبغي تجميد لحمة يشتبه في أنها ورم قتامي، لأن بلورات الثلج يمكن أن تسبب تغيرات مرضية تسمى «التحف المجمد» والتي قد تتداخل مع تشخيص الورم الميلانيني.
مخاطر إزالة الشامة
تعتمد مخاطر إزالة الشامة بشكل أساسي على نوع طريقة إزالة الشامة التي يخضع لها المريض. أولاً، قد يتبع إزالة الشامة بعض الالم الذي يمكن تخفيفه باستخدام مسكنات الألم. ثانيًا، هناك خطر من تشكل قشرة أو احمرار. ومع ذلك، عادة ما تلتئم هذه الاحمرارات في غضون أسبوع أو أسبوعين. ثالثًا، كما هو الحال في العمليات الجراحية الأخرى، هناك أيضًا خطر الإصابة بعدوى أو حساسية أو حتى تلف في الأعصاب. أخيرًا، قد تسبب إزالة الشامة ندبة غير مريحة اعتمادًا على حجم الشامة.[30]
التاريخ
في الخمسينيات والستينيات (وبدرجة أقل حاليًا) كانت شامة الوجه تُعرف بـ «علامة الجمال» عندما تظهر على شكل بقع معينة على وجه المرأة. وتشمل الأمثلة مارلين مونرو، وسيندي كروفورد، والمغنية مادونا، والسيدة الخيالية باك مان. تمت إزالة شامة الوجه لمادونا — تحت فتحة الأنف اليمنى — جراحيًا. تتضمن بعض الفلكلورات حول الشامات فكرة أن الانتقاء في الشامة يمكن أن يتسبب في أن يصبح سرطانيًا أو ينمو مرة أخرى.
المجتمع والثقافة

على مدار تاريخ البشرية، تعرض الأفراد الذين يمتلكون شامات الوجه للسخرية والهجوم على أساس الخرافات. طوال معظم التاريخ، لم تكن شامات الوجه تُعتبر من علامات جمال (اسم) على الوجوه. بدلاً من ذلك، اعتبرت معظم الشامات نموًا بشعًا ظهر في الغالب على الأنف والخدين والذقن.
يستخدم كل من الفولكلور والثقافة الشعبية الحديثة الصفات الجسدية للإشارة إلى ميول الشخصية إما إلى الخير أو الشر. على النقيض من السمات الجميلة والبشرة الناعمة لأبطالها وبطلاتها، فإن الشخصيات التي تمتلك خصائص سلبية أو شريرة معروفة أيضًا بامتلاكها ميزات أكثر وعرة وشوائب في الجلد، بما في ذلك شامات الوجه.
في الثقافة الصينية التقليدية، يتم احترام عادات قراءة الشامات التي تظهر في الوجه (مثل قراءة الفنجان عند العرب). يختلف معنى الشامات وفقًا لأي من «نقاط الثروة» التسعة للوجه التي تقع فيها. واعتمادًا على وضعها ولونها، قد تجعل الشامات الشخص «محظوظًا» أو «غير محظوظ» حسب نوع الشامة وموقعها.
يمكن اعتبار الشامات التي يمكن رؤيتها بسهولة تحذيرات أو تذكيرات، بينما قد ترمز الشامات الخفية إلى الحظ السعيد والحظ الجيد. علاوة على ذلك، تؤكد الثقافة الصينية التقليدية أن كل شامات الوجه تشير إلى وجود شامة مقابلة في جزء آخر من الجسم. على سبيل المثال، إذا كانت الشامة موجودة حول الفم، فيجب العثور على شامة مقابلة في منطقة العانة.[31]
المراجع
- James, William D.؛ Berger, Timothy G.؛ وآخرون (2006)، Andrews' Diseases of the Skin: clinical Dermatology، Saunders Elsevier، ISBN 0-7216-2921-0.
- Albert, Daniel (2012)، Dorland's illustrated medical dictionary. (ط. 32nd)، Philadelphia, PA: Saunders/Elsevier، ص. 1173، ISBN 978-1-4160-6257-8.
- "Moles"، مايو كلينك، مؤرشف من الأصل في 22 يونيو 2019، اطلع عليه بتاريخ 16 سبتمبر 2019.
- "Moles"، الأكاديمية الأمريكية لطب الجلد، مؤرشف من الأصل في 05 أغسطس 2008، اطلع عليه بتاريخ 02 أغسطس 2008.
- "Melanocytic Nevi: Background, Pathophysiology, Epidemiology"، 04 أبريل 2017، مؤرشف من الأصل في 27 مايو 2019.
{{استشهاد بدورية محكمة}}: Cite journal requires|journal=(مساعدة) - "Moles, Freckles, Skin Tags: Types, Causes, Treatments"، WebMD، مؤرشف من الأصل في 14 يوليو 2019.
- "Skin moles link to delayed ageing"، BBC News، مؤرشف من الأصل في 18 سبتمبر 2018.
- "Nevus size and number are associated with telomere length and represent potential markers of a decreased senescence in vivo"، Cancer Epidemiology, Biomarkers & Prevention، 16 (7): 1499–1502، يوليو 2007، doi:10.1158/1055-9965.EPI-07-0152، PMID 17627017.
- "Comparative biology of mammalian telomeres: hypotheses on ancestral states and the roles of telomeres in longevity determination"، Aging Cell، 10 (5): 761–768، أكتوبر 2011، doi:10.1111/j.1474-9726.2011.00718.x، PMID 21518243.
- "Melanoma Home Page"، المعهد الوطني للسرطان، مؤرشف من الأصل في 15 فبراير 2013، اطلع عليه بتاريخ 18 مايو 2008.
- Fernandes NC (2013)، "The risk of cutaneous melanoma in melanocytic nevi"، Anais Brasileiros de Dermatologia، 88 (2): 314–315، doi:10.1590/S0365-05962013000200030، PMID 23739702.
- "What You Need To Know About Melanoma - Melanoma: Who's at Risk?"، المعهد الوطني للسرطان، مؤرشف من الأصل في 28 مايو 2010، اطلع عليه بتاريخ 18 مايو 2008.
- "Benign pigmented nevi in children. Prevalence and associated factors: the West Midlands, United Kingdom Mole Study"، Arch Dermatol، 128 (9): 1201–1206، 1992، doi:10.1001/archderm.128.9.1201، PMID 1519934.
- "Inheritance of nevus number and size in melanoma and dysplastic nevus syndrome kindreds"، J. Natl. Cancer Inst.، 83 (23): 1726–1733، 1991، doi:10.1093/jnci/83.23.1726، PMID 1770551، مؤرشف من الأصل في 27 أبريل 2020.
- "Induction of nevi and skin tumors in Ink4a/Arf Xpa knockout mice by neonatal, intermittent, or chronic UVB exposures"، Cancer Res.، 66 (5): 2608–2615، 2006، doi:10.1158/0008-5472.CAN-05-2476، PMID 16510579، مؤرشف من الأصل في 27 أبريل 2020.
- Junctional nevus entry in the public domain NCI Dictionary of Cancer Terms نسخة محفوظة 29 أبريل 2015 على موقع واي باك مشين.
- "NCI Definition of Cancer Terms"، www.cancer.gov، National Cancer Institute، مؤرشف من الأصل في 9 يناير 2020، اطلع عليه بتاريخ 5 ديسمبر 2018.
- "NCI Definition of Cancer Terms"، www.cancer.gov، National Cancer Institute، مؤرشف من الأصل في 9 يناير 2020، اطلع عليه بتاريخ 5 ديسمبر 2018.
- "What is an intradermal nevus?"، www.healthline.com، Health Line، مؤرشف من الأصل في 28 مارس 2019، اطلع عليه بتاريخ 5 ديسمبر 2018.
- "Familial atypical multiple mole melanoma syndrome"، Genetic and Rare Diseases Information Center (GARD)، NIH، مؤرشف من الأصل في 20 يناير 2019، اطلع عليه بتاريخ 23 يناير 2018.
- "Nevus of Ito"، Genetic and Rare Disease Information Center (GARD)، NIH، مؤرشف من الأصل في 20 يناير 2019، اطلع عليه بتاريخ 23 يناير 2018.
- "Mongolian Spot"، AOCD Dermatologic Disease Database، American Osteopathic College of Dermatology، مؤرشف من الأصل في 24 يناير 2018، اطلع عليه بتاريخ 23 يناير 2018.
- Castagna, Rafaella Daboit؛ Stramari, Juliana Mazzoleni؛ Chemello, Raíssa Massaia Londero (يوليو–أغسطس 2017)، "The recurrent nevus phenomenon"، Anais Brasileiros de Dermatologia، 92 (4): 531–533، doi:10.1590/abd1806-4841.20176190، PMID 28954104.
- "Melanoma associated with blue nevus and melanoma mimicking cellular blue nevus: a clinicopathologic study of 10 cases on the spectrum of so-called 'malignant blue nevus'"، Am. J. Surg. Pathol.، 25 (3): 316–323، مارس 2001، doi:10.1097/00000478-200103000-00005، PMID 11224601.
- "Tinea nigra palmaris: differentiation from malignant melanoma or junctional nevi"، Cutis، 62 (1): 45–46، 1998، PMID 9675534.
- "What You Need To Know About Melanoma - Signs and Symptoms"، المعهد الوطني للسرطان، مؤرشف من الأصل في 28 مايو 2010، اطلع عليه بتاريخ 18 مايو 2008.
- "404 Error - SkinCancerFoundation"، مؤرشف من الأصل في 30 يناير 2009.
{{استشهاد ويب}}: Cite uses generic title (مساعدة) - "Dermoscopy. Introduction to dermoscopy. DermNet NZ"، مؤرشف من الأصل في 8 يوليو 2016.
- "Atypical Mole/Dyplastic Nevus - Skin Cancers - Medical Dermatology"، DERMCARE (باللغة الإنجليزية)، مؤرشف من الأصل في 23 أبريل 2019، اطلع عليه بتاريخ 13 أغسطس 2018.
- "Mole Removal"، مؤرشف من الأصل في 26 أكتوبر 2017، اطلع عليه بتاريخ 04 مايو 2010.
- "Chinese Face Reading - Facial Mole and Your Fate"، مؤرشف من الأصل في 30 أغسطس 2019، اطلع عليه بتاريخ 04 مايو 2010.
