Depresión
La depresión (del latín depressio, que significa ‘opresión’, ‘encogimiento’ o ‘abatimiento’) es el diagnóstico psiquiátrico y psicológico que describe un trastorno del estado de ánimo, transitorio o permanente, caracterizado por sentimientos de abatimiento, infelicidad y culpabilidad, además de provocar una incapacidad total o parcial para disfrutar de las cosas y de los acontecimientos de la vida cotidiana (la anhedonia). Los trastornos depresivos pueden estar, en mayor o menor grado, acompañados de ansiedad.
| Depresión | ||
|---|---|---|
 La tristeza es un sentimiento que se manifiesta en todos los seres humanos en determinadas ocasiones, pero la depresión es una enfermedad mental, la cual se caracteriza por provocar anhedonia (incapacidad para disfrutar), sentimientos de tristeza y abatimiento patológicos, entre otros. La imagen representa el estado de ánimo disfórico y la perspectiva de la vida que tiene una persona con depresión. | ||
| Especialidad | psiquiatría | |
| Diagnóstico | Cuestionario de salud del paciente , Inventario de depresión de Beck | |
| Tratamiento | Psicoterapia , Psicofarmacología | |
| eMedicine | med/532 | |

A menudo conlleva incomprensión social y estigmatización, pues existen muchos prejuicios y concepciones sociales erróneas ligadas a esta enfermedad debido al desconocimiento de la misma. Una idea equivocada muy común es asociar la depresión a la tristeza, o a un estado de ánimo débil, voluntario, o de carácter pesimista, cuando se trata de una enfermedad que, en muchos casos, requiere tratamiento farmacológico. Así mismo existe una relación errónea entre la locura y las enfermedades mentales. Estas ideas presentes en la sociedad, además de la actual inexistencia de pruebas médicas que diagnostiquen esta enfermedad, hace que los que la padecen no se quieran asociar con las ideas negativas que la acompañan ni la identifiquen correctamente, tarden en pedir ayuda o piensen en recurrir al suicidio.[1][2][3][4]
El origen de la depresión es multifactorial. En su aparición influyen factores biológicos, genéticos y psicosociales. La psico-neuro-inmunología plantea un puente entre los enfoques estrictamente biológicos y psicológicos.[5]
Los episodios depresivos se asocian con cambios en la neurotransmisión del sistema nervioso central y cambios estructurales en el cerebro, producidos a través de mecanismos neuroendocrinos, inflamatorios e inmunológicos.[5] Los principales neurotransmisores implicados son la serotonina, la noradrenalina, la dopamina, el glutamato y el GABA.[6][7]
Los principales tipos de depresión son el trastorno depresivo mayor, el trastorno distímico, el trastorno ciclotímico, el trastorno afectivo estacional y la depresión bipolar. El trastorno depresivo mayor, el distímico y ciclotímico son las formas más comunes de depresión, el trastorno distímico y ciclotímico son más crónicos, con una tristeza persistente durante al menos dos años.[8]
Historia
Conocida en sus inicios con el nombre de melancolía (del griego clásico μέλας ‘negro’ y χολή ‘bilis’), la depresión aparece descrita o referenciada en numerosos escritos y tratados médicos de la Antigüedad. El origen del término se encuentra en Hipócrates, aunque hay que esperar hasta el año 1725, cuando el británico Richard Blackmore rebautiza el cuadro con el término actual de depresión.[9] Hasta el nacimiento de la psiquiatría moderna, su origen y sus tratamientos alternan entre la magia y una terapia ambientalista de carácter empírico (dietas, paseos, música, etc.), pero con el advenimiento de la controversia de la biopsiquiatría y el despegue de la psicofarmacología, pasa a ser descrita como acaso una enfermedad más. Su alta prevalencia y su relación con la esfera emocional la han convertido, a lo largo de la historia, en frecuente recurso artístico e incluso en bandera de movimientos culturales como el romanticismo.
Epidemiología
Las cifras de prevalencia de la depresión varían dependiendo de los estudios, en función de la inclusión tan solo de trastornos depresivos mayores o de otros tipos de trastornos depresivos. En general, se suelen recoger cifras de prevalencia en países occidentales de aproximadamente 3 por ciento en la población general, y para el trastorno depresivo mayor, una incidencia anual del 1 al 2 por mil.[10]
Según la OMS en el mundo hay más de 350 millones de personas con depresión.[11] La OMS estima que, en 2020, la depresión ha pasado del quinto puesto en el ranking mundial de enfermedades que causan muerte y discapacidad, al segundo lugar.[12]
Estudios y estadísticas parecen coincidir en que la prevalencia es casi el doble en la mujer que en el hombre, aunque no son pocos los trabajos que cuestionan esta asimétrica incidencia: existen estudios que indican que la depresión en el hombre es mucho menos admitida y su sintomatología reporta de manera diferente.[13]
Algunos factores estresantes vitales, como el nacimiento de un hijo, las crisis de pareja, el abuso de sustancias tóxicas (principalmente alcohol) o la presencia de una enfermedad orgánica crónica se asocian con un riesgo incrementado de desarrollar un trastorno depresivo mayor. En cuanto a la asociación familiar debida a factores genéticos, la existencia de un pariente de primer grado con antecedentes de trastorno depresivo mayor aumenta el riesgo entre 1,5 y 3 veces frente a la población general.[14] La mayor duración del primer episodio y el mayor número de episodios en la vida de aquellos con depresión de inicio temprano se debe a la falta de detección y tratamiento oportuno en jóvenes.
Etiología
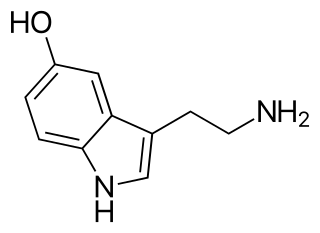
El término médico hace referencia a un síndrome o conjunto de síntomas que afectan principalmente a la esfera afectiva: como es la tristeza constante, decaimiento, irritabilidad, sensación de malestar, impotencia, frustración a la vida y puede disminuir el rendimiento en el trabajo o limitar la actividad vital habitual, independientemente de que su causa sea conocida o desconocida. Aunque ese es el núcleo principal de síntomas, la depresión también puede expresarse a través de afecciones de tipo cognitivo, volitivo o incluso somático. En la mayor parte de los casos, el diagnóstico es clínico, aunque debe diferenciarse de cuadros de expresión parecida, como los trastornos de ansiedad. La persona aquejada de depresión puede no vivenciar tristeza, sino pérdida de interés e incapacidad para disfrutar las actividades lúdicas habituales, así como una vivencia poco motivadora y más lenta del transcurso del tiempo. A veces, una persona con depresión de larga duración puede no reconocer que padece depresión porque su estado anímico se ha acostumbrado a ella, y asocian los síntomas a su personalidad. Esta situación se conoce como "depresión crónica encubierta", "depresión crónica enmascarada" o "depresión sonriente".[15]
La depresión puede tener importantes consecuencias sociales, laborales y personales, desde la incapacidad laboral (ya que se puede presentar un agotamiento que se verá reflejado en la falta de interés hacia uno mismo, o incluso el desgano para la productividad, lo cual no solo afectará a quien está pasando por la depresión, sino también a quienes lo rodean) hasta el suicidio. Otros síntomas por los cuales se puede detectar este trastorno son cambio del aspecto personal, enlentecimiento psicomotriz, tono de voz bajo, constante tristeza, llanto fácil o espontáneo, disminución de la atención, ideas pesimistas, ideas hipocondríacas y alteraciones del sueño.[16]
El origen de la depresión es complejo, ya que en su aparición influyen factores genéticos, biológicos y psicosociales.[5]
Un elevado y creciente número de evidencias indica que los episodios depresivos se asocian no solo con cambios en la neurotransmisión del sistema nervioso central, sino también con cambios estructurales en el cerebro, producidos a través de mecanismos neuroendocrinos, inflamatorios e inmunológicos, especialmente si se debe a un trauma psicológico que perdura en el tiempo.[17][18][19][5] Los principales neurotransmisores que disminuyen su actividad en personas con depresión son la serotonina, la noradrenalina, la dopamina, el glutamato y el GABA.[6][20][7][21]
Los problemas de sueño pueden ser tanto una causa como una consecuencia de la depresión. La falta de sueño adecuado puede afectar el estado de ánimo, la capacidad para manejar el estrés y la salud mental en general. Por otro lado, los síntomas depresivos, como la rumiación y la ansiedad, pueden interferir con la calidad y la duración del sueño. El insomnio es un síntoma común de la depresión. Las personas con depresión pueden tener dificultades para conciliar el sueño, despertarse temprano por la mañana o tener un sueño fragmentado y poco reparador. Otras personas con depresión pueden experimentar hipersomnia, que se caracteriza por dormir en exceso o tener una sensación constante de somnolencia. Pueden pasar gran parte del día durmiendo o teniendo dificultades para mantenerse despiertas. La depresión también puede afectar el ritmo circadiano, que regula los ciclos de sueño y vigilia. Algunas personas con depresión pueden experimentar un desajuste en sus ritmos naturales, lo que puede llevar a una mayor actividad durante la noche y somnolencia durante el día. Asimismo, las personas con depresión pueden tener un mayor riesgo de experimentar pesadillas recurrentes, lo que puede interrumpir su sueño y empeorar los síntomas depresivos.[22][23]
Aunque se necesita más investigación para comprender completamente la relación entre la depresión y los hemisferios cerebrales, ciertos estudios apuntan a que la depresión podría estar asociada con un desequilibrio en la actividad de los hemisferios cerebrales y la comunicación entre estos. Por ejemplo, se ha encontrado que las personas con depresión tienen una actividad reducida en el hemisferio izquierdo, que se asocia con la emoción positiva y la motivación, y una actividad aumentada en el hemisferio derecho.[24][25][26]
Algunos tipos de depresión tienden a afectar a miembros de la misma familia, lo cual sugeriría que se puede heredar una predisposición biológica o una predisposición conductual por condicionamiento clásico.[27][28] En algunas familias la depresión severa se presenta generación tras generación.[26][29]
Actualmente, no existe un perfil claro de biomarcadores asociados con la depresión que pueda ser usado para el diagnóstico de la enfermedad, por lo que no existe la posibilidad de realizar un diagnóstico a través de un análisis de sangre o algún otro tipo de prueba. Su diagnóstico se realiza a través de una evaluación de los síntomas que comunica el propio paciente.[30]
Teoría inflamatoria
Existe un creciente número de pruebas que demuestran que la depresión está asociada con una respuesta inflamatoria crónica de bajo grado, que trae como consecuencia la activación de la inmunidad celular y una respuesta antiinflamatoria compensatoria, caracterizada por procesos inmuno-reguladores negativos. Nuevas evidencias muestran que la depresión clínica se acompaña de un aumento del estrés oxidativo y aparición de respuestas autoinmunes, que contribuyen a la progresión de la depresión.[31] Las citoquinas pro-inflamatorias causan depresión y ansiedad.[31][5]
La teoría que mayor interés ha suscitado entre los investigadores es la participación de las citoquinas pro-inflamatorias en los cambios del comportamiento típicos de la depresión. El aumento de las mismas y sus efectos sobre el sistema nervioso central contribuyen al desarrollo de los síntomas depresivos somáticos y neuropsicológicos.[5] De hecho, en los estudios donde a participantes sanos se les administran infusiones de endotoxinas para desencadenar la liberación de citoquinas, aparecen los síntomas depresivos clásicos que también condicionan las características conductuales y cognitivas típicas de la depresión. Por ejemplo, aproximadamente el 25 % de los pacientes que reciben interferón para el tratamiento de la hepatitis C, desarrolla una depresión importante.[31]
Muchos estudios realizados hasta el momento han demostrado la existencia de niveles elevados de citoquinas pro-inflamatorias en el suero de los pacientes con un episodio depresivo grave. Un interesante fenómeno que confirma el vínculo entre los procesos inflamatorios y los síntomas de la depresión, es la asociación de síntomas depresivos con enfermedades inflamatorias, autoinmunes o neuroinflamatorias, tales como el asma, la enfermedad pulmonar obstructiva crónica, la enfermedad cardiovascular, la diabetes, la alergia, la artritis reumatoide, la enfermedad celíaca, la esclerosis múltiple y la enfermedad de Parkinson.[5][31]
Los niveles de citoquinas pro-inflamatorias se correlacionan con la gravedad de los síntomas depresivos, mientras que el tratamiento con antidepresivos y la mejoría clínica conducen a la normalización de la concentración de citoquinas pro-inflamatorias en los pacientes con depresión. Un metaanálisis de 22 estudios que evaluó la relación entre los niveles de marcadores inflamatorios y la eficacia de los medicamentos antidepresivos en el tratamiento de la depresión, demostró una disminución de los niveles de citoquinas pro-inflamatorias, tales como la IL-1β y la IL-6, asociado al uso de fármacos antidepresivos, especialmente los inhibidores selectivos de la recaptación de serotonina.[5]
La falta de respuesta a los tratamientos antidepresivos se asocia con niveles persistentemente elevados de marcadores inflamatorios y puede explicarse por la existencia de procesos inflamatorios crónicos, daño crónico por un aumento del estrés oxidativo y por la aparición de trastornos autoinmunes.[31]
Cualquier factor que active la inmunidad celular y los procesos inflamatorios sin una activación concomitante de la respuesta antiinflamatoria compensatoria, puede agravar aún más los efectos perjudiciales de los procesos inmuno-inflamatorios activados.[31] Diferentes factores ambientales potencialmente conectados con la inflamación sistémica aumentan el riesgo de desarrollar depresión; estos incluyen factores de estrés psicosocial, mala alimentación, permeabilidad intestinal aumentada, intolerancias alimentarias, inactividad física, obesidad, tabaquismo, atopia, enfermedades periodontales, sueño y deficiencia de vitamina D.[5][31]
La falta de respuesta a los tratamientos antidepresivos se asocia con niveles persistentemente elevados de marcadores inflamatorios y puede explicarse por la existencia de procesos inflamatorios crónicos, la aparición de trastornos autoinmunes o daño crónico por un aumento del estrés oxidativo.[31]
No obstante, la mayoría de las causas conocidas de inflamación, mencionadas en el apartado Etiología (Factores ambientales), pueden ser tratadas y prevenidas. Su identificación abre la posibilidad de influir sobre la neuroprogresión de la depresión.[31]
Estrés psicosocial y trauma
De todos los factores psicosociales posibles, el estrés y el trauma psicológico son los mejor conocidos. Tanto el trauma agudo o los factores de estrés sub-crónico, como la exposición temprana al trauma infantil, aumentan el riesgo de desarrollar depresión y de provocar alteraciones del estado de ánimo, por su impacto sobre el sistema inmunitario y el sistema nervioso central.[31] [32]
El estrés psicosocial puede activar la producción de citoquinas pro-inflamatorias, tales como el factor de necrosis tumoral alfa (TNF-α) y la interleucina-1 (IL-1), y disminuir los niveles de citoquinas antiinflamatorias, tales como la interleucina-10 (IL-10). Esto se ha demostrado en relación con el estrés agudo o crónico, tanto en animales como en humanos.[33] Las citoquinas pro-inflamatorias causan depresión y ansiedad, lo cual puede explicar por qué los influjos psicosociales y los traumas agudos pueden desencadenar trastornos del estado de ánimo en personas vulnerables, por ejemplo, las que tienen polimorfismos de genes inmunes, bajos niveles de peptidasas o una mayor carga inflamatoria.[31]
La evidencia de los modelos animales ha sugerido durante mucho tiempo que la exposición temprana a un trauma en la infancia puede aumentar el riesgo de un mal funcionamiento futuro de los sistemas nervioso, inmunológico y endocrino. Estos hallazgos han sido corroborados posteriormente en humanos. Los estudios que exploran la influencia del estrés en otras enfermedades inflamatorias, tales como el síndrome metabólico y las enfermedades cardiovasculares, han demostrado consistentemente tendencias similares. Todos estos resultados sugieren que el estrés que se produce en edades tempranas puede ejercer efectos persistentes durante largos períodos de tiempo, provocando un aumento de la susceptibilidad a desarrollar enfermedades somáticas y psiquiátricas, y una potencial baja respuesta a los tratamientos. No obstante, este modelo no explica completamente la vulnerabilidad a padecer enfermedades inflamatorias, sino que el empleo en la edad adulta de las respuestas aprendidas de mala adaptación al estrés parece desempeñar un papel fundamental. Por ejemplo, hay pruebas de que la personalidad y la forma en que una persona responde a los estresores psicosociales, tales como la tensión laboral o el estrés ante un examen, pueden contribuir a desarrollar procesos inflamatorios.[31]
Entender y modificar los factores de riesgo relacionados con el estrés y el estilo de vida supone un paso importante en la prevención de las enfermedades inflamatorias, tales como la depresión.[31]
Diversos factores ambientales aumentan el riesgo de padecer depresión, tales como el fallecimiento de un ser querido, el cambio de país, conflictos familiares, post operatorios, factores de estrés psicosocial, guerras, etc.[5][31]
Entre los factores psicosociales destacan el estrés y ciertos sentimientos negativos (derivados de una decepción sentimental, la contemplación o vivencia de un accidente, asesinato o tragedia, el trastorno por malas noticias, tristeza, contexto social, aspectos de la personalidad, el haber atravesado una experiencia cercana a la muerte) o una elaboración inadecuada del duelo (por la muerte de un ser querido).
Dieta
En todo el mundo, desde las últimas décadas del siglo XX, se han venido produciendo importantes cambios en los hábitos alimentarios. Los patrones dietéticos saludables, abundantes en fibra, alimentos ricos en nutrientes y ácidos grasos omega-3, han sido sustituidos por dietas altas en grasas saturadas y azúcares refinados.[31]
Diversos componentes de la dieta pueden influir negativamente sobre el funcionamiento del sistema inmunitario y aumentar los niveles de inflamación sistémica, lo cual predispone al desarrollo de la depresión. Numerosos estudios realizados desde 2009 demuestran asociaciones inversas entre la calidad de la dieta y los trastornos mentales como la ansiedad y la depresión, tanto en adultos como en niños y adolescentes de todas las culturas.[31]
Un patrón poco saludable ("occidental"), caracterizado por una elevada carga glucémica, rico en carbohidratos refinados y azúcares añadidos, carnes rojas y procesadas, y otros alimentos muy elaborados, se asocia con un aumento de los marcadores de inflamación. Una dieta desproporcionadamente alta en ácidos grasos omega-6 (comúnmente utilizados en los alimentos procesados), aumenta la producción de citoquinas pro-inflamatorias. Los ácidos grasos “trans” inducen inflamación de manera similar.[31]
Por el contrario, se ha comprobado que un patrón de dieta saludable (como la dieta mediterránea), caracterizado por un mayor consumo de pescado, legumbres, frutas, verduras y granos enteros, se asocia con concentraciones plasmáticas reducidas de marcadores inflamatorios. La fibra contenida en alimentos de grano entero parece tener funciones de modulación inmune y protege contra el estrés oxidativo, que es una consecuencia de la inflamación y una característica de la enfermedad depresiva. Los ácidos grasos omega-3, que son componentes importantes de muchos alimentos saludables, tales como los mariscos, verduras de hoja verde, legumbres y nueces, actúan reduciendo la inflamación. El consumo de magnesio está inversamente relacionado con los niveles séricos de proteína C reactiva (PCR), que es un importante marcador de inflamación a nivel general.[31]
La carencia de ciertos nutrientes también está asociada con el desarrollo de depresión, como la disminución del contenido de licopeno en los alimentos y de la disponibilidad de selenio en las aguas subterráneas.[31]
Permeabilidad intestinal e intolerancia alimentaria
Existe un número creciente de evidencias acerca del papel que puede desempeñar el tracto gastrointestinal en el desarrollo de la depresión.[5]
La permeabilidad intestinal aumentada, que consiste en una disfunción de la barrera intestinal, es uno de los factores que provocan inflamación sistémica y niveles elevados de citoquinas pro-inflamatorias. Estos hallazgos han sido documentados en pacientes con depresión.[5]
El papel principal de la barrera intestinal consiste en regular el paso de los nutrientes y bloquear el paso tanto de los microorganismos como de los antígenos. Cuando la permeabilidad intestinal está aumentada, la barrera intestinal pierde su función protectora y pasan al torrente sanguíneo moléculas que no deberían pasar, tales como ciertas bacterias intestinales, toxinas y nutrientes incompletamente digeridos.[5]
Se ha demostrado que el aumento de la permeabilidad intestinal puede ser provocado por la exposición a bacterias, drogas, al estrés o bien por determinados alimentos, como la gliadina (fracción proteica del gluten). La gliadina provoca un aumento de la permeabilidad intestinal, independientemente de la base genética existente, es decir, tanto en celíacos como en no celíacos.[5]
El paso de nutrientes incompletamente digeridos de la luz intestinal a la sangre conduce a la activación del sistema inmunitario, que puede iniciar la producción de anticuerpos específicos del tipo IgG contra nutrientes. Como consecuencia, se desarrolla hipersensibilidad a ciertos alimentos (que es de tipo retardada e IgG mediada) e inflamación, que se mantiene de forma crónica por el consumo repetido de los alimentos alergénicos. Se ha confirmado el papel de los anticuerpos específicos del tipo IgG en los enfermos celíacos, en los cuales ocurre una reacción retardada contra el gluten.[5]
La naturaleza retrasada de la reacción IgG mediada, en la que los síntomas aparecen horas o incluso días después de la ingesta del alimento, constituye un importante obstáculo para el diagnóstico, puesto que al paciente le resulta imposible identificar la causa de la alergia. Por el contrario, los anticuerpos del tipo IgE son responsables de reacciones alérgicas agudas (alergias IgE mediadas), que aparecen inmediatamente.[5]
Existe actualmente un creciente interés acerca del papel de la microbiota en el mantenimiento del funcionamiento adecuado de la barrera intestinal, el eje cerebro-intestino y los trastornos psiquiátricos. Una flora intestinal equilibrada es un factor importante en la reducción de los niveles de citoquinas pro-inflamatorias y el mantenimiento de la barrera intestinal. Esta es la razón por la cual el sobrecrecimiento bacteriano intestinal puede provocar un aumento de la permeabilidad intestinal, lo que permite a los lipopolisacáridos bacterianos penetrar en la sangre. En los pacientes con depresión, se han encontrado niveles significativamente elevados de anticuerpos del tipo IgA e IgM contra los lipopolisacáridos de bacterias Gram negativas.[31][5] Esta observación es muy importante, ya que los metabolitos de ciertas bacterias penetran en la sangre, además de afectar negativamente al funcionamiento del sistema nervioso central.[5]
Ejercicio
El comportamiento sedentario se considera un factor de riesgo importante y novedoso para una serie de trastornos de salud, por su relación con el aumento de la inflamación, si bien no se comprende plenamente la fisiología subyacente de la conducta sedentaria. La sarcopenia (pérdida general de masa muscular y fuerza, asociada al envejecimiento o el sedentarismo) está ligada además con un deterioro cognitivo en los ancianos, que parece estar mediado por la inflamación.[31]
Practicar ejercicio de forma habitual ha demostrado ser un tratamiento eficaz para la depresión y los trastornos de ansiedad y protege contra el desarrollo de nuevas enfermedades depresivas. El ejercicio regular reduce la inflamación sistémica a través de la adaptación homeostática y disminuye la leptina, cuyos niveles elevados también están implicados en el desarrollo de la depresión. Estos hallazgos apoyan el papel de la inflamación en la mejora del estado de ánimo inducido por el ejercicio.[31]
Por el contrario, se ha demostrado que la inactividad física durante la infancia se asocia con un mayor riesgo de desarrollar depresión en la edad adulta.[31]
Obesidad
Se ha demostrado que la obesidad, la cual constituye actualmente un problema de salud creciente que ya alcanza proporciones epidémicas, puede ser un factor de riesgo para el desarrollo de la sintomatología depresiva y la depresión clínica. Asimismo, hay evidencias de que la depresión predispone a la obesidad de una manera bidireccional. Un reciente meta-análisis encontró que la depresión eleva en un 58 % las probabilidades de desarrollar obesidad y que la obesidad aumenta en un 55 % el riesgo de padecer depresión a largo plazo.[31]
La obesidad es un estado inflamatorio y se relaciona con una amplia serie de enfermedades crónicas. Las citoquinas pro-inflamatorias están involucradas en el metabolismo de la grasa. Se ha demostrado que la obesidad, independientemente de la edad y de otros factores de confusión potenciales, aumenta los niveles de citoquinas inflamatorias (o viceversa) en todos los índices de obesidad, en particular en la obesidad abdominal. Este hecho proporciona una probable explicación de los aumentos observados en enfermedades concomitantes, como la depresión.[31]
Tabaquismo
Se ha demostrado repetidamente que las tasas de tabaquismo son significativamente más elevadas en los pacientes que padecen depresión, si bien la explicación es compleja. Las tres posibles hipótesis son que fumar provoca el desarrollo de la depresión, que la depresión aumenta los comportamientos que inducen a fumar y que los factores compartidos de vulnerabilidad aumentan el riesgo de ambos. Una importante vía es el efecto que los miles de sustancias químicas presentes en el humo del tabaco tienen sobre el aumento de la inflamación sistémica, la exposición al estrés oxidativo y la respuesta inmune.[31]
Trastornos atópicos
Los resultados de diversos estudios demuestran que los trastornos atópicos, cuya prevalencia ha ido aumentando de manera constante durante las últimas décadas, se asocian con un aumento del riesgo de padecer depresión clínica y sintomatología depresiva. La atopia es el resultado de una respuesta inflamatoria a la exposición a alérgenos comunes, lo que lleva al desarrollo de síntomas alérgicos, tales como asma, eczema o rinitis.[31]
Enfermedades periodontales
Las enfermedades periodontales, incluyendo la gingivitis y la periodontitis, constituyen una gran preocupación de salud pública. Está documentado que los pacientes psiquiátricos tienen peor estado de salud oral. Estudios recientes sugieren que la depresión en particular puede estar asociada con la enfermedad periodontal, si bien otros estudios no han encontrado ninguna asociación.[31]
La enfermedad periodontal es una enfermedad inflamatoria, tanto a nivel local como a nivel sistémico, y se asocia con niveles séricos elevados de proteína C reactiva. Además, tiene un significativo valor predictivo de otras enfermedades inflamatorias. No obstante, a pesar de existir ciertas evidencias de que las infecciones periodontales pueden desempeñar un papel en algunas enfermedades neurodegenerativas, actualmente sigue habiendo escasez de pruebas acerca de si la translocación de bacterias periodontales juega un papel en algunos pacientes con depresión clínica.[31]
Como tal, la enfermedad periodontal puede considerarse un marcador de un fallo del sistema inmunitario para luchar contra la inflamación, aumentando el riesgo de depresión a través de sus efectos inflamatorios sistémicos, que pueden potenciar los síntomas de los procesos inflamatorios y oxidativos, y por lo tanto depresivos. Por otra parte, los efectos psicosociales de la falta de higiene oral, tales como vergüenza, soledad o aislamiento, pueden predisponer al desarrollo de depresión.[31]
Sueño
La regulación del sueño es un componente esencial para la comprensión de la fisiopatología y el tratamiento de la depresión. Influye en el estado de ánimo[30] y desempeña un papel fundamental en la regulación de diversos sistemas fisiológicos y psicológicos. Las alteraciones del sueño están relacionadas con una serie de consecuencias negativas para la salud, tales como peor calidad de vida, comorbilidad y un mayor riesgo de mortalidad;[31] a menudo persisten más allá del episodio clínico de depresión y aumentan la vulnerabilidad a la recaída. Asimismo, los cambios en el sueño predicen la respuesta al tratamiento de la depresión y muchos tratamientos antidepresivos influyen sobre el sueño.[30] Regular los hábitos de sueño puede constituir un factor de protección frente a los problemas de salud mental.[31]
Los pacientes depresivos padecen frecuentemente trastornos del sueño,[30] con tasas más altas que las de la población general.[31] Se estima que hasta un 80-90 % de las personas que sufren una depresión importante también experimentan trastornos del sueño.[31]
Varios estudios prospectivos y epidemiológicos han sugerido que las alteraciones del sueño pueden predisponer a desarrollar posteriormente trastornos del estado de ánimo, que los síntomas del insomnio a menudo aumentan el riesgo de recaída en pacientes previamente diagnosticados con trastorno depresivo mayor y que los períodos de insomnio a menudo preceden a los episodios de manía en pacientes bipolares.[31]
Se ha observado una serie de cambios en el sueño en los pacientes depresivos, si bien ningún marcador del sueño aislado se asocia específicamente con la depresión. Entre ellos, los más fiables incluyen alteraciones en la continuidad (por ejemplo, retraso en la conciliación del sueño y disminución de su eficiencia), inicio más temprano de la fase de movimientos oculares rápidos del sueño (REM), aumento de la actividad, la densidad y la cantidad de la fase REM, y disminución de la fase de ondas lentas. Algunos de estos marcadores del sueño se han detectado en personas sanas con alto riesgo familiar de depresión y se asocian con el desarrollo posterior de depresión.[30]
Tanto la privación crónica como aguda del sueño producen deficiencias en el funcionamiento del sistema inmunitario, caracterizadas por el aumento de los niveles de citoquinas pro-inflamatorias, tales como la proteína C reactiva, el factor de necrosis tumoral alfa (TFN-α) y la interleucina-6 (IL-6). Un creciente número de investigaciones sugiere que las restricciones del sueño se asocian con alteraciones neuroendocrinas y neurobiológicas similares a las observadas en los trastornos del estado de ánimo. También se cree que los aumentos en las citoquinas pro-inflamatorias TFN-α e IL-6 provocados por la privación del sueño están relacionados con una reducción de la neurogénesis adulta (nacimiento de nuevas neuronas), comparable con las alteraciones que se encuentran en los pacientes depresivos. Por este motivo, se ha propuesto que la inhibición de la neurogénesis mediante el proceso de interrupción crónica del sueño también puede ser una causa de la depresión. Tanto el tratamiento farmacológico con éxito de la depresión como la mejora del sueño nocturno se asocian con una disminución de los niveles de las citoquinas IL-6.[31]
Vitamina D
En la población occidental, la deficiencia de vitamina D, especialmente 25-hidroxivitamina D, está muy extendida. Los niveles séricos bajos de vitamina D están vinculados con diversos trastornos de salud, como el cáncer, la osteoporosis y la depresión.[31]
La fisiología de la vitamina D se solapa con la fisiopatología de la depresión. Existen receptores de la vitamina D en áreas clave del cerebro; y la vitamina D juega un papel en los ritmos circadianos y el sueño, afecta a los glucocorticoides e influye en el crecimiento neuronal, la proliferación celular en el cerebro en desarrollo y la embriogénesis.[31]
Respecto a los potenciales efectos antidepresivos de la vitamina D existen resultados contradictorios, con estudios que arrojan resultados positivos y otros, por el contrario, resultados negativos. La vitamina D posee efectos moduladores sobre la inmunidad. Se ha demostrado que la suplementación con vitamina D reduce notablemente los niveles de las citoquinas pro-inflamatorias TFN-α e IL-6 (ambas claramente asociadas con la depresión) y el estrés oxidativo (que está estrechamente vinculado con la inflamación). La vitamina D derivada de una exposición segura al sol puede reducir la inflamación sistémica.[31]
Otros
Se ha propuesto la hipótesis de que la alta exposición a los pesticidas (incluyendo envenenamiento) que experimentan los residentes en zonas rurales y los trabajadores agrícolas, constituye un riesgo elevado para el desarrollo de trastornos psiquiátricos, tales como la depresión y conductas suicidas. Sin embargo, los datos epidemiológicos que apoyan esta teoría son muy limitados y no concluyentes.[34]
Existen evidencias de la relación entre la alteración de los ritmos circadianos y el desarrollo de síntomas depresivos. Entre ellos, destacan los cambios de humor diurnos, el patrón de actividad diaria, la concentración alterada y la organización día/noche.[35]
Genética
Se ha encontrado durante la historia de la medicina genes vinculados a que una persona sea o no más susceptible a la depresión:
- GATA1 -parece disminuir el tamaño del cerebro, aumenta la depresión
- (CALM2, -SYN1, RAB3A, RAB4B y TUBB4) disminuidos por GATA1
- SLC6A15 -transportador de aminoácidos en el cerebro, aumenta las posibilidades de padecer depresión
- MKP-1 -aumentado en pacientes con depresión
- FTO -gen de la obesidad parece influir en la depresión
- CREB1 -depresión en mujeres
- GRM7 -receptor metabotrópico del glutamato
- FNDC -(factor neurotrófico derivado del cerebro) al suprimirlo aumenta la ansiedad y la depresión.
- 5-HTTLPR -variante del gen transportador de serotonina.
- p11 -su deficiencia provoca depresión
- SERT-s -gen transportador de serotonina corta
- SERT-l -gen transportador de serotonina larga
- RNF123 -afecta al hipocampo
- PDE4B -aumenta la posibilidad de padecer depresión
- Hipocreatina -disminuye la depresión.
Varios estudios describen la identificación de la región cromosómica 3p25-26, situada en el brazo corto del cromosoma 3, en la que hay un total de 214 genes.
Los análisis de GWAS identifican dos SNPs en síndromes depresivos en los cromosomas 12 y 18, rs7973260 y rs62100776 respectivamente.
Cuadro clínico
Trastorno depresivo mayor, episodio único o recidivante

El primer episodio de depresión mayor puede ocurrir en cualquier momento y, en algunos casos, en los meses previos a su presencia los pacientes pueden experimentar un conjunto de síntomas, como la ansiedad, fobias, síntomas de depresión mínimos y ataques de pánico.[36][37]
También conocida como depresión mayor, depresión unipolar o depresión clínica, se da en el paciente que tiene uno o más episodios depresivos mayores. Si el episodio es único, el diagnóstico es “trastorno depresivo mayor de episodio único”, mientras si ha habido más de un episodio, se diagnostica “trastorno depresivo mayor recurrente”. El término “depresión unipolar” se opone al de “depresión bipolar” o trastorno maníaco-depresivo, e indica que el estado de ánimo se mantiene en un solo polo emocional, sin existencia de períodos de manía. Los criterios que establecen tanto el DSM-IV como el CIE-10 para el trastorno depresivo mayor son:[38]
- Criterio A: La presencia de por lo menos cinco de los síntomas siguientes, durante al menos dos semanas:
- Estado de ánimo triste, disfórico o irritable durante la mayor parte del día y durante la mayor parte de los días
- Anhedonia o disminución de la capacidad para disfrutar o mostrar interés y/o placer en las actividades habituales
- Disminución o aumento del peso o del apetito
- Insomnio o hipersomnio (es decir, dificultades para descansar, ya sea porque se duerme menos de lo que se acostumbraba o porque se duerme más; véanse los trastornos en el sueño)
- Enlentecimiento o agitación psicomotriz
- Astenia (sensación de debilidad física)
- Sentimientos recurrentes de inutilidad o culpa
- Disminución de la capacidad intelectual
- Pensamientos recurrentes de muerte o ideas suicidas
- Criterio B: No deben existir signos o criterios de trastornos afectivos mixtos (síntomas maníacos y depresivos), trastornos esquizoafectivos o trastornos esquizofrénicos.
- Criterio C: El cuadro repercute negativamente en la esfera social, laboral o en otras áreas vitales del paciente.
- Criterio D: Los síntomas no se explican por el consumo de sustancias tóxicas o medicamentos, ni tampoco por una patología orgánica.
- Criterio E: No se explica por una reacción de duelo ante la pérdida de una persona importante para el paciente.
Trastorno distímico
Código CIE-10: F34.1 Los criterios para este tipo de trastorno depresivo son:
- Criterio A: Situación anímica crónicamente depresiva o triste durante la mayor parte del día y durante la mayor parte de los días, durante un mínimo de dos años.
- Criterio B: Deben aparecer dos o más de estos síntomas:
- Variaciones del apetito (trastornos en la alimentación)
- Insomnio o hipersomnio (es decir, dificultades para descansar, ya sea porque se duerme menos de lo que se acostumbraba o porque se duerme más; véanse los trastornos en el dormir)
- Astenia
- Baja autoestima
- Pérdida de la capacidad de concentración
- Sentimiento recurrente de desánimo o desesperanza
- Criterio C: Si hay periodos libres de los síntomas señalados en A y B durante los dos años requeridos, no constituyen más de dos meses seguidos.
- Criterio D: No existen antecedentes de episodios depresivos mayores durante los dos primeros años de la enfermedad. Si antes de la aparición de la distimia se dio un episodio depresivo mayor, este tendría que haber remitido por completo, con un periodo posterior al mismo, mayor de dos meses, libre de síntomas, antes del inicio de la distimia propiamente dicha.
- Criterio E: No existen antecedentes de episodios maníacos, hipomaniacos o mixtos, ni se presentan tampoco los criterios para un trastorno bipolar.
- Criterio F: No hay criterios de esquizofrenia, de trastorno delirante o consumo de sustancias tóxicas (véase adicción).
- Criterio G: No hay criterios de enfermedades orgánicas.
- Criterio H: Los síntomas originan malestar y deterioro de las capacidades sociales, laborales o en otras áreas del funcionamiento del paciente.
Trastorno adaptativo con estado de ánimo depresivo o mixto (ansiedad y ánimo depresivo)
Por trastorno adaptativo o depresión reactiva, se acepta la aparición de síntomas cuando esta ocurre en respuesta a un acontecimiento vital estresante, y no más allá de los tres meses siguientes a su aparición. Se habla de depresión reactiva cuando el cuadro es más grave de lo esperable o tiene mayor repercusión funcional de la que cabría esperar para ese factor estresante. Debe existir, entonces, un criterio de "desproporción" para su diagnóstico.
Trastorno depresivo no especificado
Se denomina trastorno depresivo no especificado a aquella situación en la que aparecen algunos síntomas depresivos, pero no son suficientes para el diagnóstico de alguno de los trastornos previos. Esta situación puede darse cuando existe un solapamiento de síntomas depresivos con un trastorno por ansiedad (síndrome ansioso-depresivo), en el contexto de un trastorno disfórico premenstrual o en cuadros de trastorno depresivo post-psicótico (residual) en la esquizofrenia.
Trastorno depresivo asociado a duelo patológico
En el DSM IV se contempla la situación de duelo como un posible detonador de una reacción depresiva que puede evolucionar hacia un trastorno. El duelo patológico constituye una reacción depresiva crónica a la pérdida de un ser amado que se extiende por más de seis meses. Si bien la reacción depresiva constituye una fase natural del proceso de duelo normal (negación, ira, negociación, depresión y aceptación) en el duelo patológico esta reacción depresiva se convierte en un trastorno debido que lejos de resolverse a través de la aceptación de la pérdida, evoluciona hacia el desarrollo de sintomatología propiamente depresiva.
Clasificación de la Fundación Española de Psiquiatría y Salud Mental
Desde un punto de vista diagnóstico y terapéutico, la FEPSM señala la improcedencia de las clasificaciones actuales (depresión mayor, distima) y la utilidad y vigencia de criterios clásicos, como depresión melancólica, depresión atípica, depresión psicótica y depresión orgánica.[39]
En las mujeres

La depresión se da en la mujer con una frecuencia que es casi el doble de la del varón.[40][41]
Quizás factores hormonales podrían contribuir a la tasa más alta de depresión en la mujer. Otra explicación posible se basa en el contexto social que viven las mujeres, relativas al sexismo (género), debido al maltrato que la sociedad ejerce sobre las mujeres, su situación de sumisión, la violencia de género, las desigualdades estructurales, los mandatos de género, los roles impuestos a las mujeres que no les permite elegir, la maternidad obligatoria, las experiencias sexuales traumáticas,[42] la sobrecarga de trabajo, el cuidado de los demás, sean padres ancianos o hijos, el desequilibrio en el reparto de responsabilidades en el hogar y la falta de espacio y tiempo para la realización personal.[43] Debido al lugar y el rol que la sociedad le da a las mujeres, en general, con la realización de múltiples roles de cuidado no rentados ni reconocidos, ellas padecen mayor malestar mental, menor autoestima, mayor violencia de género que los hombres y una valoración social mínima.[44]
En relación con los cambios del ciclo menstrual, el embarazo, el aborto, el periodo de posparto, la premenopausia y la menopausia. Las hormonas sexuales femeninas (estrógenos y progesterona), debido a una existencia de menores niveles de estrógenos, parecerían desempeñar por tanto un cierto papel en la etiopatogenia de la depresión.[45]
Un estudio del Instituto Nacional de Salud Mental de los Estados Unidos (NIMH) demostró que las mujeres que presentaban predisposición a padecer el síndrome premenstrual (SPM) grave se alivian de sus síntomas físicos y anímicos (por ejemplo, de la depresión) cuando se les suprimen sus hormonas sexuales a través de un tratamiento farmacológico. Si ese tratamiento se interrumpe, las hormonas se reactivan y, al poco tiempo, los síntomas vuelven. Por otro lado, a las mujeres sin SPM, la supresión temporal de las hormonas no les produce ningún efecto.[46][47]
La depresión posparto es un trastorno depresivo que puede afectar a las mujeres después del nacimiento de un hijo. Está ampliamente considerada como tratable. Los estudios muestran entre un 5 y un 25 por ciento de prevalencia, pero las diferencias metodológicas de esos estudios hacen que la verdadera tasa de prevalencia no esté clara.[48]
En estudios se ha mostrado una asociación entre la aparición de depresión en mujeres de edad avanzada y un aumento de la mortalidad (por diferentes causas, principalmente por accidentes vasculares cerebrales).[49]
En los varones
Existen datos con los que se afirma que la prevalencia global de la depresión es inferior entre los varones; aunque hay estudios que manifiestan que ello se debe a que estos son menos propensos a admitir su enfermedad, siguiendo las pautas estipuladas por el sistema cultural para su género, provocando en los varones una mayor cohibición para consultar y ser diagnosticado por un especialista. En cuanto al suicidio, si bien los datos afirman que los intentos son más comunes en la mujer que en el hombre, la tasa de suicidio consumado en ellos es cuatro veces más alta que en las mujeres, pues los hombres utilizan una metodología más letal para asegurar su fallecimiento.[13] A partir de los 70 años de edad, la tasa de suicidio en el hombre aumenta, alcanzando el nivel máximo después de los 85 años.[50][51][52]
La depresión también puede afectar la salud física del hombre, aunque en una forma diferente a la de la mujer. Algunos estudios indican que la depresión se asocia con un riesgo elevado de enfermedad coronaria en ambos sexos. Sin embargo, solo en el varón se eleva la tasa de mortalidad debida a una enfermedad coronaria que se da junto con un trastorno depresivo.[53]
En la vejez

El inicio clínico de la depresión en el anciano puede cursar con una pobre alteración del estado de ánimo. Incluso puede aparecer enmascarada con otros síntomas principales, tales como la pérdida de apetito, alteraciones de la memoria, insomnio, síntomas somáticos, ansiedad o irascibilidad. Puede simular un cuadro de demencia senil, hablándose entonces de pseudodemencia depresiva.
Cuando un anciano se deprime, a veces su depresión se considera erróneamente un aspecto natural de esa etapa de la vida. La depresión en los ancianos, si no se diagnostica ni se trata, provoca un sufrimiento innecesario para el anciano y para su familia. Cuando la persona de edad avanzada acude con el médico, puede describir únicamente síntomas físicos. Esto ocurre porque el anciano puede mostrarse reacio a hablar de su desesperanza y tristeza. La persona anciana puede no querer hablar de su falta de interés en las actividades normalmente placenteras, o de su pena después de la muerte de un ser querido, incluso cuando el duelo se prolonga por mucho tiempo.
Las depresiones subyacentes en los ancianos son cada vez más identificadas y tratadas por los profesionales de la salud. Los profesionales van reconociendo que los síntomas depresivos en los ancianos se pueden pasar por alto fácilmente. También los profesionales detectan mejor los síntomas depresivos que se deben a efectos secundarios de medicamentos que el anciano está tomando, o debido a una enfermedad física concomitante. Si se elabora el diagnóstico de depresión, el tratamiento con medicamentos o psicoterapia ayuda a que la persona deprimida recupere su capacidad para tener una vida feliz y satisfactoria. La investigación científica reciente indica que la psicoterapia breve (terapia a través de charlas que ayudan a la persona en sus relaciones cotidianas, y ayudan a aprender a combatir los pensamientos distorsionados negativamente que generalmente acompañan a la depresión) es efectiva para reducir a corto plazo los síntomas de la depresión en personas mayores. La psicoterapia también es útil cuando los pacientes ancianos no pueden o no quieren tomar medicamentos. Estudios realizados acerca de la eficacia de la psicoterapia demuestran que la depresión en la vejez puede tratarse eficazmente con psicoterapia.[54]
En la infancia

La depresión en la niñez se empezó a reconocer en los años 70. El diagnóstico se acoge a los mismos criterios que en el caso de los adultos, aunque la sintomatología puede ser algo más confusa. Su prevalencia en la infancia es del 1-2 por ciento y, en la adolescencia, del 4-5 por ciento.[55] El niño deprimido puede simular estar enfermo, rehusar a ir a la escuela, juega menos o deja de hacerlo, expresa el deseo de no querer separarse de los padres o tiene miedo de que uno de los padres fallezca. En la primera infancia pueden desarrollar síntomas atípicos como somatizaciones difusas, trastornos alimenticios, enuresis, etc. El adolescente puede expresar mal humor, disminuir el rendimiento escolar, presentar conductas desafiantes o presentar brotes de irritabilidad. En ocasiones expresa el trastorno anímico con el desarrollo de conductas de riesgo (consumo de sustancias psicotrópicas, comportamientos parasuicidas, etc.). Dado que los comportamientos normales varían de una etapa de la niñez a la otra, es a veces difícil establecer si un niño está simplemente pasando por una fase de su desarrollo o si está verdaderamente padeciendo de depresión. A veces, el niño tiene un cambio de comportamiento notorio que preocupa a los padres, o el maestro menciona que el "niño no parece ser el mismo". En esos casos puede sospecharse un trastorno depresivo.
En el bebé
Aunque es menos conocida y poco mencionada los bebés también pueden sufrir de depresión. La depresión anaclítica se observa principalmente en bebés separados de la madre y confiados al cuidado de instituciones. Una separación radical de la madre que dure entre tres y cinco meses es suficiente para generar en el bebé la sucesión de síntomas que caracterizan esta enfermedad. En la primera etapa hay lloriqueos, exigencias y cierto retraimiento. La segunda etapa se manifiesta con gemidos, pérdida de peso, desinterés por el entorno y retrasos en el desarrollo. En la tercera etapa hay un retraimiento total, insomnio, rigidez facial, retraso motor generalizado, pérdida de peso y resfriados frecuentes. En situaciones de privación emocional prolongada, los bebés más propensos a contraer una depresión anaclítica son aquellos que durante el primer medio año de vida pudieron establecer con sus madres una buena relación. En cualquier caso, cabe destacar que, si en el curso de la enfermedad la figura materna reaparece, los síntomas y las manifestaciones patológicas van decreciendo progresivamente y los bebés pueden recuperar, en la mayoría de los casos, el nivel de desarrollo adecuado a su edad.[56]
Diagnóstico
El primer paso e imprescindible consiste en realizar una completa evaluación del paciente, con la realización de todas las pruebas necesarias en cada caso, en busca de posibles causas orgánicas, farmacológicas o tóxicas que simulen, provoquen o empeoren un trastorno depresivo (véase Diagnóstico diferencial).[57][58][59] En último término, es la entrevista clínica la que ofrece los datos necesarios para el diagnóstico, cuando se cumplen los criterios establecidos más arriba.
Una buena evaluación diagnóstica debe incluir una historia médica completa. ¿Cuándo comenzaron los síntomas, cuánto han durado, cuán serios son? Si el paciente los ha tenido antes, el médico debe averiguar si los síntomas fueron tratados y qué tratamiento se dio. Quien diagnostique también debe preguntar acerca del uso de alcohol y drogas, y si el paciente tiene pensamientos de muerte o suicidio. Además, la entrevista debe incluir preguntas sobre otros miembros de la familia. ¿Algún pariente ha tenido depresión y, si fue tratado, qué tratamientos recibió y qué tratamientos fueron efectivos?
Actualmente tienen competencias en este diagnóstico los psiquiatras (licenciados en medicina, especializados en psiquiatría), psicólogos clínicos (licenciado o grado en psicología, especializado en psicología clínica) y en España, según el sistema universitario previo a los grados, también tienen competencias en ello los licenciados en psicología.
Existen también varios cuestionarios estandarizados que pueden ayudar a determinar si existe o no un trastorno depresivo: como la Escala de Depresión de Yesavage,[60] la Escala de Depresión de Zung,[61] el Inventario de Depresión de Beck,[62] el Test de Depresión de Goldberg,[63] el Test de Depresión de Hamilton[64] y la Escala de Depresión del Centro de Estudios Epidemiológicos (CES-D).[65][66]
La Encuesta para la Pesquisa de Depresión, mediante Tres Preguntas Orales (EPD-3PO) es un test neurosicológico ultra breve (1-4 preguntas). Algún estudio ha evaluado incluso la eficacia de dos simples preguntas para un diagnóstico rápido de elevada fiabilidad.[67]
El diagnóstico de los trastornos depresivos continúa siendo clínico debido a la inconsistencia de marcadores biológicos, las escalas o test neuropsicológicos deben ser utilizados como métodos para optimizar la pesquisa o detección y como apoyo o guía en la entrevista clínicas, así como para la evaluación y el seguimiento objetivo de la evolución clínica de los pacientes.[68] Los test varían según su propósito, su complejidad tanto para el profesional como para el paciente. Estos tipos de instrumentos de detección podrían ser clasificados como estándares (15 ítem o más; y/o 4 min o más), cortos (5-14 ítem o más; y/o 2-4 min) y ultra cortos (1-4 ítem o más; y/o menos 2 min).[69] Los test ultra cortos han demostrado aceptable sensibilidad y especificidad en la detección de los trastornos depresivos. Actualmente el USPSTF (US Preventive Services Task Force) recomienda la detección de la depresión en la población general de adultos, incluidas las mujeres embarazadas y en el posparto. La detección debe implementarse con sistemas adecuados para garantizar un diagnóstico preciso, un tratamiento eficaz y un seguimiento adecuado.[70] Aunque se han propuestos test de una sola pregunta desarrollada por Harvey Max Chochinov y sus colaboradores en 1997,[71] los test ultra breves utilizan las preguntas de Whooley [72][73] que representan los dos ítems referidos al estado de ánimo y anhedonia del PHQ-9.[69] Para los hispanohablantes ha sido desarrollada la Encuesta para la Pesquisa de Depresión, mediante Tres Preguntas Orales (EPD-3PO),[68][74] por el Dr González Cáceres, J.A,[75][76] que incluyó una pregunta para la detección de riesgo de suicidio, y debida a sus propiedades psicométricas han sido recomendados para la identificación de la depresión en pacientes con factores de riesgo como cardiopatías [77] y en los adultos mayores [74] incluidos los afectados por deterioro cognitivo.[78] Además la EPD-3PO cuenta con una aplicación y se encuentra disponible en Google Play Store.[79]
Desde la terapia de conducta el objetivo del diagnóstico está en realizar una evaluación individual, cuyos datos permitirán el diseño individual de tratamiento y controlar dicho proceso. Los cuestionarios no serían usados para comparar distintos sujetos o para comprobar si alcanza una determinada puntuación, sino que permiten comparar la puntuación antes y después del tratamiento, como una medida de control sobre las variables psicológicas en cuestión.
- Diagnóstico diferencial
Algunos de los trastornos que cursan frecuentemente con síntomas depresivos o pueden confundirse con una depresión incluyen:
- Trastornos endocrinos, tales como el hipotiroidismo, el hipertiroidismo, la hiperprolactinemia, el síndrome premenstrual, la menopausia, la psicosis posparto, la enfermedad de Addison, el síndrome de Cushing, la encefalitis de Hashimoto, el hipopituitarismo o el hipogonadismo masculino.[57]
- Enfermedades sistémicas, inflamatorias e infecciosas, tales como la enfermedad celíaca[57][80] y la sensibilidad al gluten no celíaca (ambas cursan con frecuencia sin síntomas digestivos),[80] el lupus eritematoso sistémico, la artritis reumatoide, la psoriasis, el síndrome antifosfolípidos, la mononucleosis infecciosa, la fiebre tifoidea, la brucelosis, la malaria, la enfermedad de Lyme o el VIH/sida.[57][80]
- Enfermedades gastrointestinales, tales como la enfermedad inflamatoria intestinal o la enfermedad de Whipple.[57]
- Trastornos metabólicos, tales como la hiperglucemia.[57]
- Trastornos neurológicos, tales como la enfermedad de Alzheimer, la demencia vascular, la enfermedad de Huntington, la enfermedad de Parkinson, la esclerosis múltiple, la enfermedad de Wilson, los tumores cerebrales, los accidentes vasculares cerebrales, las enfermedades vasculares cerebrales crónicas o la hidrocefalia.[57]
- Enfermedades infecciosas del cerebro, tales como la meningitis, la encefalitis o la neurosífilis.[57]
- Fallo hepático, como la encefalopatía hepática.[57]
- Fallo renal, como la uremia.[57]
- Enfermedades respiratorias, tales como el asma, el trasplante de pulmón, la enfermedad pulmonar obstructiva crónica (EPOC) o la hipoxemia.[57]
- Enfermedades cardíacas, tales como la enfermedad de las arterias coronarias o el trasplante de corazón.[57]
- Enfermedades hematológicas, tales como la policitemia, la leucemia o la anemia de células falciformes.[57]
- Trastornos electrolíticos o de fluidos, tales como la hipercalcemia o la hipomagnesemia.[57]
- Estados carenciales, por déficit de vitaminas B2, B6, B12 o vitamina D, ácido fólico o cinc, o el síndrome de Wernicke-Korsakoff.[57]
Tratamiento
En primer lugar, es fundamental identificar y tratar una posible causa orgánica que simule, cause o potencie el cuadro depresivo, con lo que se consigue, en una buena parte de los casos, la completa recuperación del paciente o un considerable alivio de sus síntomas.[57][58][59]
Independientemente de que se llegue a un diagnóstico fino del tipo de trastorno depresivo, si la situación anímica supone una limitación en las actividades habituales del paciente, o una disminución de su capacidad funcional en cualquiera de sus esferas (social, laboral, etc.) se considera adecuada la instauración de un tratamiento. El fin del tratamiento es el de mejorar la situación anímica, así como restaurar un adecuado funcionamiento de las capacidades socio-laborales y mejorar, en general, la calidad de vida del paciente, disminuyendo la morbilidad y mortalidad, y evitando en lo posible las recaídas.
La selección del tratamiento dependerá del resultado de la evaluación. Existe una gran variedad de medicamentos antidepresivos y psicoterapias que se pueden utilizar para tratar los trastornos depresivos.
Los psiquiatras tienen competencias en recetar medicamentos. Los psicólogos (y la persona específicamente formada en ello mediante la especialización sanitaria en psicología clínica) tienen competencias en psicoterapia u otras formas de intervención psicoterapeuta desde la modificación de conducta y terapia de conducta (véase psiquiatría y psicología). En ambos casos, dependiendo del diagnóstico del paciente (según el modelo médico) y de la gravedad de los síntomas (muy especialmente la terapia de conducta). [cita requerida]
Farmacológico
El tratamiento con antidepresivos es el único que ha demostrado una evidencia significativa de efectividad en depresiones mayores (graves) y en depresiones psicóticas (solos o en combinación con psicoterapia. Recuérdese que "grave" refiere a un diagnóstico clínico, no al uso coloquial del término).[81] Para el resto de depresiones, la psicoterapia se ha mostrado más eficaz que el tratamiento farmacológico.[16]
No se han evidenciado diferencias entre la eficacia de los diferentes tipos de antidepresivos, cuyas principales diferencias estriban más en el tipo de efectos secundarios que pueden provocar. En general, los pacientes presentan mejor tolerancia a los modernos inhibidores selectivos de recaptación de serotonina que los clásicos antidepresivos tricíclicos y heterocíclicos.[82]
La decisión de emplear uno u otro se basa en criterios como la buena respuesta a un fármaco determinado en episodios previos o en familiares de primer grado, la tolerancia a los posibles efectos secundarios, las interacciones posibles con el tratamiento habitual del paciente, el precio o la existencia de alguna contraindicación relativa, por la presencia de otra enfermedad.
Hay que tener en cuenta que el efecto antidepresivo tarda unas dos semanas en aparecer, aumentando progresivamente hasta su pico de máxima eficacia en torno a los dos meses. Aún no es conocido del todo porqué tarda este periodo.
Los principales grupos de fármacos antidepresivos son los antidepresivos tricíclicos, los inhibidores selectivos de la recaptación de serotonina (ISRS) y los inhibidores de la enzima monoamino-oxidasa (IMAO), aunque se están incorporando nuevos grupos como los inhibidores selectivos de la recaptación de serotonina y noradrenalina (como la venlafaxina),los inhibidores selectivos de la recaptación de noradrenalina (reboxetina) y los inhibidores selectivos de recaptación de serotonina y agonistas parcial del receptor 5HT1A (Vilazodona). En mayor o menor grado, todos ellos pueden presentar algunos efectos secundarios, principalmente sequedad de boca, estreñimiento, mareos, náuseas, insomnio o cefalea, siendo los de las últimas generaciones los mejor tolerados.
El tratamiento con antidepresivos debe mantenerse durante seis a doce meses, para evitar el riesgo de recaídas, aunque el efecto completo puede conseguirse al mes del inicio del tratamiento. Hay que tener en cuenta que la causa más frecuente de respuesta terapéutica débil es un mal cumplimiento del tratamiento indicado (abandonos, olvidos, etc.). Alrededor del 25 por ciento de los pacientes abandonan el tratamiento en el primer mes, un 44 por ciento en el primer trimestre, y un 60 por ciento de los pacientes dentro de los seis meses iniciales.[83][84]
Recientemente se han publicado resultados que hacen pensar que la fluoxetina (Prozac) no es en realidad un medicamento tan efectivo contra la depresión como se había anunciado y creído (debido a lo que parece haber sido una manipulación comercial de los datos científicos presentados inicialmente).[85][86]
Psicoterapia
Muchas formas de psicoterapia, incluso algunas terapias a corto plazo (10-20 semanas), pueden ser útiles para los pacientes deprimidos. Ayudan a los pacientes a analizar sus problemas y a resolverlos, a través de un intercambio verbal con el terapeuta. Algunas veces estos diálogos se combinan con "tareas para hacer en casa" entre una sesión y otra. Los profesionales de la psicoterapia que utilizan una terapia "de comportamiento" procuran ayudar a que el paciente encuentre la forma de obtener más satisfacción a través de sus propias acciones. También guían al paciente para que abandone patrones de conducta que contribuyen a su depresión como causa y consecuencia (mantenedores).[87]
La última revisión sistemática sobre el tema, de Hollon y Ponniah (2010), indica que existen tres psicoterapias que han demostrado ser eficaces y específicas para el tratamiento de la depresión, que son la psicoterapia interpersonal, la psicoterapia cognitiva y la psicoterapia conductual. Otras formas de psicoterapia como la psicoterapia dinámica breve y la focalizada en la emoción, se consideran posiblemente eficaces, aunque necesitan más estudio.
El tratamiento de depresión mediante la psicoterapia asistida por psilocibina está siendo examinado.[88][89] En 2018 la Food and Drug Administration (FDA) designó como Breakthrough Therapy a esta terapia con psilocibina para depresiones resistentes a los tratamientos.[90]
En los cuadros depresivos severos, para obtener mejores resultados (en especial los que son recurrentes) por lo general se requieren medicamentos.
Psicoterapia interpersonal
La psicoterapia interpersonal parte de la idea de que la depresión está provocada por muchas causas pero que se da en un contexto interpersonal, y entender ese contexto es básico para poder recuperarse de la depresión y evitar recaídas futuras.
Este tratamiento se hace en 16 sesiones de 1 hora, que comprenden tres fases. En la primera fase (1.ª-3.ª), el terapeuta explica en qué consiste la depresión y estudia con el paciente el entorno y el momento en que apareció. En la segunda fase (4.ª-12.ª), se establece un tema de conversación (o área problema) que está relacionada con el inicio o el mantenimiento de la depresión. Hay 4 temas: la no superación de la muerte de un ser querido (duelo complicado), el conflicto con un ser querido (disputa de rol), el bloqueo para adaptarse a un cambio vital (transición de rol) o la carencia de relaciones con los demás (déficit interpersonal). Durante esta fase se dialoga con el terapeuta para llegar a superar la pérdida del ser querido, resolver el conflicto, adaptarse al cambio o mejorar las relaciones con los demás. En la tercera fase (13.ª-16.ª), se revisan los logros y se despiden terapeuta y paciente.
Terapia cognitiva
La terapia cognitiva parte de la idea de que la depresión se produce por una alteración en la forma de pensar, que a su vez afecta a la forma de sentir y de comportarse. El terapeuta ayuda al paciente a analizar los errores que hay en su pensamiento (lo que se llaman distorsiones cognitivas) para que el paciente piense de una forma más realista, que le ayude a sentirse mejor y a tomar decisiones para resolver sus problemas. El terapeuta suele mandar tareas para casa y experimentos para que el paciente ponga a prueba su forma de pensar.
Terapia conductual
Bajo el término de terapia conductual, se incluyen distintas formas de tratamiento que tienen en común el análisis de la conducta del paciente. Se le ayuda al paciente a programar actividades gratificantes y a organizar su tiempo. También se le ayuda a ser más asertivo y más sociable, utilizando para ello el juego de rol y ayudándole a exponerse a situaciones sociales que suele evitar por miedos diversos.
Psicoterapias psicodinámicas breves
La psicoterapia psicoanalítica elabora estrategias de afloramiento del yo intrapsíquico, oculto en el inconsciente del paciente, y origen de la sintomatología. El trastorno depresivo se expresaría como resultado de la pugna entre los mecanismos de defensa del paciente y sus impulsos. Las técnicas de psicoterapia psicodinámica breve pretenden investigar y alumbrar esos conflictos para su resolución en la esfera consciente, a través de un número limitado de sesiones.
Acompañamiento terapéutico y casas de medio camino
Una instancia preventiva para la internación, sobre todo para aquellas personas que viven solas o no cuentan con un círculo social y/o familiar de apoyo para su condición, son los acompañamientos terapéuticos y casas de medio camino.
A través de estos dispositivos, los pacientes logran estar incorporados a un ambiente limpio, seguro y con un apoyo profesional que puede prevenir la internación psiquiátrica. Por otro lado, sirve de soporte para aquellos que han pasado por una y que aún no están en condiciones de volver a sus hogares. Más allá de este tipo de espacios, que deben ser adecuados, es importante que el paciente reciba un tratamiento interdisciplinario y personalizado.
Hipnosis
La hipnosis puede ayudar a las personas a explorar y resolver problemas subyacentes que pueden estar contribuyendo a su depresión, como el estrés, la ansiedad o la baja autoestima. También puede ayudar a las personas a desarrollar habilidades para manejar mejor sus emociones y pensamientos negativos.
Es importante tener en cuenta que la hipnosis no debe ser considerada como un tratamiento independiente para la depresión, sino más bien como un enfoque complementario junto con otras terapias y tratamientos recomendados por un profesional de la salud mental. Además, no todas las personas son candidatas para la hipnosis y es importante consultar con un profesional capacitado antes de probarla.[91][92]
EMDR
El EMDR (Desensibilización y Reprocesamiento por Movimientos Oculares) es una terapia que se utiliza principalmente para tratar el trastorno de estrés postraumático (TEPT), aunque también se ha utilizado en el tratamiento de otros trastornos mentales, incluyendo la depresión.[93]
Algunos estudios sugieren que el EMDR puede ser útil como tratamiento complementario para la depresión, especialmente en personas que han experimentado eventos traumáticos en el pasado. El EMDR puede ayudar a las personas a procesar y superar las emociones asociadas con el trauma, lo que puede reducir los síntomas depresivos.[94]
Es importante tener en cuenta que la hipnosis no debe ser considerada como un tratamiento independiente para la depresión, sino más bien como un enfoque complementario junto con otras terapias y tratamientos recomendados por un profesional de la salud mental.
Medidas coadyuvantes
Diferentes estudios apuntan a que realizar ejercicio físico puede reducir hasta un 50% los síntomas, si se practica al menos tres días a la semana, descenso comparable a la proporcionada por la terapia cognitivo-conductual o los fármacos antidepresivos. Según un estudio del Instituto Nacional de Salud Mental de Estados Unidos puede elevar hasta un 15 % la eficacia de los medicamentos, facilitando una respuesta terapéutica más rápida de los antidepresivos en pacientes con trastornos importantes. Tras 16 semanas de tratamiento, el ejercicio acababa siendo tan imprescindible como los propios medicamentos.[95] No obstante la desmotivación generalizada asociada a la depresión podría dificultar en estas personas, la puesta en marcha de programas de ejercicio físico.[96]
- Medicina preventiva
Evaluar y tratar las fuentes de inflamación provocadas por factores ambientales ayuda a prevenir el riesgo de desarrollar depresión. La mayoría de ellas, aunque no todas, puede desempeñar un papel en otros problemas psiquiátricos, tales como el autismo, la esquizofrenia, la conducta bipolar y el trastorno por estrés postraumático.[31]
Estigmatización
La depresión es una enfermedad mental común que puede afectar a cualquier persona en cualquier momento de su vida, sin embargo, muchas personas todavía ven la depresión como una debilidad personal o un signo de falta de voluntad. Por esto, importante concienciar y educar. Esta estigmatización puede impedir que las personas que padecen depresión busquen ayuda y tratamiento, lo que puede llevar a problemas de salud mental más graves y dificultades en la vida cotidiana. La estigmatización puede dificultar también la comprensión y la empatía hacia las personas que padecen depresión por parte de amigos, familiares y la sociedad en general.
Existen muchos prejuicios y concepciones sociales erróneas ligadas a esta enfermedad debido al desconocimiento de la misma. Una idea equivocada muy común es asociar la depresión a la tristeza, o a un estado de ánimo débil, voluntario, o de carácter pesimista, cuando se trata de una enfermedad que, en muchos casos, requiere tratamiento farmacológico. Así mismo existe una relación errónea entre la locura y las enfermedades mentales. Estas ideas presentes en la sociedad, además de la actual inexistencia de pruebas médicas que diagnostiquen esta enfermedad, hace que los que la padecen no se quieran asociar con las ideas negativas que la acompañan ni la identifiquen correctamente, tarden en pedir ayuda o piensen en recurrir al suicidio.[1][2][3][4]
Además, las personas con depresión pueden experimentar una sensibilidad emocional más intensa y una mayor vulnerabilidad emocional en general, esto significa que pueden sentirse abrumadas o afectadas por cosas que, en circunstancias normales, no les molestarían tanto, por lo que aceptar y reconocer que están lidiando con una enfermedad mental puede ser muy difícil teniendo en cuenta la estigmatización social que rodea la depresión y otras enfermedades mentales.[97]
Día Mundial de la Lucha contra la Depresión
El 13 de enero es el Día Mundial de la Lucha contra la Depresión. Tiene como objetivo crear consciencia sobre la depresión y cómo afecta a las personas en todo el mundo, así como la lucha contra la estigmatización. La iniciativa fue fundada por la International Foundation for Research and Education on Depression (IFRED) en 2010.[98]
Véase también
Bibliografía
- Berk M, Williams LJ, Jacka FN, O'Neil A, Pasco JA, Moylan S, Allen NB, Stuart AL, Hayley AC, Byrne ML, Maes M (2013 Sep 12). «So depression is an inflammatory disease, but where does the inflammation come from?». BMC Med 11: 200. PMID 24228900. doi:10.1186/1741-7015-11-200.
- Kramer, Peter D. (2006). Contra la depresión. Barcelona: Seix Barral.
- Jackson, Stanley W. (1986). Historia de la melancolía y la depresión. Madrid: Turner.
- Ayudo Gutiérrez, J. L. (1980). Trastornos afectivos. En J. L. Rivera y otros (1980), Manual de psiquiatría. Madrid: Karpos.
- Cabaleiro, A., Fernández Mugetti, G. y Sáenz, M.: Depresión y subjetividad: Tesis. (Consultado en .)
- Vara Horna, Arístides A. (2006). Aspectos generales de la depresión: Una revisión empírica. Asociación por la Defensa de las Minorías: Lima. (Consultado en .)
- Hollon, S. & Ponniah, K. (2010). A review of empirically supported psychological therapies for mood disorders in adults. Depression and Anxiety.
- Weissman, M., Markowitz, J. & Klerman, G. (2000). Comprehensive Guide to Interpersonal Psychotherapy. Basic Books
- García Sánchez, J. & Palazón Rodríguez, P. (2010). "Afronta tu depresión con psicoterapia interpersonal". Desclée de Brouwer (en prensa).
- Beck, J. (1995). Terapia cognitiva: conceptos básicos y profundización. Gedisa Editora.
- Burns, D. (1980). Sentirse bien. Ediciones Paidós.
- Martell, C. et al.(2010). Behavioral activation for depression. The Guilford Press.
Referencias
- «The Stigma of Depression». Asociación Estadounidense de Psicología.
- Jorm, A. F., Christensen, H. y Griffiths, K. M. «Public Stigma of Depression in Australia». Medical Journal of Australia.
- Wahl, O. F. «The stigma of mental illness: Explanatory models and methods for change». Nursing Outlook.
- «Addressing Stigma Associated with Mental Illness». Organización Mundial de la Salud.
- Karakuła-Juchnowicz, H; Szachta, P; Opolska, A; Morylowska-Topolska, J; Gałęcka, M; Juchnowicz, D; Krukow; et al. (2014 Sep 30) [P]. «The role of IgG hypersensitivity in the pathogenesis and therapy of depressive disorders». Nutr Neurosci. PMID 25268936. doi:10.1179/1476830514Y.0000000158. (enlace roto disponible en Internet Archive; véase el historial, la primera versión y la última).
- Cipriani, A., Furukawa, T. A., Salanti, G., Geddes, J. R., Higgins, J. P., Churchill, R. & McGuire, H. (2012). «Comparative efficacy and acceptability of 12 new-generation antidepressants: a multiple-treatments meta-analysis». Biological Psychiatry.
- Stahl, S. M. (2003). «Dopamine system stabilizers, aripiprazole, and the next generation of antipsychotics, part 2: illustrating their mechanism of action». The Journal of clinical psychiatry.
- Albrecht, T.A. (2007). 100 preguntas y respuesta sobre la depresión. Madrid. Editorial EDAF, S.L.
- Jackson, Stanley W., Historia de la melancolía y la depresión.
- Weissman, M. M., Myers, J. K. (1978). Affective disorders in an US urban community. Arch. Gen. Psychiat., 35:1304-1311.
- «Más de 350 millones de personas sufren depresión en el mundo». Consultado el 11 de octubre de 2012.
- Ferrari, Soledad (2018). El negocio de la salud, pacientes, médicos, sanatorioss, obras sociales, prepagas y laboratorios.. AGUILAR. ISBN 978-987-735-205-4. OCLC 1050604206. Consultado el 22 de diciembre de 2020.
- Por ejemplo, ¿es la depresión realmente menos común entre los hombres, o realmente se trata de que los hombres reconocen y obtienen ayuda para la depresión con menos frecuencia? El National Institute of Mental Health (NIMH por sus siglas en inglés) condujo grupos de opinión para investigar de qué manera los hombres reconocen su propia depresión. En estos grupos los hombres describieron sus propios síntomas de depresión sin darse cuenta de que estaban deprimidos. Particularmente, muchos de ellos no tenían conocimiento de que los síntomas “físicos”, tales como dolores de cabeza, trastornos digestivos y dolores crónicos, pueden estar asociados con la depresión. Además, ellos tenían aprehensión de acudir a un profesional de la salud mental o ir a una clínica de la salud mental por temor a que otros se enteren. Si otros se enteraran, esto podría poner en peligro su trabajo, oportunidades de promoción o beneficios de seguro médico. Temían que al ser identificados con un diagnóstico de enfermedad mental perderían el respeto de sus familiares y amigos o su posición en la comunidad. Archivado el 12 de diciembre de 2013 en Wayback Machine.
- Blazer, D. G., Kessler, R. C., McGonagle, K. A. y Swartz, M. S. (1994). The prevalence and distribution of major depression in a national community sample: The National Comorbidity Survey. Am. J. Psychiat.., 151:979-986.
- Keller, M. B. (2002). «Long-term treatment of recurrent and chronic depression». Journal of Clinical Psychiatry.
- El grano y la Criba de los tratamientos psicológicos. Psicothema, 13 (3), 523-529 (enlace roto disponible en Internet Archive; véase el historial, la primera versión y la última).
- American Psychiatric Association (2013). «Diagnostic and Statistical Manual of Mental Disorders, Fifth Edition (DSM-5)». Arlington, VA: American Psychiatric Association.
- Kessler, R. C., Sonnega, A., Bromet, E., Hughes, M. & Nelson, C. B. (1995). «Posttraumatic stress disorder in the National Comorbidity Survey». Archives of General Psychiatry.
- World Health Organization (2017). «Depression and Other Common Mental Disorders: Global Health Estimates». World Health Organization.
- Schildkraut, J. J. (1965). «The catecholamine hypothesis of affective disorders: a review of supporting evidence». The American journal of psychiatry.
- Archives of general psychiatry (2007). «Reduced prefrontal glutamate/glutamine and γ-aminobutyric acid levels in major depression determined using proton magnetic resonance spectroscopy». The Journal of clinical psychiatry.
- Riemann, D. & Nissen, C. (2005). «Sleep and depression — results from psychobiological studies: An overview». Biological Psychology.
- Franzen, P. L. & Buysse, D. J. (2008). «Sleep disturbances and depression: risk relationships for subsequent depression and therapeutic implications». Dialogues in Clinical Neuroscience.
- Hamilton, J. P., Glover, G. H., Bagarinao, E., Chang, C., Mackey, S., Sacchet, M. D. & Gotlib, I. H. (2019). «Effects of salience-network-node neurofeedback training on affective biases in major depressive disorder». Psychiatry Research: Neuroimaging.
- Heller, A. S., Johnstone, T., Shackman, A. J., Light, S. N., Peterson, M. J., Kolden, G. G., Kalin, N. H. & Davidson, R. J. (2009). «Reduced capacity to sustain positive emotion in major depression reflects diminished maintenance of fronto-striatal brain activation». Proceedings of the National Academy of Sciences.
- Mayberg, H. S., Lozano, A. M., Voon, V., McNeely, H. E., Seminowicz, D., Hamani, C. & Kennedy, S. H. (2009). «Deep brain stimulation for treatment-resistant depression». Neuron.
- Karkowski, L. M. y Kendler, K. S. (1997). An examination of the genetic relationship between bipolar and unipolar illness in an epidemiological sample. Psychiatr Genet., 7(4):159-163.
- Barondes, S. H. (1998). Mood Genes: Hunting for the Origins of Mania and Depression. New York: W. H. Freedman & Co.
- Peterson, R. E., Cui, L. & El-Gabalawy, R. (2018). «Association between family history of depression and DSM-IV mood disorders». Psychiatry Research.
- Rao, U (2013 Sep). «Biomarkers in pediatric depression.». Depress Anxiety 30 (9): 787-91. PMC 3789128. PMID 24002798. doi:10.1002/da.22171.
- Berk M, Williams LJ, Jacka FN, O'Neil A, Pasco JA, Moylan S, Allen NB, Stuart AL, Hayley AC, Byrne ML, Maes M (2013 Sep 12). «So depression is an inflammatory disease, but where does the inflammation come from?». BMC Med 11: 200. PMID 24228900. doi:10.1186/1741-7015-11-200.
- Douglas A. Mata; Marco A. Ramos; Narinder Bansal; Rida Khan; Constance Guille; Emanuele Di Angelantonio; Srijan Sen (2015). «Prevalence of Depression and Depressive Symptoms Among Resident Physicians: A Systematic Review and Meta-analysis». JAMA 314 (22): 2373-2383. PMID 26647259. doi:10.1001/jama.2015.15845.
- Madeeh Hashmi, A; Awais Aftab, M; Mazhar, N; Umair, M; Butt, Z (2013 May). «The fiery landscape of depression: A review of the inflammatory hypothesis». Pak J Med Sci 29 (3): 877-84. PMC 3809277. PMID 24353650.
- Freire, C; Koifman, S (2013 Jul). «Pesticides, depression and suicide: a systematic review of the epidemiological evidence». Int J Hyg Environ Health 216 (4): 445-60. PMID 23422404. doi:10.1016/j.ijheh.2012.12.003.
- Pérez-Crespo, F (2011). «Avances en cronobiología y ritmos circadianos». Psicogeriatría ; 3 (3): 101-150 3 (3): 115-7. Archivado desde el original el 2 de abril de 2015. Consultado el 13 de marzo de 2015.
- NICE Guía de Cínica Práctica, 2008
- Alberdi, J; Taboada, O; Castro, C; Vázquez, C (2006). «Depresión». Guías Clínicas 6 (11): 1-6. Archivado desde el original el 13 de mayo de 2015. Consultado el 13 de marzo de 2015.
- American Psychiatry Association (1994). DSM-IV. Manual diagnóstico y estadístico de los trastornos mentales. 3a. ed. Washington: APA.
- Fundación Española de Psiquiatría y Salud Mental. Consenso en el tratamiento de las depresiones (2005). ISBN 84-9751-134-4. Capítulo 1. Páginas 2-3.
- Blehar, M. D. y Oren, D. A. (1997). Gender differences in depression. Medscape Women's Health, 2:3. Revisado de: Women's increased vulnerability to mood disorders: Integrating psychobiology and epidemiology. Depression, 1995; 3:3-12.
- Whooley, M. A. y Browner, W. S. (1998). Association between depressive symptoms and mortality in older women. Arch Intern Med, 158:2.129-2.135.
- «¿Por qué el patriarcado causa depresión en las mujeres?». ESCUELA ESEN. 8 de noviembre de 2016. Consultado el 22 de diciembre de 2020.
- Salud, Mujeres para la. «Las depresiones de las mujeres». Mujeres para la Salud. Consultado el 22 de diciembre de 2020.
- Curto, Pilar Montesó (2015). La depresión en las mujeres: una aproximación multidisciplinar desde la perspectiva de género. Publicacions URV. ISBN 978-84-8424-358-8. Consultado el 22 de diciembre de 2020.
- Estrogen replacement and response to fluoxetine in a multi-center geriatric depression trail. American Journal of Geriatric Psychiatry. 1997.
- Rubinow, D. R., Schmidt, P. J. y Roca, C. A. (1998). Estrogen-serotonin interactions: Implications for affective regulation. Biological Psychiatry, 44(9), 839-850.
- Schmidt, P. J., Neiman, L. K., Danaceau, M. A., Adams, L. F. y Rubinow, D. R. (1998). Differential behavioral effects of gonadal steroids in women with and in those without premenstrual syndrome. Journal of the American Medical Association, 338:209-216.
- Agency for Health Care Research and Quality: Perinatal Depression: Prevalence, Screening Accuracy, and Screening Outcomes.
- Whooley, M. A., Browner, W. S. (1998). Association between depressive symptoms and mortality in older women. Arch Intern Med, 158:2.129-2.135.
- Mann, J. J., Waternaux, C., Haas, G. L. et al. (1999). Towards a clinical model of suicidal behavior in psychiatric patients. Am J Psychiatry, 156:181-189.
- García-Resa, E., Braquehais, D., Blasco, H., Ramírez, A., Jiménez, L., Díaz-Sastre, C., Baca García, E. y Saiz, J. (19??). Aspectos sociodemográficos de los intentos de suicidio. Actas Esp Psiquiatr
- Schmidtke, A., Bille-Brahe, U., DeLeo, D. y cols. (1996). Attempted suicide in Europe: Rates, trends and sociodemographic characteristics of suicide attempters during the period 1989-1992. Results of the WHO/EURO Multicentre Study on Parasuicide. Acta Psychiatr Scand, 93:327-338.
- Ferketick, A. K., Schwartzbaum, J. A., Frid, D. J. y Moeschberger, M. L. (2000). Depression as an antecedent to heart disease among women and men in the NHANES I study. National Health and Nutrition Examination Survey. Archives of Internal Medicine, 160(9), 1261-1268.
- Lebowitz, B. D., Pearson, J. L., Schneider, L. S., Reynolds, C. F., Alexopoulos, G. S., Bruce, M. I., Conwell, Y., Katz, I. R., Meyers, B. S., Morrison, M. F., Mossey, J., Niederehe, G. y Parmelee, P. (1997). Diagnosis and treatment of depression in late life: Consensus statement update. Journal of the American Medical Association, 278:1186-1190.
- Kashani, J. H. y Sherman, D. D. (1981). Childhood depression: Epidemiology, etiological models, and treatment implications. Integrat. Psychiat., 6:1-8.
- Pedagogía y Psicología Infantil. El Lactante. Cultural, S.A. 2002.
- Testa A, Giannuzzi R, Sollazzo F, Petrongolo L, Bernardini L, Daini S (febrero de 2013). «Psychiatric emergencies (part III): psychiatric symptoms resulting from organic diseases». Eur Rev Med Pharmacol Sci (Revisión). 17 Suppl 1: 86-99. PMID 23436670.
- Jose Ángel Alda Díez, Sabel Gabaldón Fraile (2006). Elsevier, Mason, ed. Urgencias psiquiátricas en el niño y el adolescente. Capítulo 14. Trastornos psiquiátricos debidos a patología orgánica. (pp.201-215). Barcelona. ISBN 84-458-1678-0.
- Testa A, Giannuzzi R, Sollazzo F, Petrongolo L, Bernardini L, Daini S (febrero de 2013). «Psychiatric emergencies (part II): psychiatric disorders coexisting with organic diseases». Eur Rev Med Pharmacol Sci (Revisión). 17 Suppl 1: 65-85. PMID 23436669.
- Test de Depresión de Yesavage
- «Escala de Depresión de Zung». Archivado desde el original el 20 de julio de 2008. Consultado el 11 de junio de 2008.
- Inventario de Depresión de Beck
- «Test de Goldberg». Archivado desde el original el 21 de febrero de 2008. Consultado el 1 de marzo de 2008.
- «Test de depresión de Hamilton». Archivado desde el original el 8 de marzo de 2008. Consultado el 1 de marzo de 2008.
- Radloff, Lenore Sawyer (1977-06). «The CES-D Scale». Applied Psychological Measurement (en inglés) 1 (3): 385-401. ISSN 0146-6216. doi:10.1177/014662167700100306. Consultado el 30 de agosto de 2018.
- Ruiz-Grosso, Paulo; Loret de Mola, Christian; Vega-Dienstmaier, Johann M.; Arevalo, Jorge M.; Chavez, Kristhy; Vilela, Ana; Lazo, Maria; Huapaya, Julio (8 de octubre de 2012). «Validation of the Spanish Center for Epidemiological Studies Depression and Zung Self-Rating Depression Scales: A Comparative Validation Study». PLoS ONE (en inglés) 7 (10): e45413. ISSN 1932-6203. PMC 3466285. PMID 23056202. doi:10.1371/journal.pone.0045413. Archivado desde el original el 31 de agosto de 2018. Consultado el 30 de agosto de 2018.
- Arroll, B., Khin, N., y Kerse, N. (2003). Screening for depression in primary care with two verbally asked questions: Cross sectional study. British Medical Journal, 327:1144-1146.
- González Cáceres, José Alberto (19 de junio de 2009). Pesquisa de depresión en atención primaria mediante tres preguntas orales.. Consultado el 13 de diciembre de 2018.
- «Salud mental y malestar emocional en pacientes con cáncer». revistas.ucm.es. Archivado desde el original el 15 de diciembre de 2018. Consultado el 13 de diciembre de 2018.
- «Final Update Summary: Depression in Adults: Screening - US Preventive Services Task Force». www.uspreventiveservicestaskforce.org. Archivado desde el original el 15 de diciembre de 2018. Consultado el 13 de diciembre de 2018.
- «"Are you depressed?" Screening for depression in the terminally ill». American Journal of Psychiatry 154 (5): 674-676. 1997-05. ISSN 0002-953X. doi:10.1176/ajp.154.5.674. Consultado el 13 de diciembre de 2018.
- Whooley, Mary A.; Avins, Andrew L.; Miranda, Jeanne; Browner, Warren S. (1997-07). «Case-finding instruments for depression». Journal of General Internal Medicine 12 (7): 439-445. ISSN 0884-8734. doi:10.1046/j.1525-1497.1997.00076.x. Consultado el 13 de diciembre de 2018.
- Kitamura, T.; Sugawara, M.; Shima, S.; Toda, M. A (1999-01). «Temporal variation of validity of self-rating questionnaires: Improved validity of repeated use of Zung's Self-Rating Depression Scale among women during the perinatal period». Journal of Psychosomatic Obstetrics & Gynecology 20 (2): 112-117. ISSN 0167-482X. doi:10.3109/01674829909075584. Consultado el 13 de diciembre de 2018.
- González Cáceres, José Alberto; Alberto. Juvier Riesgo, José; Juvier Riesgo, Tamara (1 de enero de 2010). «Validación de la Encuesta para la Pesquisa de Depresión, mediante Tres Preguntas Orales (EPD-3PO), en la detección de depresión en pacientes ancianos.». PSICOLOGIA. REVISTA INTERNACIONAL ON-LINE - ISSN 1137-8492 14. Consultado el 13 de diciembre de 2018.
- Dr, José Alberto González CáceresInstituto de Neurología y Neurocirugía | INEURO · Neurología 11 94 ·. «José Alberto González Cáceres | Dr. (MD), M.Sc., Neurologist, PhD candidate | Instituto de Neurología y Neurocirugía, Havana | INEURO | Neurología». ResearchGate (en inglés). Consultado el 13 de diciembre de 2018.
- «José Alberto González Cáceres - Citas de Google Académico». scholar.google.es. Archivado desde el original el 15 de diciembre de 2018. Consultado el 13 de diciembre de 2018.
- «Utilidad de una encuesta rápida para pesquisa de depresión (EPD.3PO) en una cohorte de pacientes con insuficiencia cardíaca crónica». ResearchGate (en inglés). Consultado el 13 de diciembre de 2018.
- Valdés King, Mónica; González Cáceres, José Alberto (4 de febrero de 2018). «Prevalence of depression and risk factors associated to cognitive impairment in elderly». Revista Cubana de Medicina General Integral 33. Consultado el 13 de diciembre de 2018.
- «Test de Depresión «EPD-3PO» - Apps on Google Play». play.google.com (en inglés). Consultado el 13 de diciembre de 2018.
- Jackson JR, Eaton WW, Cascella NG, Fasano A, Kelly DL (Mar 2012). «Neurologic and psychiatric manifestations of celiac disease and gluten sensitivity». Psychiatr Q 83 (1): 91-102. PMC 3641836. PMID 21877216. doi:10.1007/s11126-011-9186-y.
- Bueno, J. A., Gascón, J. y Humbert, M. S. Tratamiento farmacológico de los trastornos afectivos: I. En: E. González Monclús (Ed.), Psicofarmacología aplicada. 1993. Barcelona: Organón Española.
- Álamo, C., Santos, C. y García-Bonilla, J. M. (1988). Nuevos antidepresivos. Farmacología del SNC, 2:2.
- Soler Insa, P. A. y Gascón, J. (1999), Coord. RTM-II (Recomendaciones Terapéuticas en los Trastornos Mentales). 2a. ed. Barcelona: Masson.
- «National Institute for Health and Clinical Excellence. Depression. Diciembre 2004. London: NICE». Archivado desde el original el 21 de marzo de 2008. Consultado el 1 de marzo de 2008.
- Inútiles, el Prozac y otras “píldoras de la felicidad” - La Jornada
- Desde hace un lustro especialistas mexicanos desconfían del Prozac - La Jornada
- James P. Jr. McCullough (2003, Aug 27). Treatment for Chronic Depression: Cognitive Behavioral Analysis System of Psycotherapy (CBASP). Guilford Press. ISBN 1-57230-965-2.
- Carhart-Harris, Robin L; Roseman, Leor; Bolstridge, Mark; Demetriou, Lysia; Pannekoek, J Nienke; Wall, Matthew B; Tanner, Mark; Kaelen, Mendel et al. (13 de octubre de 2017). «Psilocybin for treatment-resistant depression: fMRI-measured brain mechanisms». Scientific Reports (en inglés) 7 (1). ISSN 2045-2322. doi:10.1038/s41598-017-13282-7. Consultado el 23 de septiembre de 2018.
- «FDA approves magic mushrooms depression drug trial». Newsweek (en inglés). 23 de agosto de 2018. Consultado el 23 de septiembre de 2018.
- «COMPASS Pathways Receives FDA Breakthrough Therapy Designation for Psilocybin Therapy for Treatment-resistant Depression – COMPASS» (en inglés estadounidense). Consultado el 8 de diciembre de 2018.
- Yapko, M. D. y Kirsch, I. «Hypnosis in the Treatment of Depression: Considerations in Research Design and Methods». Journal of Clinical Psychology.
- Alladin, A. y Alibhai, A. «Hypnotherapy for depression: A systematic review and meta-analysis». BMC Psychiatry.
- Marwa M. Ghareeb, Walaa W. Salem, Ayman M. Eldein, Hanan A. Mohammed, Amina M. Amin, Azza M. Farag, Yomna M. Abdallah, y Azza M. Shamseldin. «Effect of Eye Movement Desensitization and Reprocessing Therapy on Depression: A Systematic Review and Meta-analysis». Frontiers in Psychology.
- Saeid Pourkarimi, Sohrab Amiri, Seyedeh Somayeh Hosseini-Sharifabad, Ali Amirsadri, y Ali Vakili. «The effectiveness of eye movement desensitization and reprocessing therapy on depression and anxiety among patients referred to counseling centers in Iran: a randomized controlled trial». BMC Psychiatry.
- «Depresión y ejercicio. Reduce los síntomas incluso a la mitad». Archivado desde el original el 18 de mayo de 2014. Consultado el 18 de mayo de 2014.
- «Olvida las pastillas: cambios del estilo de vida que pueden aliviar enfermedades comunes». Archivado desde el original el 18 de mayo de 2014. Consultado el 18 de mayo de 2014.
- «Depresión en adultos: entendiendo la sensibilidad emocional». Clínica Mayo.
- «Día Mundial de la lucha contra la Depresión. Cruz Roja Te Escucha». Cruz Roja.
Enlaces externos
 Wikimedia Commons alberga una categoría multimedia sobre Depresión.
Wikimedia Commons alberga una categoría multimedia sobre Depresión.- Depresión NIMH Información sobre depresión de NIMH en español
- Compendio sobre Depresión Información sobre depresión compilada del Ministerio de Salud de Argentina.