Mordedura de serpiente
Que una persona reciba una mordedura con los dientes o colmillos de una serpiente puede ocasionar lesión y, a veces, envenenamiento ofídico (denominado ofidismo).
| Mordedura de serpiente | ||
|---|---|---|
 | ||
| Especialidad | medicina de emergencia | |
| Sinónimos | ||
| Emponzoñamiento ofídico | ||
El tipo de dentición que presenta la especie de serpiente determina si la misma es o no venenosa, lo cual es producto de una adaptación evolutiva.
Aunque la mayoría de las especies de serpientes no son venenosas y generalmente matan a sus presas por constricción en lugar de utilizar veneno, se pueden encontrar serpientes venenosas en todos los continentes, excepto la Antártida.[1] Las serpientes con frecuencia muerden a su presa como un método de caza, pero también pueden morder como defensa contra los depredadores.
Dado que el aspecto físico de las serpientes venenosas puede variar, no existe forma práctica de identificar estas especies y evaluar si se debe buscar atención médica profesional.[2][3] La recomendación es informarse si se habita o pasea por una zona con presencia de ofidios, para conocer las precauciones a tomar y las acciones a tener en cuenta en caso de accidente ofídico. Las indicaciones de primeros auxilios (sobre todo en casos de ofidismo) dependen de las especies que habitan en la región, ya que los tratamientos eficaces para las mordeduras infligidas por algunas especies pueden ser ineficaces para otras.
El resultado de las mordeduras de serpiente depende de diferentes factores; entre ellos, la especie de serpiente, la zona corporal afectada, la cantidad inyectada de veneno y el estado de salud previo de la víctima. Las mordeduras de serpiente no venenosas a pesar de no inocular veneno pueden generar laceraciones debido a sus dientes, o por una infección consecuente. Una mordedura también puede desencadenar una reacción anafiláctica, que puede ser mortal.
El número de muertes atribuidas a las mordeduras de serpiente depende de la zona geográfica. Aunque las muertes son relativamente raras en Australia, Europa y Norteamérica,[1][4][5] la morbilidad y mortalidad asociadas con las mordeduras de serpiente es un problema grave de salud pública en muchas regiones del mundo, particularmente en las zonas rurales que carecen de servicios médicos. Además, mientras que el sur de Asia, el sudeste de Asia y África subsahariana reportan el mayor número de mordeduras, también hay una alta incidencia en los Neotrópicos y otras regiones ecuatoriales y subtropicales.[1][4][5] Cada año, decenas de miles de personas mueren a causa de mordeduras de serpiente,[1] aunque el riesgo de una mordedura puede reducirse con medidas preventivas, como el uso de calzado de protección y el evitar las zonas de que se sabe que están habitadas por serpientes peligrosas.
Suelen presentarse sentimientos de pánico y de terror después de una mordedura de serpiente, y pueden producir un conjunto característico de síntomas mediados por el sistema nervioso autónomo, como latidos acelerados del corazón y náuseas.[6][7]
Señales y síntomas
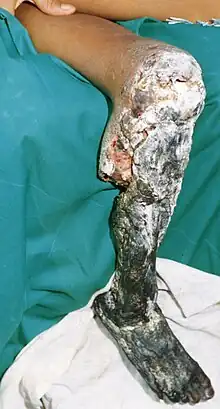
Los efectos más comunes de todas las mordeduras de serpiente son el miedo abrumador, el pánico y la inestabilidad emocional, que pueden causar síntomas tales como náuseas y vómitos, diarrea, vértigo, desmayos, taquicardia, y piel fría y húmeda.[6][7] La televisión, la literatura y el folclore son en parte responsables de las exageraciones que rodean a las mordeduras de serpiente, y la víctima puede tener pensamientos injustificados de muerte inminente.
Las «mordeduras en seco», y aquellas causadas por una especie no venenosa, aún pueden causar lesiones graves a la víctima. Hay varias razones para esto: una mordedura de serpiente, que no se trata correctamente puede causar una infección (como a menudo reportado por víctimas de mordeduras de víboras cuyos colmillos son capaces de infligir profundas heridas punzantes), la mordedura puede causar anafilaxis en ciertas personas, y los colmillos y la saliva de la serpiente pueden albergar muchos contaminantes microbianos peligrosos, incluyendo Clostridium tetani. Si se descuida, una infección puede diseminarse y posiblemente causar la muerte de la víctima.
La mayoría de las mordeduras de serpiente, ya sean venenosas o no, tiene algún tipo de efecto local. En más del 90 % de los casos, hay un dolor leve y enrojecimiento aunque esto varía dependiendo del sitio afectado.[6] Las mordeduras de víboras y cobras pueden ser extremadamente dolorosas y a veces el tejido local se pone tierno y severamente hinchado dentro de los 5 minutos.[5] El área afectado también puede sangrar y ampollarse, y eventualmente puede conducir a la necrosis de los tejidos. Otros síntomas iniciales comunes de las mordeduras de víboras de foseta y víboras en general, incluyen letargo, sangrado, debilidad, náuseas y vómitos.[6][5] Con el tiempo, los síntomas pueden volverse potencialmente mortales, convirtiéndose en hipotensión, taquipnea, severa taquicardia, severo sangrado interno, sensorio alterado, insuficiencia renal y insuficiencia respiratoria.[6][5]
Curiosamente, las mordeduras causadas por la serpiente de cascabel del Mojave, búngaros, serpientes de coral, y la serpiente de cascabel manchada al parecer causan poco o ningún dolor a pesar de ser lesiones graves.[6] Las víctimas también mencionaron tener un sabor de «goma», «menta» o «metálico» en la boca, tras ser mordidas por ciertas especies de serpiente de cascabel.[6] Cobras escupidoras y Hemachatus haemachatus pueden escupir veneno en los ojos de sus víctimas. Esto resulta en dolor inmediato, oftalmoparesia, y a veces la ceguera.[12][13]
El envenenamiento por algunos elápidos de Australia y la mayoría de los envenenamientos por víboras causan coagulopatía, a veces tan severa que una persona puede sangrar espontáneamente de la boca, la nariz, e incluso de viejas cicatrices.[5] También pueden sangrar los órganos internos, incluyendo el cerebro y los intestinos, y aparecer equimosis (moretones) en la piel de la víctima.
El veneno emitido por elápidos, incluyendo serpientes marinas, búngaros, cobras, cobra real, mambas, y muchas de las especies de Australia, contienen toxinas que atacan el sistema nervioso, causando neurotoxicidad.[6][5][14] La víctima puede experimentar alteraciones extrañas a su visión, incluyendo visión borrosa. También puede tener parestesia por todo el cuerpo, así como dificultad para hablar y respirar.[6] Los problemas del sistema nervioso pueden provocar una gran variedad de síntomas, y los que se describen aquí no son exhaustivos. Si la víctima no es tratada inmediatamente, puede morir de insuficiencia respiratoria.
El veneno emitido por casi todas las víboras y algunos tipos de cobras, algunos elápidos australianos y algunas serpientes marinas, causan necrosis del tejido muscular.[5] El tejido muscular empieza a morir por todo el cuerpo, una condición conocida como rabdomiolisis. La rabdomiólisis puede resultar en daño a los riñones como consecuencia de la acumulación de mioglobina en los túbulos renales. Esto, junto con hipotensión, puede conducir a la insuficiencia renal aguda, y si no se trata, finalmente a la muerte.[5]
Fisiopatología
Todas las serpientes venenosas son capaces de morder sin inyectar veneno a su víctima, ya que el envenenamiento es una acción completamente voluntaria. Serpientes pueden suministrar una «mordedura en seco» en lugar de perder su veneno en una criatura demasiado grande para ser consumida.[15] Sin embargo, el porcentaje de mordeduras en seco varía según la especie: 80 % de las mordeduras infligidas por serpientes marinas, que normalmente son tímidas, no resultan en envenenamiento,[14] mientras que en el caso de las víboras de foseta sólo el 25 % de las mordeduras son secas.[6] Por otra parte, algunos géneros de serpiente, como las serpientes de cascabel, aumentan significativamente la cantidad de veneno inyectada en las mordeduras defensivas comparado con mordeduras depredadoras.[16]
En algunas ocasiones las mordeduras en seco pueden también ser el resultado de una temporización inexacta por parte de la serpiente, y el veneno puede ser expulsado de forma prematura, antes de que los colmillos hayan penetrados la piel de la víctima.[15] Incluso sin veneno, algunas serpientes constrictoras, en particular las grandes, como las que pertenecen a las familias Boidae y Pythonidae, pueden infligir moderduras dañinas; las serpientes grandes a menudo causan severas laceraciones, cuando la víctima o la serpiente se alejan, causando el desgarre del tejido por los dientes afilados y recurvados incrustados en la víctima. Aunque no es tan peligrosa como la mordedura de una especie venenosa, la mordedura puede resultar en infecciones graves si se omite tratamiento adecuado.
Aunque la mayoría de las serpientes abren la boca antes de morder, las serpientes que pertenecen a la familia Atractaspididae de África y del Oriente Medio, son capaces de doblar sus colmillos a un lado de la cabeza y morder a las víctimas sin abrir la boca.[17]
Veneno de serpiente
Algunos científicos sugieren que las serpientes evolucionaron los mecanismos necesarios para la producción y entrega de veneno en algún momento durante el Mioceno.[18] A mediados del Terciario, la mayoría de las serpientes eran grandes depredadores de emboscada perteneciendo a la superfamilia Henophidia que utilizaron la constricción para matar a sus presas. Cuando los pastizales abiertos sustituyeron a las zonas boscosas en diferentes partes del mundo, algunas familias de serpientes evolucionaron y se convirtieron en serpientes más pequeñas y por lo tanto más ágiles. Sin embargo, someter y matar a una presa se hizo más difícil para serpientes pequeñas, lo que condujo a la evolución del veneno de serpiente.[18] Otros estudios sobre Toxicofera, un clado hipotético del cual se piensa que es ancestral a la mayoría de los reptiles vivos, sugieren que la evolución del veneno de serpiente tuvo lugar en una época anterior, posiblemente durante el Cretácico, hace decenas de millones de años.[19]
El veneno de serpiente es producido en glándulas parótidas modificadas que normalmente son responsables de la secreción de saliva. Es almacenado en estructuras llamadas alvéolos detrás de los ojos del animal, y se expulsa voluntariamente a través de sus colmillos tubulares. El veneno se compone de cientos hasta miles de proteínas y enzimas diferentes, que sirven una variedad de propósitos, tales como una interferencia en el sistema cardíaco de una presa o el aumento de la permeabilidad de los tejidos por lo cual el veneno se absorbe más rápido.
El veneno de muchas serpientes, como por ejemplo el de las víboras de foseta, afecta prácticamente a todos los sistemas orgánicos del cuerpo humano y puede conformarse de una combinación de muchas toxinas diferentes, incluyendo citotoxinas, hemotoxinas, neurotoxinas y Miotoxinas, lo que resulta en una gran variedad de síntomas.[6][20] Anteriormente, se consideraba que el veneno de una serpiente en particular pertenecía a una sola clase, ya sea hemotóxica o neurotóxica, y esta creencia errónea todavía puede persistir donde el acceso a la literatura actualizada es difícil. Aunque hubo grandes avances en el conocimiento sobre la composición de proteínas en los venenos de serpientes americanas y asiáticas, se sabe relativamente poco sobre el veneno de las serpientes australianas.
La potencia del veneno —medida por la dosis letal media (LD50) en ratones— difiere marcadamente entre las especies y más aún entre las familias. La variación de LD50 subcutáneo es más de 140 veces en elápidos y más de 100 veces en víboras. La cantidad de veneno suministrada también difiere entre las especies, con la víbora de Gabón siendo capaz de inyectar 450-600 miligramos de veneno en una sola mordedura, una cantidad mayor a la de cualquier otra serpiente venenosa.[21] Los colúbridos tienen venenos que van desde mortal (en el caso de la boomslang) hasta apenas notable (como en el caso de las culebras del género Tantilla).
Prevención

Las serpientes son más propensas a morder cuando se sienten amenazadas, asustadas, provocadas, o cuando no tienen forma de escapar al verse acorraladas. Un encuentro con una serpiente es siempre peligroso, y se recomienda alejarse de ella. No hay forma práctica de identificar con certeza a cualquiera especie de serpiente, porque su apariencia puede variar dramáticamente.
Pisar fuerte mientras caminando en la naturaleza, crea ruido y vibraciones en el suelo, que a menudo hacen que las serpientes huyen del área. Sin embargo, esto generalmente sólo se aplica a Norteamérica, ya que algunas serpientes más grandes y más agresivas en otras partes del mundo, tales como la cobra real[22] y la mamba negra[23] suelen proteger sus territorios. Al tratar con un encuentro directo, es mejor permanecer quieto e inmóvil. Si la serpiente aún no ha huido, es importante alejarse lentamente y con precaución.
Cuando participa en actividades de campamento, tales como la recolección de leña en la noche, puede ser útil el uso de una linterna. Serpientes también pueden ser inusualmente activas durante noches cálidas en especial cuando la temperatura del ambiente supere los 21 °C. Se aconseja no meter las manos ciegamente en troncos huecos, ni de dar la vuelta a rocas de gran tamaño, o entrar en cabañas abandonadas u otros posibles escondites de serpientes. Al escalar, no es seguro de agarrar repisas y grietas sin examinarlas primero, ya que las serpientes son ectotérmicas y a menudo toman el sol sobre cornisas de piedra.
Los dueños de serpientes como mascotas o animales domésticos tienen que ser conscientes de que una serpiente puede causar heridas y que siempre es necesario actuar con precaución. Al manipular serpientes es aconsejable de evitar de consumir bebidas alcohólicas. En los Estados Unidos más del 40 % de las víctimas de mordeduras de serpiente se ponen en peligro intencionalmente, al tratar de capturar serpientes salvajes o por descuido durante el manejo de sus mascotas -el 40 % de ese número tenía un nivel de alcohol en la sangre superior a 0,1 %.[24]
También es importante evitar las serpientes que parecen estar muertas, ya que algunas especies pueden rodarse a la espalda y sacar la lengua para engañar a potenciales amenazas. Incluso, la cabeza separada de una serpiente puede actuar por reflejo y, es capaz de morder. La mordedura inducida puede ser tan severa como la de una serpiente viva.[6][25] Serpientes muertas no pueden regular la cantidad de veneno que inyectan, por lo que la mordedura de una serpiente muerta tiende a suministrar una gran cantidad de veneno.[26]
Tratamiento
No es una tarea fácil de determinar si la mordedura de una serpiente es potencialmente mortal. Por ejemplo, en general una mordedura por la cabeza de cobre norteamericana en el tobillo es una lesión moderada para una persona sana adulta, pero una moderdura por la misma serpiente en el abdomen o la cara de un niño puede ser mortal. El resultado de todas las mordeduras de serpiente depende de una multitud de factores: el tamaño, la condición física y la temperatura de la serpiente, la edad y la condición física de la víctima, la zona y el tejido del cuerpo mordida (por ejemplo, los pies, el torso, la vena o el músculo), la cantidad de veneno inyectada, el tiempo que tarda hasta que se inicia el tratamiento, y finalmente la calidad de dicho tratamiento.[6][27]
Identificación de la serpiente
La identificación de la serpiente es importante en la planificación del tratamiento en ciertas áreas del mundo, pero no siempre es posible. Lo ideal sería que se trajera la serpiente muerta junto con la víctima, aunque en las zonas donde las mordeduras de serpiente son más comunes, el conocimiento local puede ser suficiente para identificar la serpiente. Sin embargo, en las regiones donde están disponibles sueros antiofídicos polivalentes, tales como en América del Norte, la identificación de la serpiente no es un punto de alta prioridad. Por lo general no se recomienda intentar de atrapar o matar a la serpiente involucrada, por el riesgo de re-envenenamiento o el riesgo de crear una segunda víctima.
Los tres tipos de serpientes venenosas que causan la mayoría de los problemas clínicos mayores son las víboras, los búngaros y las cobras. El conocimiento de las especies que se encuentran en la vecindad puede ser crucial, así como el conocimiento de los signos y síntomas típicos de envenenamiento por cada tipo de serpiente. Es posible utilizar un sistema de evaluación para tratar de determinar la serpiente responsable para la mordedura sobre la base de características clínicas,[28] pero estos sistemas de puntuación son muy específicos para determinadas zonas geográficas.
Primeros auxilios
Las recomendaciones para los primeros auxilios en casos de mordeduras de serpiente varían, en parte porque existen diferentes serpientes con diferentes clases de veneno. Algunos tipos de venenos tienen poco efecto local, pero tienen efectos sistémicos que potencialmente pueden ser mortales, en cuyo caso es deseable contener el veneno en la región de la mordedura, por medio de inmovilización por presión. Otros venenos instigan daño localizado a los tejidos alrededor de la zona de la mordedura, y la inmovilización por presión puede aumentar la gravedad de los daños en esta área, aunque puede también reducir la superficie total afectada; sigue siendo un punto de controversia si las ventajas son suficiente compensación para las desventajas. Como las serpientes difieren de un país a otro, los métodos de primeros auxilios también varían. Sin embargo, existe consenso en la mayoría de las directrices para primeros auxilios con respecto a las siguientes medidas:
- Proteger a la persona y los demás de mordeduras adicionales. Mientras que la identificación de la especie de serpiente es deseable en ciertas regiones, no se recomienda tratar de capturar o matar a la serpiente y arriesgarse a sufrir mordeduras adicionales o retrasar el tratamiento médico adecuado.
- Mantener tranquila a la persona. El Reacción de estrés agudo aumenta el flujo sanguíneo y pone en peligro a la persona. El pánico es contagioso y afecta el buen juicio.
- Pedir ayuda para organizar el transporte a la sala de emergencia del hospital más cercano, donde a menudo se dispone de sueros antiofídicos para las serpientes comunes a la zona.
- Asegurarse de mantener la extremidad mordida en una posición funcional y por debajo del nivel del corazón de la víctima, a fin de minimizar que la sangre vuelve al corazón y otros órganos del cuerpo.
- No dar nada de comer o beber a la víctima. Esto es especialmente importante con el alcohol de consumo, un conocido vasodilatador, que acelerará la absorción del veneno. No administrar estimulantes o medicamentos para el dolor a la víctima, a menos de que lo indique específicamente un médico.
- Retirar cualquier objeto o ropa que pudiera oprimir la extremidad mordida si se hincha (anillos, pulseras, relojes, calzado, etc).
- Mantener a la persona lo más quieta posible.
- No hacer incisiones en el sitio de la mordedura.
- Cauterizar la herida con solución acuosa de permanganato de potasio al 5 %, o con tintura de yodo o con solución de cloruro de oro. La cauterización de la mordedura sirve para evitar la gangrena.
Inmovilización por presión

En 1979, el Consejo Nacional de Salud y Investigación Médica de Australia adoptó formalmente la inmovilización por presión como el método preferido de tratamiento de primeros auxilios para mordeduras de serpiente en Australia.[29] Sin embargo, la evidencia clínica que soporta la eficacia de la inmovilización por presión sigue siendo limitada, con la evidencia actual (hasta 2009), basada casi exclusivamente en informes de casos anecdóticos.[29] Esto ha llevado a la mayoría de las autoridades internacionales a cuestionar su eficacia.[29] A pesar de esto, todas las organizaciones acreditadas de primeros auxilios en Australia recomiendan el tratamiento de presión por inmovilización; Sin embargo, el método no tiene una adherencia amplia en la práctica; un estudio indica que sólo un tercio de las personas mordidas de serpientes intentan la inmovilización por presión.[29]
Inmovilización por presión no es un método apropiado para las mordeduras citotóxicas, como las causadas por la mayoría de las víboras,[30][31][32] pero puede ser eficaz contra los venenos neurotóxicos tales como los de la mayoría de los elápidos.[33][34][35] Desarrollado por el investigador médico Struan Sutherland en 1978,[36] el objetivo de la inmovilización por presión es de contener el veneno dentro de una extremidad mordida y evitar que se mueva a través del sistema linfático hacia los órganos vitales. Esta terapia tiene dos componentes: la presión para evitar el drenaje linfático, y la inmovilización de la extremidad mordida para evitar la acción de bombeo de los músculos esqueléticos.
Es preferible que se aplique la presión con una venda elástica, pero en una emergencia puede utilizarse cualquier tipo de tela. El vendaje se inicia de dos a cuatro pulgadas por encima de la mordedura (es decir, entre la mordedura y el corazón), serpenteando en vueltas superpuestas y subiendo hacia el corazón, y luego hacia abajo sobre la mordedura, y más ayá hacia la mano o el pie. A continuación, el miembro debe mantenerse inmóvil: no debe utilizarse, y si fuera posible debe llevarse con una férula o cabestrillo. El vendaje debe ser tan apretado como el vendaje para un esguince de tobillo. No se debe cortar el flujo sanguíneo, o incluso no debe ser incómodo; si fuera incómodo, la persona inconscientemente flexionará las extremidades, derrotando a la parte de la inmovilización de la terapia. El lugar de la mordida debe estar claramente marcado en el exterior de los vendajes. Alguna edema periférica es una consecuencia prevista de este proceso.
Es importante aplicar la inmovilización por presión tan pronto como sea posible; si se espera hasta que los síntomas se hacen evidentes, se habrá perdido el mejor momento para el tratamiento. Una vez que se haya aplicado un vendaje de presión, no debe ser removido hasta que la persona haya llegado a asistencia médica profesional.
Suero antiofídico
Hasta el advenimiento del suero antiofídico, también conocido como «antisuero», «antiveneno» o «antídoto», las mordeduras de algunas especies de serpientes eran casi universalmente fatales.[37] A pesar de los grandes avances en la terapia de emergencia, el suero antiofídico a menudo sigue siendo el único tratamiento efectivo para el envenenamiento. El primer suero antiofídico fue desarrollado en 1895 por el médico francés Albert Calmette para el tratamiento de las mordeduras de la cobra de la India. El suero antiofídico se produce mediante la inyección de una pequeña cantidad de veneno en un animal (por lo general un caballo o una oveja) para iniciar una respuesta del sistema inmune; a continuación se recoge los anticuerpos que se desarrollaron en la sangre de los animales.
El suero antiofídico se inyecta en la persona de forma intravenosa, y actúa uniéndose a las enzimas del veneno para neutralizarlas. Como no es posible deshacer el daño ya causado por el veneno, es importante buscar tratamiento antiofídico lo más pronto posible. Los sueros antiofídicos modernos suelen ser polivalentes, lo que los hace efectivos contra el veneno de varias especies de serpientes. Las compañías farmacéuticas que producen suero antiofídico, dirigen sus productos contra los venenos de las especies nativas de una región particular. Aunque algunas personas pueden desarrollar graves reacciones adversas al suero antiofídico, como anafilaxis, en situaciones de emergencia esto es generalmente tratable y por lo tanto los beneficios superen las posibles consecuencias de no usar suero antiofídico.
Métodos anticuados

Los siguientes tratamientos han sido recomendados en un momento u otro, pero actualmente se considera que son ineficaces o peligrosos por completo. Muchos de los casos en que estos tratamientos parecen haber funcionado, son en realidad el resultado de una mordedura en seco.
- La aplicación de un torniquete a la extremidad mordida generalmente no se recomienda. No hay evidencia convincente de que se trata de una herramienta de primeros auxilios eficaz tal como se aplica normalmente.[38] Se ha demostrado que los torniquetes son completamente ineficaces en el tratamiento de las mordeduras de Crotalus durissus,[39] pero se han observado algunos resultados positivos con torniquetes aplicados adecuadamente en casos de mordedura involucrando al veneno de la cobra en las Filipinas.[40] El uso inadecuado del torniquete es peligroso, ya que reducir o cortar la circulación de la sangre puede conducir a la gangrena, que puede ser fatal.[38] El uso de un vendaje de compresión es generalmente tan eficaz, y mucho más seguro.
- Hacer una incisión en la zona de la mordedura, a menudo una acción tomada antes de la succión, no es recomendable ya que causa más daño y aumenta el riesgo de infección.
- Succionar el veneno, ya sea por vía oral o con una bomba, no funciona y puede directamente dañar el área afectada.[41] Succión que se inició después de 3 minutos elimina una cantidad clínicamente insignificante -menos de una milésima del veneno inyectado, como se muestra en un estudio humano.[42] En un estudio realizado con cerdos, se demostró que la succión no resulta en ninguna mejora, sino que conduce a necrosis en el área succionado.[43] La succión con la boca presenta un riesgo de envenenamiento adicional a través de los tejidos mucosos de la boca.[44] A pesar de sus buenas intenciones el familiar o amigo puede introducir bacterias en la herida de la víctima, las cuales pueden conducir a la infección.
- La inmersión en agua caliente o leche agria, seguido por la aplicación de piedras de serpiente (también conocido como «piedra negra» o la Pierre Noire), que según se cree, sirve para extraer el veneno de la misma forma que una esponja absorbe el agua.
- El uso de la terapia de electrochoque. Aunque todavía es recomendada por algunos, experimentos con animales ha demostrado que este tratamiento es inútil y potencialmente peligroso.[45][46][47][48]
En casos extremos, donde las víctimas se encontraban en zonas remotas, todos estos intentos fallidos de tratamiento han dado lugar a lesiones mucho peores que una mordedura de serpiente que hubiera sido leve o moderada sin la aplicación de estos métodos anticuados. En los peores casos, se aplicaron torniquetes a los miembros mordidos, cerrando completamente el flujo de la sangre a la extremidad afectada. A la hora que las víctimas finalmente llegaron a servicios médicos adecuados, sus miembros tenían que ser amputados.
Epidemiología

La mayoría de las mordeduras de serpiente son causadas por serpientes no venenosas. De las aproximadamente 3.000 especies de serpiente en el mundo entero, sólo el 15 % son consideradas peligrosas para los seres humanos.[1][6][49] Las serpientes se encuentran en todos los continentes, excepto Antártida.[1] Los colúbridos, la familia de serpientes más diversa y ampliamente distribuida, cuenta con aproximadamente 700 especies venenosas,[50] pero solo cinco géneros —Dispholidus, Thelotornis, Rhabdophis, Philodryas, y Tachymenis— han causado muertes humanas.[50]
En muchas regiones del mundo no es obligatorio reportar mordeduras de serpiente,[1] y muchas mordeduras quedan sin registrar. Consiguientemente no ha sido posible llevar a cabo estudios precisos para determinar la frecuencia de mordeduras de serpiente a nivel internacional. Sin embargo, algunas estimaciones ponen el total anual de mordeduras de serpiente en 5,4 millones, con 2,5 millones de envenenamientos, y posiblemente 125.000 muertes.[1] Otros estiman el número de mordeduras de serpiente entre 1,2 y 5,5 millones, con 421.000 a 1,8 millones envenenamientos, y 20.000 a 94.000 muertes.[1] Muchas personas que sobreviven mordeduras, sufren daños permanentes a los tejidos causado por el veneno, lo que puede llevar a la discapacidad.[5] La mayoría de los envenenamientos y muertes causadas por serpientes ocurren en el sur de Asia, el sudeste de Asia y África subsahariana, con India reportando el más alto número de mordeduras de serpiente de cualquier país.[1]
A nivel mundial las mordeduras de serpiente ocurren con mayor frecuencia en la temporada del verano, cuando las serpientes son activas y los seres humanos salen al aire libre.[1][51] Regiones agrícolas y tropicales reportan más mordeduras de serpiente que otras regiones.[1][52] Las víctimas suelen ser hombres entre 17 y 27 años de edad.[6][51][53] Los niños y los ancianos son los más propensos a morir.[6][27]
Sociedad y cultura

Las serpientes fueron a la vez reverenciadas, adoradas y temidas por civilizaciones tempranas. Los antiguos egipcios ya grabaron tratamientos prescritos para las mordeduras de serpiente en el papiro de Brooklyn, un manuscrito que data de la decimotercera dinastía y que incluye al menos siete especies venenosas aún comunes en la región hoy en día, como las víboras cornudas.[54] En el judaísmo, el nehushtan era un bastón con una serpiente de cobre enrollada, similar en apariencia a la vara de Esculapio. El objeto era considerado sagrado y, según la tradición, poseía el poder de curar las mordeduras de las serpientes que se encontraban en el desierto; las víctimas sólo tuvieron que tocar el bastón para salvarse de una muerte inminente.
En algunas culturas, las mordeduras de serpiente fueron utilizadas como medio de ejecución. En la Europa medieval, una de las formas de aplicar la pena capital consistía en tirar las personas condenadas en un pozo de serpiente, dejando morir a las víctimas como resultado de múltiples mordeduras venenosas. Una forma de castigo similar era común en India y en China, en el Han septentrional en la época de las Cinco Dinastías.[55] Mordeduras de serpiente también se utilizaron como forma de suicidio; según la tradición, la reina egipcia Cleopatra VII, al parecer se suicidó con la mordedura de un aspis —probablemente una cobra egipcia[54][56]— después de enterarse de la muerte de Marco Antonio. En la literatura médica se ha documentado por lo menos un intento de suicidio con una mordedura de serpiente, el cual consistió en una mordedura a la mano por una víbora.[57]
El uso de la mordedura de serpiente como una forma subrepticia de asesinato ha sido destacado en historias como La banda de lunares de Sir Arthur Conan Doyle, pero sucesos reales son prácticamente desconocidos, con sólo unos pocos casos documentados.[55][58][59] Se ha sugerido que Boris III de Bulgaria, quién se alió con Alemania nazi en la Segunda Guerra Mundial, podría haber sido asesinado con veneno de serpiente,[55] aunque no existe evidencia definitiva.
Véase también
- Abascanto
- Veneno de serpiente
- Emponzoñamiento bothrópico, cuando la mordedura es por Bothrops.
- Emponzoñamiento crotálico, cuando la mordedura es por una víbora de cascabel.
- Emponzoñamiento micrúrico, cuando la mordedura es por una coral.
- Emponzoñamiento lachésico, cuando la mordedura es por la serpiente de «cascabel muda».
- Antiofídico
Referencias
- Kasturiratne, A.; Wickremasinghe A. R., de Silva N., Gunawardena N. K., Pathmeswaran A., et al. (2008). «The Global Burden of Snakebite: A Literature Analysis and Modelling Based on Regional Estimates of Envenoming and Deaths». En Winkel, Ken, ed. PLoS Medicine 5 (11): e218. PMC 2577696. PMID 18986210. doi:10.1371/journal.pmed.0050218. Archivado desde el original el 2 de noviembre de 2009. Consultado el 24 de junio de 2009.
- Snake Venom Detection Kit: Detection and Identification of Snake Venom. CSL Limited. 2007. Archivado desde el original el 20 de septiembre de 2009. Consultado el 24 de noviembre de 2009. «La identificación física de las serpientes de Australia y Papúa Nueva Guinea, es muy poco fiable. A menudo hay una marcada variación de color entre las serpientes jóvenes y adultas y el tamaño de ancho, forma y variación de color entre las serpientes de la misma especie. La identificación fiable de las serpientes requiere un conocimiento experto de la anatomía de la serpiente, y de la manipulación física de la serpiente ».
- White, Julian (2006). Snakebite & Spiderbite: Management Guidelines. Adelaide: Department of Health, Government of South Australia. pp. 1-71. ISBN 0730895513. Archivado desde el original el 12 de noviembre de 2009. Consultado el 24 de noviembre de 2009. «El color de las serpientes marrones es muy variable y es difícil su identificación. Pueden ser de color marrón, rojo, marrón, gris, marrón muy oscuro y pueden ser de color liso, con motas, rayas o bandas, y tener una cabeza oscura o negra ».
- Chippaux, J.P. (1998). «Snake-bites: appraisal of the global situation». Bulletin of the World Health Organization 76 (5): 515-24. PMC 2305789. PMID 9868843. Consultado el 3 de julio de 2009.
- Gutiérrez, José María; Bruno Lomonte, Guillermo León, Alexandra Rucavado, Fernando Chaves, Yamileth Angulo (2007). «Trends in Snakebite Envenomation Therapy: Scientific, Technological and Public Health Considerations». Current Pharmaceutical Design 13 (28): 2935-50. PMID 17979738. doi:10.2174/138161207782023784. Archivado desde el original el 28 de abril de 2011. Consultado el 1 de septiembre de 2009.
- Gold, Barry S.; Richard C. Dart, Robert A. Barish (1 de abril de 2002). «Bites of venomous snakes». The New England Journal of Medicine 347 (5): 347-56. ISSN 0028-4793. PMID 12151473. doi:10.1056/NEJMra013477. Consultado el 25 de junio de 2009.
- Kitchens C, Van Mierop L (1987). «Envenomation by the Eastern coral snake (Micrurus fulvius fulvius). A study of 39 victims». JAMA 258 (12): 1615-18. PMID 3625968. doi:10.1001/jama.258.12.1615.
- «Snake Bite First Aid - Snakebite». Health-care-clinic.org. Consultado el 21 de marzo de 2009.
- Imagen con ejemplo de una mordedura de serpiente en MDconsult > Patient Education > Wounds, Cuts and Punctures, First Aid for
- MedlinePlus > Snake bites From Tintinalli JE, Kelen GD, Stapcynski JS, eds. Emergency Medicine: A Comprehensive Study Guide. 6th ed. New York, NY: McGraw Hill; 2004. Update Date: 2/27/2008. Updated by: Stephen C. Acosta, MD, Department of Emergency Medicine, Portland VA Medical Center, Portland, OR. Review provided by VeriMed Healthcare Network. Also reviewed by David Zieve, MD, MHA, Medical Director, A.D.A.M., Inc. Retrieved on 19 mars, 2009
- Gutiérrez J.M., Theakston R.D.G., Warrell D.A. (6 de junio de 2006). «Confronting the Neglected Problem of Snake Bite Envenoming: The Need for a Global Partnership». PLoS Med 3 (6). doi:10.1371/journal.pmed.0030150.
- Warrell, David A.; L. David Ormerod (1976). «Snake Venom Ophthalmia and Blindness Caused by the Spitting Cobra (Naja Nigricollis) in Nigeria». The American Society of Tropical Medicine and Hygiene 25 (3): 525-9. PMID 1084700. Consultado el 5 de septiembre de 2009.
- Ismail, Mohammad; Abdullah M. Al-Bekairi, Ayman M. El-Bedaiwy, Mohammad A. Abd-El Salam (1993). «The ocular effects of spitting cobras: I. The ringhals cobra (Hemachatus haemachatus) Venom-Induced corneal opacification syndrome». Clinical Toxicology 31 (1): 31-41. PMID 8433414. doi:10.3109/15563659309000372.
- Phillips, Charles M. (2002). «Sea snake envenomation». Dermatologic Therapy 15 (1): 58-61(4). doi:10.1046/j.1529-8019.2002.01504.x. Consultado el 24 de julio de 2009.
- Young, Bruce A.; Cynthia E. Lee, Kylle M. Daley (2002). «Do Snakes Meter Venom?». BioScience 52 (12): 1121-26. doi:10.1641/0006-3568(2002)052[1121:DSMV]2.0.CO;2. Archivado desde el original el 26 de abril de 2011. Consultado el 18 de septiembre de 2009. «El segundo supuesto principal que subyace la medición del veneno es la capacidad de la serpiente de evaluar con precisión el objetivo ».
- Young, Bruce A.; Krista Zahn (2001). «Venom flow in rattlesnakes: mechanics and metering». Journal of Experimental Biology 204 (Pt 24): 4345-4351. ISSN 0022-0949. PMID 11815658. Archivado desde el original el 9 de enero de 2009. Consultado el 18 de septiembre de 2009. «Manteniendo constante la especie y el tamaño de la meta, la duración del flujo de veneno, tasa máxima de flujo del veneno, y el volumen total de veneno fueron significativamente más baja en ataques depredadoras que en ataques defensivas ».
- Deufel, Alexandra; David Cundall (2003). «Feeding in Atractaspis (Serpentes: Atractaspididae): a study in conflicting functional constraints». Zoology 106 (1): 43-61. PMID 16351890. doi:10.1078/0944-2006-00088. Archivado desde el original el 14 de junio de 2011. Consultado el 25 de agosto de 2009.
- Jackson, Kate (2003). «The evolution of venom-delivery systems in snakes». Zoological Journal of the Linnean Society 137 (3): 337-354. doi:10.1046/j.1096-3642.2003.00052.x. Consultado el 25 de julio de 2009.
- Fry, Bryan G.; Nicolas Vidal, Janette A. Norman, Freek J. Vonk, Holger Scheib, S. F. Ryan Ramjan, Sanjaya Kuruppu, Kim Fung, S. Blair Hedges, Michael K. Richardson, Wayne. C. Hodgson, Vera Ignjatovic, Robyn Summerhayes, Elazar Kochva (2006). «Early evolution of the venom system in lizards and snakes». Nature 439 (7076): 584-8. PMID 16292255. doi:10.1038/nature04328. Archivado desde el original el 30 de mayo de 2009. Consultado el 18 de septiembre de 2009.
- Russell, Findlay E. (1980). «Snake Venom Poisoning in the United States». Annual Review of Medicine 31: 247-59. PMID 6994610. doi:10.1146/annurev.me.31.020180.001335.
- Spawls, Stephen; Bill Branch (1997). The Dangerous Snakes of Africa. Johannesburg: Southern Book Publishers. p. 192. ISBN 1-86812-575-0.
- «National geographic- KING COBRA». «Son ferozmente agresivos cuando están acorralados (línea 28-29) ».
- «National geographic-BLACK MAMBA». «muy agresivo, cuando se ven amenazados (línea 2-3) ».
- Kurecki B, Brownlee H (1987). «Venomous snakebites in the United States». Journal of Family Practice 25 (4): 386-92. PMID 3655676.
- Gold B, Barish R (1992). «Venomous snakebites. Current concepts in diagnosis, treatment, and management». Emerg Med Clin North Am 10 (2): 249-67. PMID 1559468.
- Suchard, JR; LoVecchio F. (1999). «Envenomations by Rattlesnakes Thought to Be Dead». The New England Journal of Medicine 340 (24): 1930. ISSN 0028-4793. PMID 10375322. doi:10.1056/NEJM199906173402420. Consultado el 5 de septiembre de 2009.
- Gold BS, Wingert WA (1994). «Snake venom poisoning in the United States: a review of therapeutic practice». South. Med. J. 87 (6): 579-89. PMID 8202764. doi:10.1097/00007611-199406000-00001.
- Pathmeswaran A, Kasturiratne A, Fonseka M, Nandasena S, Lalloo D, de Silva H (2006). «Identifying the biting species in snakebite by clinical features: an epidemiological tool for community surveys». Trans R Soc Trop Med Hyg 100 (9): 874-8. PMID 16412486. doi:10.1016/j.trstmh.2005.10.003.
- Currie, Bart J.; Elizabeth Canale, Geoffrey K. Isbister (2008). «Effectiveness of pressure-immobilization first aid for snakebite requires further study». Emergency Medicine Australasia 20 (3): 267-270(4). PMID 18549384. doi:10.1111/j.1742-6723.2008.01093.x.
- Rogers I, Celenza T (2002). «Simulated field experience in the use of the Sam splint for pressure immobilization of snakebite». Wilderness Environ Med 13 (2): 184-5. PMID 12092977. doi:10.1580/1080-6032(2002)013[0184:LTTE]2.0.CO;2.
- Bush S, Green S, Laack T, Hayes W, Cardwell M, Tanen D (2004). «Pressure immobilization delays mortality and increases intracompartmental pressure after artificial intramuscular rattlesnake envenomation in a porcine model» (PDF). Ann Emerg Med 44 (6): 599-604. PMID 15573035. doi:10.1016/j.annemergmed.2004.06.007. Consultado el 25 de junio de 2006.
- Sutherland S, Coulter A (1981). «Early management of bites by the eastern diamondback rattlesnake (Crotalus adamanteus): studies in monkeys (Macaca fascicularis)». Am J Trop Med Hyg 30 (2): 497-500. PMID 7235137.
- Rogers I, Winkel K (2005). «Struan Sutherland's «Rationalisation of first-aid measures for elapid snakebite»--a commentary». Wilderness Environ Med 16 (3): 160-3. PMID 16209471. doi:10.1580/ER20-04.1. Consultado el 25 de junio de 2006. (enlace roto disponible en Internet Archive; véase el historial, la primera versión y la última).
- Sutherland S (1992). «Deaths from snake bite in Australia, 1981-1991». Med J Aust 157 (11–12): 740-6. PMID 1453996.
- Sutherland S, Leonard R (1995). «Snakebite deaths in Australia 1992-1994 and a management update». Med J Aust 163 (11–12): 616-8. PMID 8538559.
- Sutherland S, Coulter A, Harris R (1979). «Rationalisation of first-aid measures for elapid snakebite». Lancet 1 (8109): 183-5. PMID 84206. doi:10.1016/S0140-6736(79)90580-4.
- White, Julian (noviembre de 1991). «Oxyuranus microlepidotus». Chemical Safety Information from Intergovernmental Organizations. Consultado el 24 de julio de 2009. «Sin tratamiento antiveneno adecuado, hasta 75 % de las mordeduras de taipán serán fatales. De hecho, en la época antes de la terapia antiveneno específica, prácticamente no se registraron sobrevivientes de la mordedura del taipán. »
- Theakston RD (1997). «An objective approach to antivenom therapy and assessment of first-aid measures in snake bite» (PDF). Ann. Trop. Med. Parasitol. 91 (7): 857-65. PMID 9625943. doi:10.1080/00034989760626. Archivado desde el original el 30 de diciembre de 2008. Consultado el 20 de mayo de 2012.
- Amaral CF, Campolina D, Dias MB, Bueno CM, Rezende NA (1998). «Tourniquet ineffectiveness to reduce the severity of envenoming after Crotalus durissus snake bite in Belo Horizonte, Minas Gerais, Brazil». Toxicon 36 (5): 805-8. PMID 9655642. doi:10.1016/S0041-0101(97)00132-3.
- Watt G, Padre L, Tuazon ML, Theakston RD, Laughlin LW (1988). «Tourniquet application after cobra bite: delay in the onset of neurotoxicity and the dangers of sudden release». Am. J. Trop. Med. Hyg. 38 (3): 618-22. PMID 3275141.
- Holstege CP, Singletary EM (2006). «Images in emergency medicine. Skin damage following application of suction device for snakebite». Annals of emergency medicine 48 (1): 105, 113. PMID 16781926. doi:10.1016/j.annemergmed.2005.12.019.
- Alberts M, Shalit M, LoGalbo F (2004). «Suction for venomous snakebite: a study of "mock venom" extraction in a human model». Ann Emerg Med 43 (2): 181-6. PMID 14747805. doi:10.1016/S0196-0644(03)00813-8.
- Bush SP, Hegewald KG, Green SM, Cardwell MD, Hayes WK (2000). «Effects of a negative pressure venom extraction device (Extractor) on local tissue injury after artificial rattlesnake envenomation in a porcine model». Wilderness & environmental medicine 11 (3): 180-8. PMID 11055564. doi:10.1580/1080-6032(2000)011[0180:EOANPV]2.3.CO;2.
- Riggs BS, Smilkstein MJ, Kulig KW, et al. Rattlesnake envenomation with massive oropharyngeal edema following incision and suction (Abstract). Presented at the AACT/AAPCC/ABMT/CAPCC Annual Scientific Meeting, Vancouver, Canada, September 27 October 2, 1987.
- Russell F (1987). «Another warning about electric shock for snakebite». Postgrad Med 82 (5): 32. PMID 3671201.
- Ryan A (1987). «Don't use electric shock for snakebite». Postgrad Med 82 (2): 42. PMID 3497394.
- Howe N, Meisenheimer J (1988). «Electric shock does not save snakebitten rats». Ann Emerg Med 17 (3): 254-6. PMID 3257850. doi:10.1016/S0196-0644(88)80118-5.
- Johnson E, Kardong K, Mackessy S (1987). «Electric shocks are ineffective in treatment of lethal effects of rattlesnake envenomation in mice». Toxicon 25 (12): 1347-9. PMID 3438923. doi:10.1016/0041-0101(87)90013-4.
- Russell, F. E. (1990). «When a snake strikes». Emerg Med 22 (12): 33-4, 37-40, 43.
- Mackessy, Stephen P. (2002). «Biochemistry and pharmacology of colubrid snake venoms». Journal of Toxicology: Toxin Reviews 21 (1–2): 43-83. doi:10.1081/TXR-120004741. Archivado desde el original el 2 de junio de 2010. Consultado el 26 de septiembre de 2009. «Se estima que el número de colúbridos venenosos es aproximadamente 700 especies. La mayoría no puede producir un veneno capaz de causar graves daños a los seres humanos, pero por lo menos cinco especies (Dispholidus typus,Thelotornis capensis, Rhabdophis pulgadas tigrinus, Philodryas olfersii y Tachymenis peruviana) causaron fatalidades humanas ».
- Wingert W, Chan L (1 de enero de 1988). «Rattlesnake Bites in Southern California and Rationale for Recommended Treatment». West J Med 148 (1): 37-44. PMC 1026007. PMID 3277335.
- Gutiérrez, José María; R. David G. Theakston, David A. Warrell (6 de junio de 2006). «Confronting the Neglected Problem of Snake Bite Envenoming: The Need for a Global Partnership». PLoS Medicine 3 (6): e150. PMC 1472552. PMID 16729843. doi:10.1371/journal.pmed.0030150. Consultado el 30 de junio de 2009.
- Parrish H (1966). «Incidence of treated snakebites in the United States». Public Health Rep 81 (3): 269-76. PMC 1919692. PMID 4956000. doi:10.2307/4592691.
- Schneemann, M.; R. Cathomas, S.T. Laidlaw, A.M. El Nahas, R.D.G. Theakston, and D.A. Warrell (2004). «Life-threatening envenoming by the Saharan horned viper (Cerastes cerastes) causing micro-angiopathic haemolysis, coagulopathy and acute renal failure: clinical cases and review». QJM: an International Journal of Medicine 97 (11): 717-27. PMID 15496528. doi:10.1093/qjmed/hch118. Consultado el 4 de septiembre de 2009. «Esto reflejaba la opinión de los médicos egipcios que escribieron el relato más antiguo conocido del tratamiento de mordeduras de serpiente en los papiros del Museo de Brooklyn, que posiblemente datan de 2200 a. C. Consideraban que las mordeduras de las víboras cornudas 'Fy' no eran letales, ya que las víctimas podían ser curadas. »
- Anil, Aggrawal (2004). «Homicide with snakes: A distinct possibility and its medicolegal ramifications». Anil Aggrawal's Internet Journal of Forensic Medicine and Toxicology 4 (2). ISSN 0972-8074. Archivado desde el original el 21 de junio de 2009. Consultado el 4 de septiembre de 2009.
- Crawford, Amy (1 de abril de 2007). «Who Was Cleopatra? Mythology, propaganda, Liz Taylor and the real Queen of the Nile». Smithsonian.com. Consultado el 4 de septiembre de 2009.
- Strubel, T.; A. Birkhofer; F. Eyer; K.D. Werber; H. Förstl (2008). «Suizidversuch durch Schlangenbiss: Kasuistik und Literaturübersicht» [Attempted suicide by snake bite: Case report and literature survey]. Der Nervenarzt (en alemán) 79 (5): 604-6. ISSN 1433-0407. PMID 18365165. doi:10.1007/s00115-008-2431-4. «Ein etwa 20-jähriger Arbeiter wurde nach dem Biss seiner Puffotter (Bitis arietans) in die Hand auf die toxikologische Intensivstation aufgenommen. Zunächst berichtet der Patient, dass es beim „Melken“ der Giftschlange zu dem Biss gekommen sei, erst im weiteren Verlauf räumt er einen Suizidversuch ein. Als Gründe werden Einsamkeit angeführt sowie unerträgliche Schmerzen im Penis. »
- Warrell, D.A. (2009). «Commissioned article: management of exotic snakebites». QJM: an International Journal of Medicine 102 (9): 593-601. ISSN 1460-2393. PMID 19535618. doi:10.1093/qjmed/hcp075.
- Straight, Richard C.; James L. Glenn (1994). «Human fatalities caused by venomous animals in Utah, 1900-90». Great Basin Naturalist 53 (4): 390-4. Consultado el 4 de septiembre de 2009. «A third unusual death was a tragic fatality (1987), recorded as a homicide, which resulted when a large rattlesnake (G. v. lutosus) bit a 22-month-old girl after the snake had been placed around her neck (Washington County). The child died in approximately 5 h. »
Enlaces externos
 Wikimedia Commons alberga una categoría multimedia sobre Mordedura de serpiente.
Wikimedia Commons alberga una categoría multimedia sobre Mordedura de serpiente.- OMS. Medicamentos: antídotos contra mordeduras de serpiente. Nota descriptiva N.º 337, mayo de 2010.
- Base de datos de sueros antiofídicos de la OMS. (en inglés)
- Mordeduras de serpiente
- Esta obra contiene una traducción derivada de «Snakebite» de Wikipedia en inglés, publicada por sus editores bajo la Licencia de documentación libre de GNU y la Licencia Creative Commons Atribución-CompartirIgual 4.0 Internacional.
