عيب الحاجز الأذيني
عيب الحاجز الأذيني (بالإنجليزية: Atrial septal defect) هو أحد الإعتلالات القلبية الخَلقيَّة التي تُمكِّن الدم من التدفق بين الأذين الأيمن والأيسر خلال الحاجز بين أذيني (الذي يفصل بين الأذينين الأيمن والأيسر) وذلك عند اختفاء هذا الحاجز أو إذا كان به عيب، فيحصل تدفق الدم من الجانب الأيسر للقلب إلى الجانب الأيمن أوالعكس، وينتج عن ذلك اختلاط الدم الوريدي[2] المفتقر للأكسجين بالدم الشرياني الذي يغذى المخ والأعضاء والأنسجة، وعلى الرغم من ذلك فإن عيب الحاجز الأذيني قد لا يكون له علامات أو أعراض، خاصةً إذا كان الثقب صغيراً.
| عيب الحاجز الأذيني | |
|---|---|
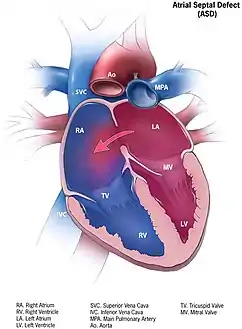 رسم توضيحي لعيب الحاجز الاذيني السهم الأحمر يبين انتقال الدم بين الأذينين عبر الثقب البيضوى. رسم توضيحي لعيب الحاجز الاذيني السهم الأحمر يبين انتقال الدم بين الأذينين عبر الثقب البيضوى. | |
| معلومات عامة | |
| الاختصاص | جراحة القلب |
| من أنواع | آفات الحاجز القلبي، ومرض |
| الموقع التشريحي | حاجز بين الأذينين[1] |
إن تدفق الدم خلال هذا الثقب (العيب) سواءً من اليمين إلى اليسار أو من اليسار إلى اليمين يُسمّى «التحويلة» (بالإنجليزية: Shunt) ، وإن كَمّ «التحويل» هو الذي يحدد مدى خطورة عيب الحاجز الأذيني على حَرَكِيّات الدم (ديناميكية الدم)، حيث أن أخطر الحالات هي التحويلة من الأذين الأيمن إلى الأذين الأيسر.
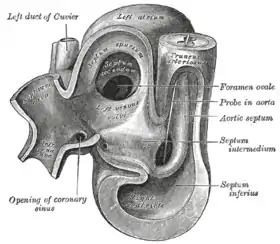
تطور الحاجز الأذيني في الجنين
في بداية تطور الجنين يكون الأذين الأيمن متصلاً مع الأذين الأيسر في غرفة واحدة. ومع تطور قلب الجنين يكتمل فصل الأذينين عن بعضهما تاركاً ثقباً صغيراً في الحاجز يسمى الثقب البيضوي القلبي الذي يسمح بمرور الدم من منطقة الضغط الأعلى للقلب (الجهة اليمني) إلى منطقة الضغط الأقل (الجهة اليسرى)، «متجاوزاً» (بالإنجليزية: bypass) رئة الجنين التي لا تعمل طوال فترة الحمل، حيث أن الجنين يحصل على الأكسجين من خلال المشيمية بديلا عن الرئة.

تتكون طبقة نسيجية اسمها «الحاجز الأولي» (بالإنجليزية: septum primum) في الأذين الأيسر للجنين، وطبقة نسيجية أخرى مقابلة لها في الأذين الأيمن ولكن أكثر سُمكاً، اسمها «الحاجز الثانوي» (بالإنجليزية: septum secundum) . أثناء تطور الجنين، ينتقل الدم من الأذين الأيمن خلال الثقب البيضوي بالحاجز الثانوي، ثم يرتفع ليمر عبر الثقب الثانوي بالحاجز الأولي، مما يجعل الحاجزان يعملان معا كصمام للثقب البيضوى طوال فترة تطور الجنين.
ويقفل هذا الصمام بعد الولادة حيث ينخفض الضغط في الجهة اليمنى للقلب بسبب بدء عمل الرئتين، فيزداد الضغط في الجهة اليسرى بالنسبة للضغط في الجهة اليمنى للقلب وينطبق الحاجز الأولي على الحاجز الثانوي فاصلاً الأذين الأيمن عن الأذين الأيسر.[3]
إغلاق الثقبة البيضوية
كل الناس تُولد وهذا الثقب مفتوح ولكنه لا يلبث أن يُغلق بشكل كامل مباشرة بعد الولادة أو خلال الأيام الأولى بعد الولادة.[4] تبدأ عملية إغلاق الثقبة البيضوية بعد الولادة، وذلك مع بدء عمل الرئة وزيادة الضغط في الجزء الأيسر من القلب فيتم إقفال الحاجز الأولي باتجاه الحاجز الثانوي، ويتم الإغلاق الكامل للثقب في نهاية العام الأول من عمر الطفل.[5]
آثار عيب الحاجز الأذيني
إن الرئة في الجنين لا تقوم بوظيفة تبادل الغازات ولذلك فإن الدم الداخل للأذين الأيسر لا تختلف نسبة الأكسجين به كثيراً عن الدم في الأذين الأيمن، بينما في قلب الطفل المولود أو البالغ يكون الدم في الأذين الأيمن مؤكسداً بينما الدم في الأذين الأيسر غير مؤكسد، ووجود عيب الجدار الأذيني يؤدي إلى اختلاط الدم المؤكسد مع غير المؤكسد والذي له العديد من الآثار المرافقة.
تعتمد آثار عيب الحاجز الأذيني السريرية على حجم الثقب بين الأذينين بالإضافة إلى موقعه في الحاجز بين أذيني، حيث يرجع جزء من الدم من الرئتين اٍلى الأذين الأيسر ويمر عبر عيب الحاجز الأذيني و الأذين الأيمن ليرجع مباشرة مرة أخرى اٍلى الرئتين في دورة قصيرة للدورة الدموية الكبرى.
في حوالى 25% من البالغين [6] ، لا يغلق الثقب البيضوي تماماً [7] ، وفي تلكم الحالات، يتسبب أي ارتفاع في الضغط في نظام الدورة الدموية الرئوية (بسبب فرط ضغط الدم الرئوي، أو مؤقتا أثناء السعال، أو غير ذلك من الأسباب) في بقاء الثقب البيضوي مفتوحاً. يُعرف هذا باستدامة الثقب البيضاوي القلبي (بالإنجليزية: Patent Foramen Ovale PFO)
يمثل عيب الحاجز الأذيني 10% من الأمراض القلبية الخَلقية لدى الأطفال، تمثل نسبة 0.7 بالألف بين المواليد الجدد (أي بين 500 و 600 حالة جديدة كل سنة في فرنسا مثلا) كما أنها تحدث مرتين أكثر عند الفتيات منه لدى الصبيان.
الأسباب
متلازمة داون
المرضى الذين يعانون من متلازمة داون لديهم معدلات أعلى من عيوب الحاجز الأذيني، وخاصة نوع معين ينطوي على جدار البطين.[8] ما يقارب نصف مرضى متلازمة داون لديهم أحد أنواع عيوب الحاجز الأذيني.[8]
شذوذ ايبشتاين (في القلب)
حوالي 50٪ من مرضى شذوذ إيبشتاين عندهم تحويلة (بالإنجليزية: Shunt) مرتبطة بين الأذينين الأيمن والأيسر، سواء كانت عيب الحاجز الأذيني أو استدامة الثقب البيضاوي القلبي (بالإنجليزية: Patent Foramen Ovale PFO).[9]
طيف متلازمة الجنين الكحولي
حوالي واحد من كل أربعة مرضى يعانون من متلازمة الجنين الكحولي، عندهم أيضاً إما عيب الحاجز الأذيني أو عيب الحاجز البطيني.
متلازمة هولت-اورام (عيب الحاجز القلبي مع خلل تنسج الساعد)
كلا من عيوب الحاجز الأذيني: الفوهة الأولية والفوهة الثانوية، يرتبط بمتلازمة هولت-اورام.
متلازمة لوتيمباشر (تضيق الصمام التاجي (المترالي) مع عيب الحاجز بين الأذينين)
يتواجد عيب الحاجز الأذيني الخَلقي (منذ الولادة) جنبا إلى جنب مع تضيق المترالي.
أنواع عيوب الحاجز الأذيني

تعريفات
HV: بطين أيمن. VCS: وريد أجوف علوي. VCI: وريد أجوف سفلي.
الأماكن
1: عيب الجيب الوريدي العلوي. 2: عيب الجيب الوريدي السفلي. 3: عيب الفوهة الثانية للحاجز الأذيني؛ 4: عيب ينطوي على الجيب التاجي. 5؛ عيب الفوهة الأولية للحاجز الأذيني.
هناك العديد من أنواع عيوب الحاجز الأذيني (بالإنجليزية: Types of Atrial Septal Defects)[10][11] ، يتم التمييز بين بعضها البعض بما قد تنطوي عليه من أجزاء القلب، وبالكيفية التي تشكلت بها خلال عملية النمو أثناء مرحلة التطور الجنيني.
عيب الفوهة الثانوية للحاجز الأذيني
عيب الفوهة الثانوية للحاجز الأذيني (بالإنجليزية: Ostium secundum atrial septal defect) هو النوع الأكثر شيوعا من عيوب الحاجز الأذيني، ويشكّل حوالى 6 إلى 10٪ من جميع أمراض القلب الخلقية. وينشأ عادة بسبب ثقبة بيضوية كبيرة، أو نمو غير ملائم للحاجز الثانوي، أو امتصاص زائد من الحاجز الأولي. عشرة إلى عشرين في المئة من مرضى عيب الفوهة الثانوية للحاجز الأذيني لديهم أيضا انسدال الصمام التاجي.[12]
إذا اقترن عيب الفوهة الثانوية للحاجز الأذيني مع تضيق الصمام التاجي المكتسب، فهذا يسمّى متلازمة لوتيمباشر[13] الوارد ذكرها أعلاه.
تاريخ طبيعي
معظم مرضى عيب الفوهة الثانوية للحاجز الأذيني ليس لديهم أعراض هامة خلال المراحل الأولى للبلوغ، ولكن ظهرت أعراض لأكثر من 70% منهم عند حوالى سن الأربعين. وعادة ما تكون الأعراض هي انخفاض القدرة على تحمل المجهود أو التدريبات البدنية، وسهولة التَعُوبِيَّة (قابلية التعب والإعياء بسهولة)، والخفقان، والإغماء.
وتشمل المضاعفات فرط ضغط الدم الرئوي، وقصور القلب في الجانب الأيمن، الرجفان الأذيني أو الرفرفة، والسكتة الدماغية، ومتلازمة إيزنمنغر.
وعلى الرغم من أن فرط ضغط الدم الرئوي غير ملحوظ في الأفراد الأصغر من سن 20 عاماً، إلا أنه يظهر في 50% من الأفراد فوق سن ال 40. ويتقدم المرض إلى متلازمة إيزنمنغر في 5-10٪ من الأفراد في وقت متأخر من عملية المرض.[13]
وفقا لدراسة أُجريت في عام 2013 على أكثر من 608,000 امرأة دانمركية، فإن استخدام عقار Zofran (المادة الفعالة: أوندانسيترون) بين النساء الحوامل في الأشهر الثلاثة الأولى ارتبط بزيادة مخاطر التعرض لعيب الحاجز الأذيني في الأطفال حديثي الولادة. وأشارت الدراسة إلى ارتفاع خطر تشوهات القلب إلى الضِعف، مثل عيب الحاجز الأذيني في الأطفال الذين يولدون لأمهات تستخدم عقار Zofran في الأشهر الثلاثة الأولى من الحمل. واعتباراً من عام 2015، تم بالفعل رفع عددٍ من الدعَاوَى القضائية نيابة عن ضحايا الآثار الجانبية لعقار Zofran (أوندانسيترون).
استدامة الثقب البيضاوي القلبي
.jpg.webp)
قمة القلب تُرى في يمين الصورة، والأذينين في يسار الصورة.
عيب الحاجز الثانوي الأذيني يُرى في الصورة عند انقطاع الشريط الأبيض في الحاجز الأذيني (بين الأذينين على اليسار من الصورة). ويُرى الأذين الأيمن الكبير أدنى الحاجز الأذيني في الصورة، بينما تُرى الأوردة الرئوية الكبيرة داخلةً في الأذين الأيسر أعلى الحاجز الأذيني كما الصورة.
استدامة الثقب البيضاوي القلبي (بالإنجليزية: Patent Foramen Ovale PFO) ، ومن أسمائه أيضاً:
- الثقب البيضاوي المفتوح
- الثقب البيضاوي المثقوب
- استدامة الثقب البيضاوي القلبي
- الثقبة البيضاوية السالكة
إن استدامة الثقب البيضاوي القلبي (المعروفة اختصارا بـ PFO) هي فتحة بداخل القلب بين الأذينين تؤثر على حركة الدم، وهي من بقايا الثقبة البيضوية الموجودة في قلب الأجنّة والذي يُغلق عادة عند الولادة. إلا أنه في ما يقرب من 25٪ من الناس، تفشل الثقبة البيضوية في الإغلاق بشكل صحيح [14] ، وتترك بذلك مرضى يُعانون من مرض استدامة الثقب البيضاوي القلبي، الذي هو مرتبط سريرياً بمرض تخفيف الضغط ومرض الانْصِمامٌ المُتَناقِض والصداع النصفي.
عند تخطيط كهربية القلب (بالإنجليزية: Electrocardiography) والمعروف اختصارا بال ECG ، قد لا يظهر أي تحويل في مسار الدم، إلا عندما يسعل المريض.
وترتبط استدامة الثقب البيضاوي القلبي بالسكتات الدماغية، وتُسمى الآلية التي يتم من خلالها ذلك بالانْصِمامٌ المُتَناقِض (أو انسداد الوعاء الدموى المتناقض). في حالة مرض استدامة الثقب البيضاوي القلبي، يمكن لكتلة دموية متخثرة من الدورة الدموية الوريدية أن تمرّ من الأذين الأيمن إلى الأذين الأيسر عن طريق فتحة الثقب البيضاوي القلبي ، ومنه إلى الدورة الدموية.[15]
إن استدامة الثقب البيضاوي القلبي شائعة في المرضى الذين يعانون من أم الدم الحاجز الأذينى (أو تمدد الأوعية الدموية بالحاجز الأذيني) والتي ترتبط ارتباطا وثيقا بطريقة مازالت مجهولة السبب علمياَ بالسكتات الدماغية.[16] وهي أكثر انتشارا في المرضى الذين يعانون من السكتة الدماغية مجهولة السبب مما عليه في المرضى الذين يعانون من السكتة الدماغية معلومة السبب.[17]
وتشمل العلاجات الإغلاق الجراحي، والإغلاق بالأدوات الجراحية عن طريق الجلد، والعلاج المضاد للتخثر، واستخدام العوامل المضادة للصفائح الدموية.[16]
هناك جدل بين المختصين بالأعصاب والقلب حول دور استدامة الثقب البيضاوي القلبي في الأحداث العصبية المجهولة مثل السكتات الدماغية ونوبات قصور إمداد الدم العابرة التي لبس لها أي سبب محتمل آخر. واقترحت بعض البيانات أيضا أن تكون لها علاقة في التسبب في بعض أنواع الصداع النصفي.[18]
هناك الآن العديد من التجارب السريرية الجارية للتحقق من دور استدامة الثقب البيضاوي القلبي في هذه الحالات السريرية.[18]
عيب الفوهة الأولية للحاجز الأذيني
أحيانا يُصنَّف عيب الفوهة الأولية للحاجز الأذيني (بالإنجليزية: Ostium primum atrial septal defect) (والمعروف أيضًا باسم عيب الوسادة الشغافية) على أنه عيب الحاجز الأذيني [19] ، ولكن التصنيف أكثر شيوعا هو أنه عيب الحاجز الأذيني البطيني.[20][21] عيب الفوهة الأولية للحاجز الأذيني أقلّ شيوعا من عيب الفوهة الثانوية للحاجز الأذيني.[22]
عيب الجيب الوريدي للحاجز الأذيني
عيب الجيب الوريدي للحاجز الأذيني (بالإنجليزية: Sinus venosus atrial septal defect) هو ذلك النوع من عيوب الحاجز الأذيني الذي ينطوي فيه عيب الحاجز على تدفق وريدي من أي من الوريد الأجوف العلوي أو الوريد الأجوف السفلي.
والجيب الوريدي (بالإنجليزية: Sinus venosus ) هو جزء من القلب البدائى للجنين، وهو جراب (كيس) كبير يجاور قلب الجنين أثناء التطور، يتلقى الدم من الأوردة في الأسبوع الرابع من عمر الجنين وينقبض لدفع الدم إلى الأذين المشترك البدائي (بالإنجليزية: primitive common atrium).[23]
عيب الجيب الوريدي للحاجز الأذيني الذي ينطوي على الوريد الأجوف العلوي يُشكل 2-3٪ من كل الاتصالات بين الأذينين، ويقع عند تقاطع الوريد الأجوف العلوي مع الأذين الأيمن. وعادة ما يرتبط مع تصريف شاذ للدم إلى الأذين الأيمن قادما من الأوردة الرئوية الموجودة في الجانب الأيمن لقلب الجنين، بدلا من الصرف الطبيعي للأوردة الرئوية إلى الأذين الأيسر.[24]
الأذين المشترك أو وحيد الأذين
الأذين المشترك أو وحيد الأذين (بالإنجليزية: Common or single atrium) هو قصور في تطور المكونات الجنينية التي تساهم في بناء مجموعة الحاجز الأذيني. وكثيرا ما تترافق مع متلازمة التوضّع المُغاير [25] ، حيث يتغير موقع العديد من الأعضاء إلى المنطقة المقابلة.[26]
عيب الحاجز الأذيني مختلط العيوب
يمكن تقسيم الحاجز الطبيعى بين الأذينين تشريحيا إلى 5 مناطق حاجزية. إذا كان العيب ينطوي على 2 أو أكثر من المناطق ال 5 الحاجزية، فيتم وصفه بعيب الحاجز الأذيني مختلط العيوب (بالإنجليزية: Mixed atrial septal defect).[27][28]
 قلب جنين بشرى عمره حوالى 35 يوماً
قلب جنين بشرى عمره حوالى 35 يوماً عيب الحاجز الأذينى مع وصلة من اليسار إلى اليمين
عيب الحاجز الأذينى مع وصلة من اليسار إلى اليمين رسم يوضح عيب الحاجز الأذينى
رسم يوضح عيب الحاجز الأذينى
الفحص السريري
تخطيط صدى القلب
أشعة دوبلر عبر الجمجمة مع دراسة فقاعة
أحياناً يتم حقن سائل يُدعى الوسط التبايني (بالإنجليزية: contrast) في مجرى الدم. هذا الإجراء يساعد على الحصول على صورة أفضل لمخطط أشعة دوبلر. تتيح دراسة الفقاعة (بالإنجليزية: bubble study) تتبع المسار الذي تأخذه الفقاعات عبر مجرى الدم، مما يساعد على اكتشاف المشاكل في القلب والرئة. إن دراسة الفقاعة آمنة. ويتم امتصاص محلول الفقاعة بسهولة إلى داخل مجرى الدم. [29] [30] [31] [32]
تخطيط كهربية القلب
المضاعفات
عيب الحاجز الأذيني يسبب التواصل بين الأذينين، مما يجعل حدوث أمراض متعلقة أو مضاعفات للحالة ممكناً. إذا لم يتم تصحيح عيب الحاجز الأذيني فإن المرضى يكونون على خطر متزايد لأن يتطور المرض إلى عدم انتظام ضربات القلب، بالإضافة إلى تكرار التهابات الجهاز التنفسي.[22]
مرض تخفيف الضغط
إن عيوب الحاجز الأذيني، وبخاصة استدامة الثقب البيضاوي القلبي PFO ، هي أحد عوامل الخطر المهيئة لمرض تخفيف الضغط DCI عند الغواصين لأن نسبة من الدم الوريدي الذي يحمل الغازات الخاملة مثل الهيليوم أو النيتروجين (المستخدمان في الغوص في الأعماق) لا يمر عبر الرئتين.[33][34] والطريقة الوحيدة للإفراج عن الغازات الخاملة من جسم الغواص هي تمرير الدم الذي يحمل تلك الغازات الخاملة إلى الرئتين للخروج عبر الزفير. وإذا كان بعض الدم الحامل للغاز الخامل يمر عبر استدامة الثقب البيضاوي القلبي، فإنه بذلك يتجنب المرور على الرئتين، وعلى الأرجح سيشكِّل فقاعات كبيرة في مجرى الدم الشرياني مما يتسبب في مرض تخفيف الضغط.
متلازمة إيزنمنغر
إذا تواجدت نسبة من تدفق الدم من الأذين الأيسر إلى الأذين الأيمن، فهذا يُسمّى تحويلة من اليسار إلى اليمين (بالإنجليزية: left-to-right shunt)، وبالتالي سيكون هناك زيادة في تدفق الدم خلال الرئتين. في البداية، تكون الزيادة في تدفق الدم بدون أعراض، ولكن إذا ما استمر، فقد تزداد الأوعية الدموية الرئوية صلابةً، مما يتسبب في ارتفاع ضغط الدم الرئوي. إن فرط ضغط الدم الرئوي بدوره يزيد من الضغوط في الجانب الأيمن من القلب، مما يؤدي إلى عكس التحويلة إلى تحويلة من اليمين إلى اليسار (بالإنجليزية: right-to-left shunt) . بمجرد أن تنعكس التحويلة ويبدأ تدفق الدم في الاتجاه المعاكس من خلال عيب الحاجز الأذيني، فإن ذلك يُسمّى بمتلازمة إيزنمنغر، والتي هي حالة نادرة الحدوث ومن المضاعفات المتأخرة لعيب الحاجز الأذيني.
الإنصمام المتناقض

الخثرة الوريدية (الجلطات في الأوردة) شائعة جدا. الإنصمام (انتقال الخثرة) عادة ما ينتقل إلى الرئة ويسبب الصمّة الرئوية. في مَرضى عيب الحاجز الأذيني، يمكن لهذه الصمات أن تدخل النظام الشرياني. وهذا يمكن أن يسبب أي ظاهرة تؤدي إلى فقدان حاد للدم في أي جزء من الجسم، بما في ذلك السكتة (السكتة الدماغية)، واحتشاء الطحال أو الأمعاء، أو حتى الأطراف البعيدة (مثل الإصبع أو أخمص القدمين).
و هذا يُعرف بالانصمام المتناقض لأن الخثرة الوريدية تدخل (متناقضة) إلى النظام الشرياني بدلاً من الذهاب إلى الرئتين.
صداع نصفي
اقترحت بعض البحوث التي أجريت مؤخرا أن نسبة من حالات الصداع النصفي قد يكون ناجما عن استدامة الثقب البيضاوي القلبي. وعلى الرغم من أن الآلية الدقيقة غير واضحة، إلا أن إغلاق الثقب البيضاوي القلبي PFO يقلل من الأعراض في بعض الحالات [35][36] ، وهذا لا يزال مثيرًا للجدل. إن 20٪ من الناس لديهم استدامة الثقب البيضاوي القلبي PFO، ومعظمهم تبدو عليهم الأعراض، و 20% من الإناث يعانين من الصداع النصفي، وعادةً يظهر تأثير علاج الصداع النصفي بالإيحاء (بالإنجليزية: Placebo) عند حوالي 40٪ من المرضى. وهذه الحقائق لا توفِّر دلالة إحصائية قوية بين الثقب البيضاوي القلبي PFO والصداع النصفي (أي أن العلاقة بينهما قد تكون صُدفةً أو عَرَضًا). وفي تجربة منضبطة معشاة كبيرةٍ (بالإنجليزية: Randomized controlled trial) ، تَأَكَّدَ ارتفاع معدل انتشار الثقب البيضاوي القلبي عند مرضى الصداع النصفي، لكن مجموعة المرضى بالصداع النصفي الذين أُغلِق لديهم الثقب البيضاوي القلبي، كان معدل معافاتهم من الصداع النصفي منخفضاً.[37]
علم الأوبئة
في المجموع، تم اكتشاف عيب الحاجز الأذيني في 1 طفل لكل 1500 طفل مولود حىّ. إن استدامة الثقب البيضاوي القلبي PFO شائعة جدا (تظهر في 10-20٪ من البالغين) ولكن بدون أعراض، وبالتالي دون تشخيص. عيب الحاجز الأذيني يشكل 30-40٪ من جميع أمراض القلب الخَلقية المكتشفة في البالغين.[38]
عيب الفوهة الثانوية للحاجز الأذيني نسبته 7٪ من جميع آفات القلب الخلقية. حيث تظهر هذه الآفة في الإناث أكثر منه في الذكور، بنسبة 1: 2 ذكور: إناث.[39]
انظر أيضا
المراجع
- مُعرِّف أنطولوجيا مرض: http://www.disease-ontology.org/?id=DOID:1882 — تاريخ الاطلاع: 15 مايو 2019 — الرخصة: CC0
- Atrial septal defect[وصلة مكسورة]at Mount Sinai Hospital, Manhattan "نسخة مؤرشفة"، مؤرشف من الأصل في 7 مايو 2020، اطلع عليه بتاريخ 27 مايو 2020.
{{استشهاد ويب}}: صيانة CS1: BOT: original-url status unknown (link) - [Langman's Medical Embryology, 10th edition, Pages 169,170]
- American Heart Association نسخة محفوظة 06 مارس 2010 على موقع واي باك مشين.
- Sadler, Thomas S. (2006)، "Cardiovascular System"، Medical Embryology، Lippincott Williams & Wilkins، ص. 267–269، ISBN 978-0-7817-9485-5.
- Kumar, Vinay (2007)، Robbins Basic Pathology (ط. 8th ed.)، Philadelphia: Saunders/Elsevier، ص. 384، ISBN 1416029737.
{{استشهاد بكتاب}}:|edition=has extra text (مساعدة) - "Ostium Secundum Atrial Septal Defects"، WebMD، Medscape، مؤرشف من الأصل في 02 أكتوبر 2017، اطلع عليه بتاريخ 5 نوفمبر 2012.
- Vis, JC؛ Duffels, MG؛ Winter, MM؛ Weijerman, ME؛ Cobben, JM؛ Huisman, SA؛ Mulder, BJ (مايو 2009)، "Down syndrome: a cardiovascular perspective."، Journal of intellectual disability research : JIDR، 53 (5): 419–25، doi:10.1111/j.1365-2788.2009.01158.x، PMID 19228275.
{{استشهاد بدورية محكمة}}: الوسيط|access-date=بحاجة لـ|url=(مساعدة) - كتاب A Practical Approach to Clinical Echocardiography, p.119 Jaypee Brothers, First Edition 2014, ISBN 978-93-5152-140-2. نسخة محفوظة 03 أغسطس 2015 على موقع واي باك مشين.
- موسوعة الصحة، جامعة روتشستر ، المركز الطبى Health Encyclopedia, University of Rochester, Medical Center نسخة محفوظة 18 مايو 2015 على موقع واي باك مشين.
- عيوب الحاجز الأذينى كليفلاند كلينك Cleveland Clinic نسخة محفوظة 18 مايو 2015 على موقع واي باك مشين.
- Leachman R, Cokkinos D, Cooley D (1976)، "Association of ostium secundum atrial septal defects with mitral valve prolapse"، Am J Cardiol، 38 (2): 167–9، doi:10.1016/0002-9149(76)90144-2، PMID 952260.
{{استشهاد بدورية محكمة}}: صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Goldman 2011، صفحات 400–401
- "patent"، Medical Dictionary، TheFreeDictionary.com، 1 سبتمبر 2014، مؤرشف من الأصل في 12 أبريل 2019، اطلع عليه بتاريخ 26 مارس 2015.
- Furlan, A.J., Reisman, M., Massaro, J., Mauri, L., Adams, H., et al. (2012). “Closure or Medical Therapy for Cryptogenic Stroke with Patent Foramen Ovale”. The New England Journal of Medicine 366(11): 991–999.
- Freixa, X., Arzamendi, D., Tzikas, A., Noble, S., Basmadjian, A., et al. (2014). “Cardiac Procedures to Prevent Stroke: Patent Foramen Ovale Closure/Left Atrial Appendage Occlusion”. Canadian Journal of Cardiology (30): 87–95.
- Homma, S., Sacco, R. L., Di Tullio, M. R., Sciacca, R. R., Mohr, J. P. (2002). “Effect of Medical Treatment in Stroke Patients With Patent Foramen Ovale: Patent Foramen Ovale in Cryptogenic Stroke Study”. Circulation (105): 2625–2631.
- McCandless, R. T., Arrington, C. B., Nielse, D. C., Bale, J. F., Minich, L. L. (2011). “Patent Foramen Ovale in Children with Migraine Headaches”. The Journal of Pediatrics 159(2): 243–247.
- "Atrial Septal Defect Types – Mayo Clinic"، مؤرشف من الأصل في 28 سبتمبر 2007، اطلع عليه بتاريخ 14 أكتوبر 2007.
- Fix, James D.; Dudek, Ronald W. (1998)، Embryology، Baltimore: Williams & Wilkins، ص. 52، ISBN 0-683-30272-8.
{{استشهاد بكتاب}}: صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Q21.2
- Skelley, Tao Le, Vikas Bhushan, Nathan William، First aid for the USMLE step 2 CK (ط. 8th ed.)، New York: McGraw–Hill Medical، ص. 357، ISBN 978-0-07-176137-6.
{{استشهاد بكتاب}}:|edition=has extra text (مساعدة) - sinus venosus (embryology) , GPnotebook, General Practice Notebook - a UK medical reference , an online encyclopaedia of medicine نسخة محفوظة 7 مايو 2020 على موقع واي باك مشين.
- Davia J, Cheitlin M, Bedynek J (1973)، "Sinus venosus atrial septal defect: analysis of fifty cases"، Am Heart J، 85 (2): 177–85، doi:10.1016/0002-8703(73)90458-4، PMID 4569755.
{{استشهاد بدورية محكمة}}: صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Valdes-Cruz, L. M., Cayre, R. O. (1998)، Echocardiographic diagnosis of congenital heart disease، Philadelphia.
{{استشهاد بكتاب}}: صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Heterotaxy Foundation نسخة محفوظة 17 فبراير 2017 على موقع واي باك مشين. [وصلة مكسورة]
- John, J؛ Abrol, S؛ Sadiq, A؛ Shani, J (26 يوليو 2011)، "Mixed atrial septal defect coexisting ostium secundum and sinus venosus atrial septal defect."، Journal of the American College of Cardiology، 58 (5): e9، doi:10.1016/j.jacc.2010.11.077، PMID 21777739، مؤرشف من الأصل في 27 أغسطس 2015، اطلع عليه بتاريخ 17 يونيو 2012.
- Journal of the American college of cardiology, Images in Cardiology , July 2011, Mixed Atrial Septal DefectCoexisting Ostium Secundum and Sinus Venosus Atrial Septal Defect نسخة محفوظة 12 مارس 2020 على موقع واي باك مشين.
- دراسة فقاعة مخطط صدى القلب نسخة محفوظة 28 فبراير 2014 على موقع واي باك مشين.
- A Patient's Guide to Saline Contrast Study (“Bubble Study”) [وصلة مكسورة] نسخة محفوظة 06 مايو 2016 على موقع واي باك مشين.
- Transcranial Doppler with bubble study as a method to detect extracardiac right-to-left shunts in patients with ischemic stroke, 2012 Aug 28. نسخة محفوظة 27 أبريل 2016 على موقع واي باك مشين.
- Transcranial Doppler (TCD) and Bubble Studies, 2010 Intermountain Healthcare نسخة محفوظة 19 أكتوبر 2013 على موقع واي باك مشين.
- Lier H, Schroeder S, Hering R (2004)، "Patent foramen ovale: an underrated risk for divers?"، Dtsch Med Wochenschr، 129 (1–2): 27–30، doi:10.1055/s-2004-812652، PMID 14703578.
{{استشهاد بدورية محكمة}}: صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Saary M, Gray G (2001)، "A review of the relationship between patent foramen ovale and type II decompression sickness"، Aviat Space Environ Med، 72 (12): 1113–20، PMID 11763113.
- Adams H (2004)، "Patent foramen ovale: paradoxical embolism and paradoxical data"، Mayo Clin Proc، 79 (1): 15–20، doi:10.4065/79.1.15، PMID 14708944.
- Azarbal B, Tobis J, Suh W, Chan V, Dao C, Gaster R (2005)، "Association of interatrial shunts and migraine headaches: impact of transcatheter closure"، J Am Coll Cardiol، 45 (4): 489–92، doi:10.1016/j.jacc.2004.09.075، PMID 15708691.
{{استشهاد بدورية محكمة}}: صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Dowson, Andrew (18 مارس 2008)، "Migraine Intervention With STARFlex Technology (MIST) trial: a prospective, multicenter, double-blind, sham-controlled trial to evaluate the effectiveness of patent foramen ovale closure with STARFlex septal repair implant to resolve refractory migraine headache."، Circulation، 117 (11): 1397–404، doi:10.1161/CIRCULATIONAHA.107.727271، PMID 18316488، مؤرشف من الأصل في 20 نوفمبر 2017.
- Kaplan S (1993)، "Congenital heart disease in adolescents and adults. Natural and postoperative history across age groups"، Cardiol Clin، 11 (4): 543–56، PMID 8252558.
- Feldt R, Avasthey P, Yoshimasu F, Kurland L, Titus J (1971)، "Incidence of congenital heart disease in children born to residents of Olmsted County, Minnesota, 1950–1969"، Mayo Clin Proc، 46 (12): 794–9، PMID 5128021.
{{استشهاد بدورية محكمة}}: صيانة CS1: أسماء متعددة: قائمة المؤلفون (link)
- بوابة طب
- بوابة غوص
