سرطانة الخلية الكلوية
سرطانة الخلية الكلوية أو السرطانة الخلوية الكلوية (بالإنجليزية: Renal cell carcinoma) هو سرطان الكلية الذي ينشأ في بطانة النبيب الملتوية القريبة، وهي جزء من أنابيب صغيرة جدا في الكلى، تنقل جزيئات الفضلات من الدم إلى البول. سرطان الخلايا الكلوية هو النوع الأكثر شيوعا من سرطان الكلى لدى البالغين، والمسؤول عن ما يقرب من 90-95٪ من الحالات.[1]
| سرطانة الخلية الكلوية | |
|---|---|
 صورة مجهرية تظهر أكثر أنواع سرطان الكلية شيوعا وهو (سرطانة الخلايا الكلوية ذو الخلايا الصافية) على يمين الصورة، وكلية طبيعية على يسار الصورة، عينة من كلية مستأصلة مصبوغة بصبغة الهيماتوكسيلين، واليوزين. صورة مجهرية تظهر أكثر أنواع سرطان الكلية شيوعا وهو (سرطانة الخلايا الكلوية ذو الخلايا الصافية) على يمين الصورة، وكلية طبيعية على يسار الصورة، عينة من كلية مستأصلة مصبوغة بصبغة الهيماتوكسيلين، واليوزين. | |
| معلومات عامة | |
| الاختصاص | علم الأورام |
| الإدارة | |
| أدوية | بمبروليزوماب، وأكسيتينيب، ونيفولوماب، وبازوبينيب ، وتمسيروليموس، وبيفاسيزوماب، وسنيتينيب، وإفروليموس، وسورانيب، وإيبيليموماب، وسنيتينيب، وبازوبينيب ، وإفروليموس، وسورانيب
|
العلاج الأولي الأكثر شيوعا هو إما استئصال جزئي أو كامل للكلى المتضررة.[2] وذلك في حالة عدم انتقال السرطان إلى أعضاء أخرى، أو الانتشار في أنسجة الكلى الأعمق، ويكون معدل البقاء على قيد الحياة لمدة 5 سنوات هو 65-90٪،[3] ولكن تنخفض تلك النسبة إلى حد كبير عند انتشار السرطان.
يميل الجسم بشكل ملحوظ إلى إخفاء الأعراض. ونتيجة لذلك، غالبا ما يكون المرض في مرحلة متقدمة عند اكتشافه.[4] وعادة ما تشمل الأعراض الأولية لسرطان الخلايا الكلوية: وجود دم في البول (يحدث في 40٪ من الأشخاص المتضررين في الوقت الذي يلتمسون فيه الرعاية الطبية لأول مرة)، وألم في الخاصرة (40٪)، ووجود ورم في البطن أو الخاصرة (25٪)، وخسارة الوزن (33٪)، والحمى (20٪)، وارتفاع ضغط الدم (20٪)، والتعرق الليلي مع الشعور العام بالتوعك.[1] عندما ينتشر سرطان الخلايا الكلوية، فإنه ينتشر عادة إلى الغدد الليمفاوية، والرئتين، والكبد، والغدد الكظرية، والدماغ، والعظام.[5] وقد أدى العلاج المناعي، والعلاج الموجه إلى تحسين النظرة المستقبلية لسرطان الخلايا الكلوية المنتشر.[6]
ويرتبط سرطان الخلايا الكلوية أيضا بعدد من متلازمات الأباعد الورمية (بالإنجليزية: paraneoplastic syndromes)، وهي عبارة عن حالات تنتج إما من الهرمونات التي ينتجها الورم، أو عن طريق هجوم الجسم على الورم، وهي موجودة في حوالي 20٪ من أولئك الذين يعانون من سرطان الخلايا الكلوية.[1] وغالبا ما تؤثر هذه المتلازمات على الأنسجة التي لم يتم غزوها من قِبل السرطان.[1] ومن أشهرها: ارتفاع مستويات الكالسيوم في الدم، وكثرة كريات الدم الحمر (عكس فقر الدم، بسبب الإفراط في إنتاج الاريثروبويتين)، وكثرة الصفيحات (وجود الكثير من الصفائح الدموية في الدم، مما يؤدي إلى زيادة الميل لتجلط الدم، والنزيف )، والداء النشواني الثانوي.[5]
علامات وأعراض
تاريخيا، يتوقع الممارسون الطبيون أن يشتكي المريض عادة منثلاث أعراض. هذا الثالوث الكلاسيكي[7] هو:
- بول دموي، أي وجود دم في البول.
- ألم الخاصرة، وهو عبارة عن ألم على جانب الجسم بين الورك، والأضلاع.
- وجود ورم في البطن، تشبه الانتفاخ، ولكن أكبر.
ومن المعروف الآن أن هذا الثالوث الكلاسيكي من الأعراض يحدث فقط في 10-15٪ من الحالات، وعادة ما يدل على أن سرطان الخلايا الكلوية في مرحلة متقدمة. اليوم، غالبا ما يكون بدون أعراض، ويتم الكشف عنها بشكل عرضي عندما يتم فحص الشخص لأمراض أخرى.[8]
وهناك علامات وأعراض أخرى بالإضافة إلى بول دموي،[7] وألم الخاصرة،[7] وورم البطن[8] تشمل: التوعك، وهو شعور عام بعدم الارتياح،[8] وفقدان الوزن و/ أو فقدان الشهية،[9] وفقر الدم الناجم عن تثبيط الاريثروبويتين،[7] وكثرة الكريات الحمر (زيادة إنتاج خلايا الدم الحمراء) بسبب زيادة إفراز الاريثروبويتين،[7] ودوالي الخصية، التي تظهر في الذكور على شكل تضخم الضفيرة المحلاقية من الأوردة التي تنقل الدم من الخصية (غالبا الخصية اليسرى)،[8] وارتفاع ضغط الدم الناجم عن إفراز الرينين عن طريق الورم،[10] وفرط كالسيوم الدم، وهو ارتفاع مستويات الكالسيوم في الدم،[11] واضطراب النوم[9] أو التعرق الليلي،[9] والحمى المتكررة، والإعياء المزمن.[12]
الأسباب
نمط الحياة
وأهم عوامل الخطر التي تساعد على الإصابة بسرطان الخلايا الكلوية تكون ذات صلة بنمط الحياة. ويعتبر التدخين، والسمنة، وارتفاع ضغط الدم مسؤولين عن ما يصل إلى 50٪ من الحالات.[13] وقد تم فحص التعرض المهني لبعض المواد الكيميائية، مثل الأسبستوس، والكادميوم، والرصاص، والمذيبات المكلورة، والبتروكيماويات، والهيدروكربونات العطرية متعددة الحلقات من خلال دراسات متعددة أدت إلى نتائج غير حاسمة.[14][15][16] وهناك عامل خطر آخر يشتبه به هو الاستخدام طويل المدى للعقاقير غير الستيرويدية المضادة للالتهابات.[17]
أخيرا، لقد وجدت الدراسات أن النساء اللواتي أُجري لهن استئصال الرحم هم عرضة لحدوث سرطان الخلايا الكلوية أكثر من الضعف من أولئك الذين لم يفعلوا ذلك.[18] ومن ناحية أخرى، تبين أن استهلاك الكحول المعتدل له تأثير وقائي.[19] والسبب في ذلك لا يزال غير واضح.
علم الوراثة
العوامل الوراثية لها تأثير طفيف على قابلية الفرد للإصابة إذا كان لديه أقارب مصابين بالفعل بالمرض، حيث يكون خطر الإصابة اثنين إلى أربعة أضعاف أكثر من غيرهم.[20] وهناك ظروف أخرى مرتبطة بالوراثة تزيد من خطر الإصابة بالمرض، بما في ذلك سرطان الكلى الحليمي الوراثي، والورم العضلي الأملس الوراثي، ومتلازمة بيرت-هوج-دوبي، ومتلازمة ورم الفك مع فرط الدريقات، وسرطان الغدة الدرقية الحليمي العائلي، ومرض فون هيبل - لينداو،[21][22] ومرض الخلايا المنجلية.[22]
من أهم الأمراض التي تؤثر على خطر الإصابة، ولكنه لا يرتبط بالوراثة هو المرضى الذين يعانون من مرض الكلى الكيسي المكتسب، الذي يتطلب غسيل الكلى، مما يجعلهم أكثر احتمالا 30 مرة من عامة الناس للإصابة بسرطان الخلايا الكلوية.[23]
الفيسيولوجيا المرضية
ينشأ الورم من خلايا الظهارة الأنبوبية الكلوية القريبة.[1] ويعتبر سرطان غدي (أدينوكارسينوما).[5] هناك نوعان فرعيان: متفرق (أي غير وراثي)، ووراثي.[1] ويرتبط كلاهما مع طفرات تحدث في الذراع القصير من الكروموسوم 3، والجينات المثبطة للورم (VHL، وTSC)، أو الجينات الورمية (مثل c-Met).[1]
التشخيص
الخطوات الأولى التي تؤخذ لتشخيص هذا المرض هي الوضع في الاعتبار العلامات والأعراض، والتاريخ الطبي (الاستعراض الطبي المفصل للوضع الصحي الماضي) لتقييم أي عوامل خطر. وبناء على الأعراض المقدمة، يمكن أيضا الوضع في الاعتبار مجموعة من الاختبارات البيوكيميائية (باستخدام عينات الدم، و/ أو البول) كجزء من عملية الفحص؛ لتوفير تحليل كمي كافٍ لأي اختلافات في الكهارل (إلكتروليتات)، ووظائف الكلى والكبد، وأوقات تخثر الدم.[22] عند الفحص البدني، قد يكشف جس البطن عن وجود ورم أو عضو متضخم.[24]
على الرغم من أن هذا المرض يفتقر إلى التوصيف في المراحل المبكرة من تطور الورم، تعتبر الاعتبارات القائمة على المظاهر السريرية المتنوعة، فضلا عن المقاومة للإشعاع، والعلاج الكيميائي مهمة. أدوات التشخيص الرئيسية للكشف عن سرطان الخلايا الكلوية هي الموجات فوق الصوتية، والتصوير المقطعي بالكمبيوتر، والتصوير بالرنين المغناطيسي للكلى.[25]
التصنيف
سرطان الخلايا الكلوية ليس كيانا واحدا، بل هو مجموعة من أنواع مختلفة من الأورام، كل منها مشتق من أجزاء مختلفة من الكليون (الخلايا الظهارية أو الأنابيب الكلوية)، ولها خصائص وراثية متميزة، وخصائص نسيجية، ومظاهر سريرية إلى حد ما.[22]
| تصنيف الأنواع الفرعية النسيجية الشائعة لسرطان الخلايا الكلوية[22] | |||
|---|---|---|---|
| النوع الفرعي لسرطان الخلايا الكلوية | معدل التكرار | التشوهات الجينية | الخصائص |
|
سرطان الخلايا الكلوية ذو الخلايا الصافية |
60–70% |
|
|
سرطان الخلايا الكلوية الحليمية
 يتكون النوع الأول من سرطان الخلايا الكلوية الحليمية من حليمات مغطاة بطبقة واحدة أو طبقتين من خلايا مكعبة صغيرة مع قليل من السيتوبلازم، ويتكون النوع الثاني من حليمات مغطاة بخلايا يوزينية كبيرة مرتبة بطريقة غير منتظمة. |
10–15% |
|
|
سرطان الخلايا الكلوية الكارهة للألوان
 يتكون سرطان الخلايا الكلوية الكارهة للألوان من خلايا سرطانية لها سيتوبلازم يوزيني وفير (خلايا شاحبة، وخلايا يوزينية مع هالة حول النواة)، ويُظهر أساسا تركيبا صلبا. |
3–5% |
|
|
| السمات السريرية، والمرضية، والوراثية للأنواع الفرعية غير المألوفة لسرطان الخلايا الكلوية المدرجة في تصنيف منظمة الصحة العالمية لعام 2004 لمرض سرطان الخلايا الكلوية[27][28] | ||||
|---|---|---|---|---|
| النوع الفرعي لسرطان الخلايا الكلوية | السمات السريرية | الخصائص النسيجية والخلوية | وراثيا | توقع سيرالمرض |
| سرطان الخلايا الكلوية الكيسي متعدد المساكن |
|
سيتوبلازم صافي، وأنوية صغيرة داكنة | حذف 3P كما في سرطان الخلايا الكلوية ذوالخلايا الصافية |
|
| سرطانة بلليني للقنوات الجامعة |
|
تكون خلايا الورم في مرحلة متقدمة مع سيتوبلازم يوزيني | نتائج متغيرة: LOHعلى الكروموسومات 1q، 6p، 8p، 9p، 13q، 19q32 ، 21qمع تضخم c-erB2 المرتبط بنتائج غير مستحبة |
|
| سرطانة نخاعية |
|
يوجد نزف ونخر، وخلايا الورم تكون في مرحلة متقدمة مع سيتوبلازم يوزيني | غير محددة جيدا |
|
| سرطان إزفاء (انتقال) الصبغي Xp11.2 |
|
|
انتقال كروموسومي يتضمن انتقال الجين TFE3 على Xp11.2، مما يؤدى إلى الإفراط في التعبير عن البروتين TFE3 |
|
| سرطان الخلايا الأنبوبية والمغزلية المخاطية |
متوسط العمر 53 سنة (المدى من 13-82) يصيب في الغالب الإناث (ذكور: إناث = 1: 4)، ويُكتَشف بالصدفة في معظم الحالات |
أنابيب، وموسين خارج الخلية، وخلايا مغزلية | غير محددة جيدا؛ وتتضمن فقد الكروموسومات 1، 4، 6، 8، 9، 11، 13، 14، 15، 18، 22، مع تغيرات في 3P، وزيادة الكروموسوم 7، والكروموسوم 17 غير موجود |
|
| سرطان الخلايا الكلوية ما بعد ورم الخلايا البدائية العصبية |
|
خلايا يوزينية مع سمات ورم المنتبجات (مثل سرطان الخلايا الكلوية ذو الخلايا الصافية) | غير محددة جيدا، كما لوحظ فقدان العديد من المواقع على الكروموسومات | يشبه باقى الأنواع الفرعية الشائعة من سرطان الخلايا الكلوية |
يمكن استخدام النمط النووي القائم على الصفيف (Array-based karyotyping)؛ لتحديد الانحرافات الكروموسومية المميزة في الأورام الكلوية ذات التشكل الصعب.[29][30] يؤدي النمط النووي المستند إلى الصفيف بشكل جيد مع الأورام المثبتة في البارافين،[31] وهو قابل للاستخدام السريري الروتيني. كما أن النمط النووي الافتراضي (Virtual Karyotype) في المختبرات المعتمَدة يقدم النمط النووي القائم على الصفيف للأورام الصلبة.
واكتشف تصنيف منظمة الصحة العالمية لعام 2004 لأورام الجهاز البولي التناسلي أكثر من 40 نوعا فرعيا من الأورام الكلوية. ومنذ نشر أحدث التكرارات لتصنيف منظمة الصحة العالمية في عام 2004، تم وصف العديد من الأنواع الفرعية الورمية الكلوية الجديدة:[32]
- سرطان الخلايا الكلوية الحليمي ذو الخلايا الصافية (Clear cell papillary renal cell carcinoma)، وسرطان الخلايا الكلوية الحليمي مع سدى العضلات الملساء (Clear cell renal cell carcinoma with smooth muscle stroma)[33]
- سرطان الخلايا الأنبوبية والمغزلية المخاطية (Mucinous tubular and spindle cell carcinoma)[32]
- سرطان الخلايا الكلوية الكيسي متعدد المساكن ذو الخلايا الصافية (Multilocular cystic clear cell renal cell carcinoma)[32]
- سرطان الخلايا الكلوية ذو الأكياس الأنبوبية (Tubulocystic renal cell carcinoma)
- سرطان الخلايا الكلوية الجريبي الشبيه بسرطان الغدة الدرقية (Thyroid-like follicular renal cell carcinoma)
- سرطان الخلايا الكلوية المرتبط بمرض الكلى التكيسي المكتسب (Acquired cystic kidney disease-associated renal cell carcinoma)
- سرطان الخلايا الكلوية الهجين بخلايا ورم المنتبجات، والخلايا الكارهة للون (Hybrid oncocytoma/chromophobe renal cell carcinoma)
- سرطان الخلايا الكلوية مع الورم العضلي الأملس الوراثي (Hereditary leiomyomatosis and renal cell carcinoma)
اختبارات معملية
يتم إجراء الفحوص المعملية عادة عندما يظهر على المريض العلامات والأعراض المميزة لاعتلال الكلى. إنها لا تُستخدم في المقام الأول لتشخيص سرطان الكلى، وذلك بسبب طبيعته بأنه عديم الأعراض، وعادة ما يُكتشف بالصدفة خلال اختبارات الأمراض الأخرى مثل مرض المرارة.[34] وبعبارة أخرى، لا يتم الكشف عن هذه السرطانات عادة لأنها لا تسبب ألم أو عدم راحة عندما يتم اكتشافها. قد يوفر التحليل المختبري تقييما عن الصحة العامة للمريض، كما يمكن أن يوفر معلومات لتحديد المرحلة، ودرجة الانتشار إلى أجزاء أخرى من الجسم (إذا تم التعرف على آفة الكلى) قبل إعطاء العلاج.
تحليل البول
وجود دم في البول هو علامة افتراضية شائعة لسرطان الخلايا الكلوية. حيث يجعل هيموجلوبين الدم البول بلون الصدأ، أو بني أو أحمر اللون. بدلا من ذلك، يمكن تحليل البول لاختبار السكر، والبروتين، والبكتيريا التي يمكن أن تكون أيضا بمثابة مؤشرات للسرطان. كما يمكن أن يوفر فحص عدد خلايا الدم الكامل معلومات إضافية عن شدة السرطان، وانتشاره.[35]
فحص عدد خلايا الدم الشامل
يوفر ذلك الفحص مقياساً كمياً للخلايا المختلفة في عينة دم المريض. وتشمل هذه الخلايا التي يتم فحصها في هذا الاختبار خلايا الدم الحمراء (كرات الدم الحمراء)، وخلايا الدم البيضاء (الكريات البيضاء)، والصفائح الدموية (الصفيحات). العلامة المميزة لسرطان الخلايا الكلوية هي فقر الدم، حيث يُظهِر المريض نقص في خلايا الدم الحمراء.[36] اختبارات الدم هي وسيلة حيوية لفحص صحة المريض قبل الجراحة. كما أن حالات اضطراب تعداد الصفائح الدموية شائعة أيضا بين هؤلاء المرضى، وينبغي النظر في اختبارات التخثر الأخرى، بما في ذلك سرعة ترسب الدم (ESR)، ووقت البروثرومبين (PT)، وزمن الثرمبوبلاستين الجزئي المُنَشّط (APTT).
كيمياء الدم
يتم إجراء اختبارات كيمياء الدم، إذا كان يُشتبه في سرطان الخلايا الكلوية؛ لأن السرطان لديه القدرة على رفع مستويات مواد كيميائية معينة في الدم. على سبيل المثال، قد وُجِدَ أن إنزيمات الكبد مثل ناقلة أمين الأسبارتات (AST)، وناقلة أمين الألانين (ALT) تكون في مستويات عالية بشكل غير طبيعي.[37] ويمكن أيضا تحديد مرحلة السرطان عن طريق وجود مستويات غير طبيعية مرتفعة من الكالسيوم، مما يشير إلى أن السرطان قد يكون انتشر إلى العظام.[38] في هذه الحالة، يجب أن يطلب الطبيب إجراء تصوير مقطعي محسوب. تستطيع اختبارات كيمياء الدم أيضا تقييم الوظيفة الكُلية للكلى، ويمكن أن تسمح للطبيب باتخاذ قرار بشأن مزيد من الاختبارات الإشعاعية.
الأشعة
المظهر المميز لسرطان الخلايا الكلوية هو الآفة الكلوية الصلبة التي تغير من شكل الكلية. وغالبا ما يكون له حواف غير منتظمة أو مفصص، ويمكن رؤيته على شكل كتلة أو نتوء في منطقة الحوض أو أسفل البطن. عادة يتحول 85 إلى 90٪ من الأورام الكلوية الصلبة إلى أن سرطان في الخلايا الكلوية، ولكن قد تكون الكتل الكلوية الكيسية أيضا ناتجة منه.[39] ومع ذلك، فإن التقدم في وسائل التشخيص قادر على تشخيص نسبة كبيرة من المرضى الذين يعانون من آفات الكلى، التي قد تبدو صغيرة الحجم، والحميدة. وستحتوي 10٪ من الحالات على تكلسات، وبعضها سيحتوي على الدهون الماكروسكوبية (على الأرجح بسبب غزو الدهون المحيطة بالكلى).[40] إن تحديد الطبيعة الحميدة أو الخبيثة للورم الكلوي على أساس حجمها هو أمر مهم؛ لأنه قد يكون سرطان الخلايا الكلوية كيسي أيضا، كما أن هناك العديد من الآفات الكلوية الكيسية حميدة، مثل الكيس الكلوي البسيط، والكيس الكلوي النزفي، والورم الكلوي الكيسي متعدد المساكن، ومرض الكلى المتعدد الكيسات، لذا فإنه قد يكون من الصعب أحيانا لأخصائي الأشعة تمييز الآفة الكيسية الحميدة من الخبيثة.[41] وقد صنفهم نظام تصنيف البوسنيك للآفات الكلوية الكيسية إلى مجموعات حميدة، وتلك التي تحتاج إلى استئصال جراحي، استنادا إلى ميزات التصوير المحددة.[42]
اختبارات التصوير الرئيسية التي يتم إجراؤها من أجل تحديد سرطان الخلايا الكلوية هي التصوير المقطعي للبطن والحوض، واختبارات الموجات فوق الصوتية على الكلى (التصوير بالموجات فوق الصوتية)، والتصوير بالرنين المغناطيسي، وتصوير الحويضية الوريدية، وتصوير الأوعية الكلوية.[43] بالإضافة إلى هذه الاختبارات التشخيصية الرئيسية، يمكن أيضا أن تُستخدم اختبارات إشعاعية أخرى مثل تصوير المسالك البولية الإخراجي، والتصوير المقطعي بالإصدار البوزيتروني، والتصوير بالموجات فوق الصوتية، وتصوير الشرايين، وتصوير الأوردة، ومسح العظام للمساعدة في تقييم مرحلة الأورام الكلوية، وتمييز الأورام الحميدة من الأورام الخبيثة.
التصوير المقطعي المحوسب
يُستخدم التصوير المقطعي المعزز بالتباين بشكل روتيني لتحديد مرحلة سرطان الخلايا الكلوية في مناطق البطن والحوض. الأشعة المقطعية لديها القدرة على تمييز الأورام الصلبة من الأورام الكيسية، ويمكن أن توفر معلومات عن مكان، ومرحلة، وانتشار السرطان لأعضاء أخرى. تتضمن الأجزاء الرئيسية للجسم البشري التي يتم فحصها لاحتمال انتشار سرطان الخلايا الكلوية إليها: الوريد الكلوي، والعقدة اللمفاوية، والوريد الأجوف السفلي.[44] ووفقا لدراسة أجرتها شركة سوك وآخرون، فإن خصائص التصوير المقطعية المحوسبة متعددة الطبقات لها تطبيقات في تشخيص المرضى الذين يعانون من سرطان الخلايا الكلوية ذوالخلايا الصافية من خلال تصوير الاختلافات بين هذه الخلايا على المستوى الخلوي.[45]
الموجات فوق الصوتية
الفحص بالموجات فوق الصوتية يمكن أن يكون مفيد في تقييم الحالات المشكوك فيها من أورام الكلى عديمة الأعراض، والآفات الكلوية الكيسية، إذا كانت نتيجة التصوير المقطعي المحوسب غير حاسمة. يستخدم هذا الإجراء الإشعاعي الآمن وغير الجائر موجات صوتية عالية التردد؛ لإنتاج صورة داخلية للجسم على شاشة الكمبيوتر. ويمكن أن تساعد الصورة التي تم إنشاؤها بواسطة الموجات فوق الصوتية في تشخيص سرطان الخلايا الكلوية على أساس الاختلافات في انعكاسات الصوت على سطح الأعضاء، وكتل الأنسجة الشاذة. كما تستطيع اختبارات الموجات فوق الصوتية تحديد ما إذا كان تكوين ورم الكلى صلب أو مليء بالسوائل.[43]
ويمكن إجراء خزعة عن طريق الجلد من قبل أخصائي الأشعة باستخدام الموجات فوق الصوتية أو التصوير المقطعي لتوجيه أخذ العينات من الورم لغرض التشخيص المَرَضي. ولكن هذا لا يتم بشكل روتيني؛ بسبب وجود ميزات التصوير النموذجي لسرطان الخلايا الكلوية، كما أن احتمالية أن تكون النتيجة سلبية، وبشكل غير صحيح جنبا إلى جنب مع خطر حدوث مضاعفات طبية للمريض قد يجعلها غير مفضلة من منظور المخاطر والمنافع.[46] ومع ذلك، فإن اختبارات الخزعة للتحليل الجزيئي لتمييز الأورام الكلوية الحميدة من الخبيثة ذات أهمية في الفحص.[46]
التصوير بالرنين المغناطيسي
يوفر التصوير بالرنين المغناطيسي صورة للأنسجة الرخوة في الجسم باستخدام موجات إشعاعية، ومغناطيس قوي. يمكن استخدام التصوير بالرنين المغنطيسي بدلا من التصوير المقطعي المحوسب، إذا أظهر المريض حساسية تجاه وسائط التباين التي يتم إعطاؤها للاختبار.[47][48] في بعض الأحيان، يتم إعطاء حقنة في الوريد من مادة مباينة تسمى جادولينيوم قبل الفحص بالرنين المغناطيسي؛ لتكون الصورة أكثر تفصيلا. يجب على المرضى الذين يقومون بغسيل الكلى أو أولئك الذين يعانون من القصور الكلوي تجنب هذه المادة؛ لأنها قد تُحدث آثار جانبية نادرة، لكنها شديدة، تُعرف باسم التليف الجهازي الكلوي.[49] لا يتم إجراء المسح العظمي أو تصوير الدماغ بشكل روتيني ما لم تشير العلامات أو الأعراض إلى احتمال حدوث انتشار لهذه المناطق. وينبغي أيضا أن يؤخذ في الاعتبار التصوير بالرنين المغناطيسي لتقييم امتداد الورم للأوعية الدموية الرئيسية في البطن، بما في ذلك الوريد الأجوف. كما يمكن استخدام التصوير بالرنين المغناطيسي لمراقبة احتمال انتشار السرطان إلى الدماغ أو الحبل الشوكي في حالة ظهور الأعراض التي تشير إلى حدوث ذلك.
تصوير الحويضة الوريدية
هو إجراء مفيد في الكشف عن وجود ورم كلوي غير طبيعي في المسالك البولية. هذا الإجراء ينطوي على حقن صبغة مباينة في ذراع المريض. وتنتقل الصبغة خلال مجرى الدم إلى الكلى، وتمر في نفس الوقت في الكلى والمثانة. هذا الاختبار ليس ضروريا إذا تم إجراء التصوير المقطعي أو التصوير بالرنين المغناطيسي.[50]
تصوير الأوعية الكلوية
يستخدم تصوير الأوعية الكلوية نفس مبدأ تصوير الحويضة الوريدية، حيث يستخدم هذا النوع من الأشعة السينية أيضا صبغة مباينة. هذا الاختبار الإشعاعي مهم في تشخيص سرطان الخلايا الكلوية كمساعدة لفحص الأوعية الدموية في الكلى. ويعتمد هذا الاختبار التشخيصي على المادة المباينة، التي يتم حقنها في الشريان الكلوي؛ ليتم امتصاصها من قبل الخلايا السرطانية.[51] توفر الصبغة المباينة مخططا أوضح للأوعية الدموية غير الطبيعية، التي يعتقد أنها مشتركة مع الورم. وهي أمر حتمي للجراحين؛ لأنها تسمح بمعاينة الأوعية الدموية للمريض قبل العملية.[44]
تحديد المرحلة
تحديد مرحلة سرطان الخلايا الكلوية هو العامل الأكثر أهمية في التنبؤ به، وتشخيصه.[52] يمكن أن يتبع التصنيف نظام تصنيف TNM، حيث يتم تصنيف حجم ومدى الورم (T)، وتورط الغدد الليمفاوية (N) والانتشار (M) كل على حدة. أيضا، يمكن استخدام طريقة تجميع المرحلة الإجمالية من المرحلة الأولى إلى الرابعة، مع تنقيح AJCC لعام 1997 الموصوف أدناه:[52]
| المرحلة الأولى | ورم يبلغ قطره 7 سم (حوالي 23/4 بوصة) أو أصغر، ويقتصر على الكلى. لا تورم في العقدة اللمفاوية أو انبثاث لأعضاء بعيدة. |
| المرحلة الثانية | ورم أكبر من 7.0 سم، ولكن لا يزال يقتصر على الكلى. لا تورم في العقدة اللمفاوية أو انبثاث لأعضاء بعيدة. |
| المرحلة الثالثة أي من الآتي | ورم من أي حجم، مع تضمن العقدة اللمفاوية القريبة، ولكن لا الانبثاث لأعضاء بعيدة. قد يكون الورم في هذه المرحلة مع أو بدون انتشار إلى الأنسجة الدهنية المحيطة بالكلى، ومع أو بدون انتشار في الأوردة الكبيرة التي تنقل الدم من الكلى إلى القلب. |
| الورم المصحوب بالانتشار إلى الأنسجة الدهنية المحيطة بالكلى و/ أو الانتشار في الأوردة الكبيرة التي تنقل الدم من الكلى إلى القلب، ولكن دون انتشار إلى أي غدد لمفاوية أو أعضاء أخرى. | |
| المرحلة الرابعة أي من الآتي | ورم ينتشر مباشرة من خلال الأنسجة الدهنية، ونسيج اللفافة الشبيه بالرباط الذي يحيط الكلى. |
| تَضَمُن أكثر من عقدة لمفاوية بالقرب من الكلى. | |
| تَضَمُن أي عقدة لمفاوية ليست بالقرب من الكلى. | |
| الانبثاث لمكان بعيد، مثل: الرئتين، أو العظام، أو الدماغ. |
عند التشخيص، يكون قد انتشر 30٪ من سرطان الخلايا الكلوية إلى الوريد الكلوي المماثل، وواصل 5-10٪ منه إلى الوريد الأجوف السفلي.[53]
مرضيات الأنسجة

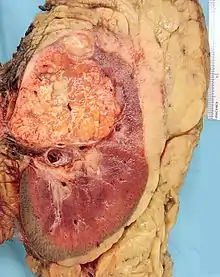
المظهر العيني والمجهري لسرطان الخلايا الكلوية متغير للغاية. قد يظهر سرطان الخلايا الكلوية على شكل مناطق حمراء، مع نزف الأوعية الدموية، والخراجات التي تحتوي على سوائل مائية.[54] ويحتوي جسم الورم على أوعية دموية كبيرة لها جدران تتألف من خلايا سرطانية. حيث يُظهر الفحص العيني غالبا ورم أصفر متعدد الفصوص في القشرة الكلوية، ويحتوي غالبا على مناطق نخر، ونزيف، وتندب. بينما في السياق المجهري، هناك أربعة أنواع فرعية نسيجية رئيسية من سرطان الخلايا الكلوية: خلية صافية (سرطان الخلايا الكلوية التقليدي، 75٪)، وحليمي (15٪)، وكاره للون (كروموفوبيك) (5٪)، والقناة الجامعة (2٪). ويمكن ملاحظة التغيرات الساركوماتية ضمن أي نوع فرعي من سرطان الخلايا الكلوية، مصاحبة بمسار سريري أكثر عدوانية، وتوقعات مستقبلية أسوأ. تحت المجهري الضوئي، يمكن لهذه الخلايا السرطانية إظهار الحليمات، أو الأنابيب أو الأعشاش، وتكون كبيرة جدا، وغير نمطية، ومضلعة.
قد جلبت الدراسات الحديثة الانتباه إلى الارتباط الوثيق لذلك النوع من الخلايا السرطانية بشدة شراسة الحالة. وتشير بعض الدراسات إلى أن هذه الخلايا السرطانية تُراكم الجليكوجين، والدهون، ويظهر السيتوبلازم صافي، ولا تزال النوى في منتصف الخلايا، والغشاء الخلوي واضح.[55] وقد تكون بعض الخلايا أصغر، مع سيتوبلازم يوزيني، تشبه الخلايا الأنبوبية الطبيعية. وتكون السدى قليلة، ولكن بها الكثير من الأوعية الدموية. ويقوم الورم بضغط النسيج المحيط به، مما ينتج عنه محفظة كاذبة.[56]
النوع الأكثر شيوعا من الخلايا التي يظهرها سرطان الخلايا الكلوية هو الخلية الصافية، التي قد سميت بهذ الاسم بسبب ذوبان نسبة الدهون العالية الموجودة في سيتوبلازم الخلية. ويعتقد أن الخلايا الصافية هي الأقل احتمالا للانتشار، وعادة ما تستجيب بشكل أفضل للعلاج. ومع ذلك، فإن معظم الأورام تحتوي على خليط من الخلايا. ويعتقد أن المرحلة الأكثر عدوانية من سرطان الكلى هي التي تكون فيها الخلايا مختلطة؛ تحتوي على كل من خلايا صافية، وحبيبية.[57]
مخطط التدريج النسيجي الموصى به لسرطان الخلايا الكلوية هو نظام فهرمان (1982)، وهو عبارة عن تقييم على أساس التشكل المجهري للورم مع هيماتوكسيلين، ويوزين (صبغة H&E). يصنف هذا النظام سرطان الخلايا الكلوية مع الدرجات 1، 2، 3، 4 على أساس الخصائص النووية. وفيما يلي تفاصيل نظام تصنيف فهرمان لسرطان الخلايا الكلوية:[58]
| مستوى الدرجة | الخصائص النووية |
|---|---|
| الدرجة الأولى | تظهر النواة مستديرة، وموحدة، حجمها 10 ميكرون. والنوية غير واضحة أو غائبة. |
| الدرجة الثانية | تظهر النواة بمظهر غير منتظم مع علامات تكون فص، حجمها 15 ميكرون. والنوية واضحة. |
| الدرجة الثالثة | تظهر النواة غير منتظمة جدا، حجمها 20 ميكرون. والنوية كبيرة وبارزة. |
| الدرجة الرابعة | تظهر النواة غريبة ومفصصة، حجمها 20 ميكرون أو أكثر. والنوية بارزة. |
ويُعتقد أن التصنيف النووي واحد من العوامل المشخِصَة الأساسية في المرضى الذين يعانون من سرطان الخلايا الكلوية.[22] ومع ذلك، فإن الدراسة التي قام بها ديلاهونت وآخرون (2007) بينت أن تصنيف فهرمان يعتبر مثاليا لسرطان الخلايا الصافية، ولكنه قد لا يكون ملائما لسرطان الخلايا الكلوية الكارهة للون، وأن تصنيف السرطان (الذي تم إنجازه بواسطة الأشعة المقطعية) هو مؤشر أفضل لتنبؤ هذا المرض.[59] فيما يتعلق بتصنيف سرطان الكلى، تم تقديم نظام تصنيف هايدلبرغ للأورام الكلوية في عام 1976 كوسيلة لربط الخصائص النسيجية مع العيوب الوراثية المعروفة.[60]
الوقاية
يمكن الحد من خطر سرطان الخلايا الكلوية عن طريق الحفاظ على وزن الجسم الطبيعي.[61]
العلاج
يعتمد نوع العلاج على عوامل متعددة، وعلى الفرد نفسه، وبعضها يشمل: مرحلة سرطان الخلايا الكلوية (أعضاء وأجزاء الجسم المتضررة/ غير المتضررة)، ونوع سرطان الخلايا الكلوية، والظروف الموجودة مسبقا أو الظروف المرضية، والصحة العامة، وعمر الشخص.[7][62] ولكل شكل من أشكال العلاج مخاطر ومزايا؛ وسيقوم أخصائي الرعاية الصحية بتوفير أفضل الخيارات التي تناسب الظروف الفردية.
إذا انتشر السرطان خارج الكلى، غالبا يكون الانتشار في الغدد اللمفاوية، أوالرئتين، أو الوريد الرئيسي للكلى. يتم استخدام العديد من العلاجات بما في ذلك الجراحة والأدوية. سرطان الخلايا الكلوية مقاوم للعلاج الكيميائي، والعلاج الإشعاعي في معظم الحالات، ولكنه يستجيب بشكل جيد للعلاج المناعي باستخدام انترلوكين 2 أو انترفيرون ألفا، أو العلاج البيولوجي، أو العلاج الموجه. في الحالات المبكرة، يكون العلاج بالتبريد، والجراحة هي الخيارات المفضلة.
الترصد النشط
أصبحت المراقبة النشطة أكثر شيوعا مع اكتشاف كتل أو أورام صغيرة، وأيضا مع الجيل الأكبر سنا عندما لا تكون الجراحة مناسبة.[63] وتشمل المراقبة النشطة استكمال إجراءات التشخيص المختلفة، والاختبارات، والتصوير لرصد تطور الحالة قبل اللجوء لخيار علاج أكثر خطورة مثل الجراحة.[63] وذلك مفيد بشكل خاص مع كبار السن، والمرضى الذين يعانون من المراضة المشتركة (مصابين بأكثر من مرض)، ومع الحالات التي لا تناسبها الجراحة.
الجراحة

قد يكون هناك إجراءات مختلفة أنسب، تبعا للظروف.
قد يكون العلاج الموصى به لسرطان الخلايا الكلوية هو استئصال الكلية الكلي أو استئصال الكلية الجزئي، عن طريق الإزالة الجراحية لكل أو جزء من الكلى.[2] قد يشمل ذلك بعض الأعضاء المحيطة أو الأنسجة أو العقد اللمفاوية. إذا كان السرطان موجود فقط في الكلى، وذلك في حوالي 60٪ من الحالات، فإنه يمكن علاج تقريبا 90٪ من الحالات مع الجراحة.
يتم علاج الأورام الكلوية الصغيرة (<4 سم) عن طريق استئصال الكلية الجزئي، عندما يكون ذلك ممكنا.[64][65][66] قد تُظهر معظم هذه الأورام الكلوية الصغيرة سلوكا بيولوجيا بطيئا مع توقع نتائج ممتازة على المدى البعيد.[67] يتم اللجوء إلى استئصال الكلية الجزئي مع الحفاظ على الكليون عندما يكون الورم صغيرا (أقل من 4 سم في القطر)، أو عندما يكون المريض لديه أمراض طبية أخرى مثل السكري أو ارتفاع ضغط الدم.[7] يتضمن استئصال الكلية الجزئي إزالة الأنسجة المصابة فقط، مع الحفاظ على بقية الكلى، ولفافة جيروتا، والعقد الليمفاوية. مما قد يكون له فوائد صحية إيجابية على المدى الطويل.[68] كما يمكن التعامل مع الأورام الأكبر والأكثر تعقيدا عن طريق استئصال الكلية الجزئي من قبل الجراحين ذوي الخبرة في جراحة الكلى.[69]
وقد يكون استئصال الكلية الجراحي استئصالا «جذريا» إذا تم إزالة الكلى المتضررة بأكملها بما في ذلك لفافة جيروتا، والغدة الكظرية الموجودة على نفس الجانب، والعقد الليمفاوية المناطقية خلف الصفاق، وكلها في نفس الوقت.[7] هذه الطريقة، وإن كانت شديدة، إلا أنها فعالة. ولكنها ليست مناسبة دائما، لأنها عملية جراحية كبرى قد تؤدي إلى مضاعفات أثناء وبعد الجراحة، وقد تتطلب وقتا أطول للإفاقة والشفاء.[70] ومن المهم التأكد من أن الكلى الأخرى تعمل بكامل طاقتها، وغالبا ما تستخدم هذه التقنية عندما يكون هناك ورم كبير موجود في كلية واحدة فقط. في الحالات التي ينتشر فيها الورم في الوريد الكلوي، والوريد الأجوف السفلي، وربما الأذين الأيمن، يمكن أيضا إزالة هذا الجزء من الورم جراحيا. وفي حالات الانبثاث المعروفة، قد يحسن الاستئصال الجراحي للكلية (استئصال الكلية الخلوي) البقاء على قيد الحياة،[71] وكذلك استئصال الآفة المنتشرة الانفرادية. ويتم في بعض الأحيان انصمام الكلى قبل الجراحة؛ لتقليل فقدان الدم[72] (انظر الصورة).
يتم إجراء الجراحة عن طريق تقنيات المنظار على نحو متزايد. وعادة ما يشار إليها على أنها جراحة رئيسية، حيث لا يتم عمل شقوق كبيرة في الجسم في هذه الجراحة أثناء استئصال الكلية الجذري أو الجزئي، ومع ذلك يتم إزالة كل أو جزء من الكلى من خلالها بنجاح. وترتبط الجراحة بالمنظار بفترة إقامة أقصر في المستشفى، وسرعة الانتعاش. ولكن لا تزال المخاطر المرتبطة بالعملية الجراحية موجودة. تمتلك الجراحة بالمنظار ميزة كونها أقل عبء على المريض مقارنة بالجراحة المفتوحة.[2] بالنسبة للآفات الصغيرة التي لا تنتشر إلى الأوعية الرئيسية أو نظام جمع البول على نطاق واسع، يمكن التعامل معها عن طريق استئصال الكلية الجزئي. ويتم ذلك عن طريق وقف تدفق الدم إلى الكلى مؤقتا، والتبريد الكلوي حتى يتم إزالة الورم. كما يمكن استخدام المانيتول أيضا للمساعدة في الحد من الأضرار التي قد تلحق بالكلى. وعادة ما يتم ذلك من خلال شق مفتوح على الرغم من أن الآفات الصغيرة يمكن أيضا استئصالها بالمنظار مع أو بدون المساعدة الروبوتية.
ويمكن أيضا العلاج بالتبريد بالمنظار في حالات الآفات الأصغر. وعادة ما تؤخذ خزعة في وقت العلاج. ويمكن استخدام الموجات فوق الصوتية أثناء العملية للمساعدة في توجيه وضع مسبار التجميد. ثم يتم تنفيذ دورتين من تجميد ثم ذوبان الجليد لقتل الخلايا السرطانية. ولأن الورم لم يتم إزالته، فإن المتابعة تكون أكثر تعقيدا، ومعدلات الشفاء من المرض عموما ليست جيدة مثل تلك التي تم الحصول عليها مع الاستئصال الجراحي.
العلاج الجراحي لمرض الانبثاث: إذا حدث انبثاث، فإن العلاج الجراحي قد لا يزال خيارا قابلا للتطبيق. ولا يزال يمكن استئصال الكلية الجذري والجزئي، وفي بعض الحالات التي يكون فيها الانبثاث صغير، يمكن أيضا إزالته جراحيا.[7] وهذا يعتمد على مرحلة النمو، ومدى انتشار المرض.
علاجات الاستئصال الجراحي عن طريق الجلد
تستخدم علاجات الاستئصال عن طريق الجلد الموجهة بالتصوير من قبل أخصائي الأشعة لعلاج الأورام المحددة الموقع، إذا كان الإجراء الجراحي ليس خيارا جيدا. على الرغم من أن استخدام التقنيات الجراحية بالمنظار لاستئصال الكلية قد خَفّض بعض المخاطر المرتبطة بالجراحة،[73] إلا أن الجراحة من أي نوع في بعض الحالات لا تزال غير ممكنة. على سبيل المثال، في كبار السن، والناس الذين يعانون بالفعل من القصور الكلوي الحاد، أو الناس الذين لديهم العديد من الأمراض المصاحبة، والجراحة في هذه الحالات لا تكون مضمونة.[74]
يتم وضع مسبار من خلال الجلد في الورم باستخدام التصوير في نفس الوقت لكل من طرف المسبار والورم عن طريق التصوير المقطعي المحوسب، أو الموجات فوق الصوتية، أو حتى توجيه التصوير بالرنين المغناطيسي، ومن ثم تدمير الورم بالحرارة (بالترددات الإشعاعية) أو البرد (العلاج بالتبريد). ولكن لهذه الأساليب عيوب بالمقارنة مع الجراحة التقليدية، حيث أن التأكد من تدمير الورم بالكامل غير ممكن.[75][76] لذلك، فإن المتابعة على المدى الطويل أمر بالغ الأهمية لتقييم اكتمال استئصال الورم. من الناحية المثالية، يقتصر الاستئصال عن طريق الجلد على الأورام التي تكون أصغر من 3.5 سم. ومع ذلك، هناك بعض الحالات التي يمكن أن تستخدم فيها هذه الطريقة على الأورام الأكبر حجما.[74]
النوعان الرئيسيان من تقنيات الاجتثاث التي تُستخدم في سرطان الخلايا الكلوية هما الاجتثاث بالتردد الإشعاعي، وبالتبريد.[74]
يستخدم الاجتثاث بالتردد الإشعاعي مسبار كهربائي يتم إدخاله في الأنسجة المتضررة، لإرسال ترددات إشعاعية إلى الأنسجة لتوليد الحرارة من خلال احتكاك جزيئات الماء. حيث تدمر الحرارة أنسجة الورم.[7] وتموت الخلايا بشكل عام في غضون دقائق من التعرض لدرجات حرارة أعلى من 50 درجة مئوية.
يتضمن العلاج بالتبريد أيضا إدخال مسبار في المنطقة المصابة،[7] ولكن يُستخدم التبريد لقتل الورم بدلا من الحرارة. يتم تبريد المسبار بسوائل كيميائية باردة جدا. وتؤدي درجات الحرارة المجمِدة إلى موت الخلايا السرطانية عن طريق إحداث جفاف اسموزي (تناضحي)، يسحب الماء من الخلية، مما يدمر الإنزيم، والعضيات، وغشاء الخلية، ويجمد السيتوبلازم.[74]
العلاج الموجه
العلاج المناعي هو الأسلوب الذي ينشط الجهاز المناعي للشخص، ويستخدمه لمصلحة الجسم الخاصة. وقد تم تطويره بعد ملاحظة أنه في بعض الحالات كان هناك تراجع مناعي عفوي.[77] ويستفيد العلاج المناعي من هذه الظاهرة عن طريق بناء استجابة مناعية للشخص ضد الخلايا السرطانية.[77]
وهناك أدوية علاجية موجهة أخرى تُثبط عوامل النمو التي ثبت أنها تعزز نمو وانتشار الأورام.[78][79] وقد تمت الموافقة على معظم هذه الأدوية خلال السنوات العشر الماضية.[80] هذه العلاجات هي:[81]
- نيفولوماب[82]
- أكسيتينيب[83]
- سونيتينيب[84]
- كابوزانتينيب[82]
- إيفروليموس
- لينفاتينيب
- بازوبانيب
- بيفاسيزوماب
- سورافينيب
- تمسيروليموس[85]
- إنترلوكين 2: حيث استطاع خفض شدة، وأعراض المرض في عدد قليل من المرضى، ولكن مع سُميّة كبيرة.[86]
- إنترفيرون-α
كما تم ملاحظة بعض النشاط للإيبيليموماب،[87] ولكنه ليس دواء مصدق به لسرطان الكلى.[88]
ومن المتوقع أن يصبح المزيد من الأدوية متاح في المستقبل القريب، كما يجري حاليا عدة تجارب سريرية للعلاجات المناعية الجديدة،[89] بما في ذلك: أتيزوليزوماب، وفارليلوماب، ودورفالوماب، وتريملوميماب، وأفيلوماب.
العلاج الكيميائي
العلاج الكيميائي، والعلاج الإشعاعي ليس ناجحا في حالة سرطان الخلايا الكلوية. ويكون السرطان مقاوماً في معظم الحالات، ولكن هناك نسبة نجاح حوالي 4-5٪.[7]
العلاج مساعد والعلاج المستحدث
يشير العلاج المساعد إلى العلاج بعد الجراحة الأولية، ووُجِدَ أنه غير مفيد في سرطان الخلايا الكلوية.[90] على العكس من ذلك، يتم إعطاء العلاج المستحدث قبل العلاج الأساسي المقصود. وقد ثبت في بعض الحالات أن العلاج المستحدث يقلل من حجم، ومرحلة سرطان الخلايا الكلوية، مما يسمح باستئصاله جراحيا.[79] العلاج المستحدث هو شكل جديد من العلاج، ولا تزال فعالية هذا النهج يتم تقييمها في التجارب السريرية.
سرطان الخلايا الكلوية النقيلي
سرطان الخلايا الكلوية النقيلي هو انتشار سرطان الخلايا الكلوية الأولية من الكلى إلى أعضاء أخرى. 25-30٪ من الناس يكون لديهم هذا الانبثاث في الوقت الذي يتم تشخيصهم بسرطان الخلايا الكلوية.[91] وتفسر هذه النسبة العالية بأن العلامات السريرية تكون بسيطة إلى أن يتقدم المرض إلى حالة أكثر شدة.[92] أكثر الأماكن شيوعا للانبثاث هي الغدد الليمفاوية، والرئة، والعظام، والكبد، والمخ.[8]
تشخيص سرطان الخلايا الكلوية النقيلي يكون سيء مقارنة مع سرطانات أخرى، على الرغم من ارتفاع متوسط معدلات البقاء على قيد الحياة في السنوات القليلة الماضية بسبب تقدم العلاج. كان معدل البقاء على قيد الحياة في عام 2008 للمرض النقيلي أقل من عام.[93] وبحلول عام 2013 تحسن ذلك إلى 22 شهرا في المتوسط.[94] على الرغم من هذا التحسن إلا أن معدل البقاء على قيد الحياة لمدة 5 سنوات لا يزال أقل من 10٪،[95] ولا يستجيب 20-25٪ من المصابين لجميع العلاجات. وفي هذه الحالات، يكون تقدم المرض سريعا.[94]
تعتبر العلاجات المتاحة لسرطان الخلايا الكلوية التي نوقشت في قسم «العلاج» هي أيضا ذات صلة بانبثاث هذا السرطان. وتشمل الخيارات إنترلوكين 2، الذي يعتبر العلاج الأساسي لسرطان الخلايا الكلوية المتقدم.[90] ومن عام 2007 إلى عام 2013، تمت الموافقة على سبعة علاجات جديدة خصيصا لسرطان الخلايا الكلوية النقيلي، وهي: (سونيتينيب، وتمسيروليموس، وبيفاسيزوماب، وسورافينيب، وإيفروليموس، وبازوبانيب، وأكسيتينيب).[6] وتستند هذه العلاجات الجديدة على حقيقة أن سرطان الخلايا الكلوية هي أورام تحتوي على عدد كبير من الأوعية الدموية. وتهدف الأدوية إلى تثبيط نمو الأوعية الدموية الجديدة في الأورام، وبالتالي تباطؤ النمو، وأيضا تقليل حجم الأورام في بعض الحالات.[96] ولسوء الحظ فإن الأعراض الجانبية شائعة جدا مع هذه العلاجات وتشمل:[97]
- آثار الجهاز الهضمي: الغثيان، والتقيؤ، والإسهال، وفقدان الشهية
- آثار الجهاز التنفسي: السعال، وضيق التنفس (صعوبة في التنفس)
- الآثار القلبية الوعائية: ارتفاع ضغط الدم
- الآثار العصبية: نزيف داخل الجمجمة، تخثر الدم (جلطات الدم) في الدماغ
- آثار على الجلد والأغشية المخاطية: الطفح الجلدي، متلازمة اليد والقدم، والتهاب الفم
- تثبيط نخاع العظم: مما يؤدي إلى انخفاض عدد خلايا الدم البيضاء، مما يزيد من خطر العدوى، بالإضافة إلى فقر الدم، وانخفاض عدد الصفائح الدموية
- الآثار الكلوية: ضعف وظائف الكلى
- إعياء
العلاج الإشعاعي والعلاج الكيميائي هما الأكثر شيوعا في علاج سرطان الخلايا الكلوية النقيلي؛ لاستهداف الأورام الثانوية في العظام، والكبد، والدماغ، وغيرها من الأعضاء. وفي الحالات التي لا علاج لها، تعمل هذه العلاجات على تخفيف الأعراض المرتبطة بانتشار الأورام.[94]
توقعات سير المرض
يتأثر التشخيص بعدة عوامل، منها حجم الورم، ودرجة الإجارة، والانبثاث، ونوع النسيج، والدرجة النووية.[22] ويعتبر تحديد المرحلة هو العامل الأكثر أهمية الذي يؤثر في نتائج سرطان الخلايا الكلوية. وتستند الأرقام التالية إلى المرضى الذين تم تشخيصهم لأول مرة في عامي 2001 و 2002 من قبل قاعدة بيانات السرطان القومية:[98]
| المرحلة | الوصف | معدل البقاء لمدة 5 سنوات |
|---|---|---|
| I | يقتصر على الكلى | 81% |
| II | يمتد من خلال كبسولة الكلى، ويقتصر على لفافة جيروتا | 74% |
| III | تشمل الوريد الكلوي، أو العقد اللمفاوية النقيرية | 53% |
| IV | تشمل الأورام التي تجير على الأعضاء المجاورة (باستثناء الغدد الكظرية)، أو الانبثاث البعيد | 8% |
ككل، إذا كان المرض يقتصر على الكلى، فإن 20-30٪ فقط من الحالات يحدث لها مرض النقيلي بعد استئصال الكلية.[99] وتُظهر مجموعات فرعية أكثر تحديدا معدل البقاء على قيد الحياة لمدة خمس سنوات في حوالي 90-95٪ للأورام أقل من 4 سم. وبالنسبة للأورام الأكبر حجما التي تقتصر على الكلى دون غزو وريدي، فإن البقاء على قيد الحياة لا يزال جيدا نسبيا في 80-85٪ من الحالات. ويقل معدل البقاء إلى ما يقرب من 60% للأورام التي تمتد من خلال الكبسولة الكلوية، وتخرج من لفافة الغلاف. وتؤثر العوامل مثل الصحة العامة، واللياقة البدنية، أو شدة الأعراض على معدلات البقاء على قيد الحياة. على سبيل المثال، يكون لدى الشباب (بين 20-40 سنة) نتائج أفضل، على الرغم من وجود أعراض أكثر عند العرض، ربما بسبب انخفاض معدلات انتشار السرطان إلى الغدد الليمفاوية (المرحلة الثالثة).
ويرتبط التصنيف النسيجي إلى شدة السرطان، ويُصنف إلى 4 درجات، وحيث تكون الدرجة 1 هي الأفضل توقعا في سير المرض (معدل البقاء على قيد الحياة 5 سنوات أكثر من 89٪)، و الدرجة 4 هي الأسوأ (46٪ هو معدل البقاء على قيد الحياة 5 سنوات).
يتم اكتشاف سرطان الخلايا الكلوية في بعض الناس قبل أن يكون لديهم أعراض (بالصدفة) عن طريق التصوير المقطعي المحوسب، أو الموجات فوق الصوتية. ويختلف تشخيص سرطان الخلايا الكلوية عن طريق الخطأ (بدون أعراض) في التوقعات من ذلك الذي تم تشخيصه بعد ظهور أعراض سرطان الخلايا الكلوية أو أعراض انبثاث. وقد كان معدل البقاء على قيد الحياة لمدة 5 سنوات أعلى في الحالات التي تم اكتشافها بالصدفة من الأورام التي تُظهر أعراض (85.3٪ مقابل 62.5٪). وتكوت مرحلة الآفات العرضية أقل بكثير من تلك التي تسبب الأعراض، حيث لوحظ أن 62.1٪ من المرضى الذين يعانون من سرطان الخلايا الكلوية العرضية يكونوا في المرحلة الأولى، بينما 23٪ فقط مع الحالات التي ظهر عليها أعراض سرطان الخلايا الكلوية.[100]
إذا حدث انبثاث إلى الغدد الليمفاوية، فإن البقاء لمدة 5 سنوات على قيد الحياة يكون حوالي 5٪ إلى 15٪. وبالنسبة لسرطان الخلايا الكلوية النقيلي، فإن العوامل التي قد تؤدي إلى تنبؤ سيء بنتيجة المرض تشمل: انخفاض نتيجة كارنوفسكي (وهي طريقة قياسية لقياس الخلل الوظيفي في المرضى الذين يعانون من السرطان)، وانخفاض مستوى الهيموغلوبين، وارتفاع مستوى نازعة لاكتات المصل، وارتفاع مستوى الكالسيوم المصحح في الدم.[101][102] أما بالنسبة للحالات غير المنتشرة، فيمكن استخدام طريقة حساب نتيجة ليبوفيتش للتنبؤ بتطور المرض بعد الجراحة.[103]
سرطانة الخلية الكلوية واحدة من السرطانات المرتبطة بقوة مع متلازمات الورم العضلي، وغالبا ما يرجع ذلك إلى إنتاج هرمونات منتبذة عن طريق الورم. ويتحدد علاج هذه المضاعفات عموما بعلاج السرطان نفسه.
وبائيات
يختلف معدل انتشار المرض حسب العوامل الجغرافية، والديموغرافية، وبدرجة أقل حسب العوامل الوراثية. هناك بعض عوامل الخطر المعروفة، ولكن أهمية عوامل الخطر المحتملة الأخرى لا تزال أكثر إثارة للجدل. وقد ازداد معدل الإصابة بالسرطان في جميع أنحاء العالم بمعدل يتراوح بين 2- 3% تقريبا في العقد الواحد[93] حتى السنوات القليلة الماضية، حيث استقر عدد الحالات الجديدة.[14]
وتختلف نسبة الإصابة بسرطان الخلايا الكلوية باختلاف الجنسين، والأعمار، والأعراق، والموقع الجغرافي في جميع أنحاء العالم. فالرجال لديهم نسبة أعلى من النساء (حوالي 1.6: 1)،[90] ويتم تشخيص الغالبية العظمى بعد 65 سنة من العمر.[90] وأفادت التقارير أن نسبة الإصابة في آسيا أقل بكثير من البيض، وفي حين أن البلدان الأفريقية سجلت أدنى معدلات للإصابة، فإن الأمريكيين من أصل أفريقي لديهم أعلى نسبة إصابة بين سكان الولايات المتحدة.[14] وتزيد النسبة في البلدان المتقدمة عن البلدان النامية، حيث توجد أعلى المعدلات في أمريكا الشمالية، وأوروبا، وأستراليا، ونيوزيلندا.[104]
تاريخ
قدم دانيال سينيرت أول مرجع يشير إلى وجود ورم في الكلى في نصه براكتيساي ميديسيناي، الذي نُشر لأول مرة في 1613.[105]
ونشر ميريل أول حالة من سرطان الكلى في عام 1810،[106] حيث وصف حالة فرانسواز ليفلي، وهي امرأة تبلغ من العمر 35 عاما، قدِمت إلى مستشفى بريست المدني في 6 أبريل 1809، ويفترض أنها كانت في المراحل المتأخرة من الحمل.[105]
كما نشر كونيغ التصنيف الأول للأورام الكلوية على أساس الشكل المجهري في عام 1826. وقسم كونيغ الأورام إلى أورام شحمية، ، وأورام كوليسترولية، وأورام فطرية الشكل، وأورام نخاعية.[107]
الجدل حول الورم الكلوي الكظراني
بعد تصنيف الورم، حاول الباحثون التعرف على منشأ أنسجة سرطان الكلى.
وقد تم مناقشة سبب حدوث الأورام الظهارية الكلوية لعقود، حيث بدأ بول غراويتز النقاش عندما نشر ملاحظاته على شكل الأورام الكلوية الصغيرة الصفراء عام 1883. وخلص غراويتز إلى أن الأورام السنخية فقط كانت من أصل كظراني، في حين أن الأورام الحليمية أصلها من الأنسجة الكلوية.[105]
في عام 1893، تحدى بول سوديك النظرية التي افترضها غراويتز من خلال نشر أوصاف الأورام الكلوية التي حدد فيها سمات غير نمطية داخل الأنابيب الكلوية، وأشار إلى تدرج هذه السمات غير النمطية بين النبيبات، والورم الخبيث المجاور. في عام 1894، صاغ أوتو لوبارش، الذي أيد النظرية التي افترضها غراويتز، مصطلح سرطان الخلايا الكلوية الكظراني (hypernephroid tumor)، الذي تم تعديله إلى هايبرنفروما (بالإنجليزية: hypernephroma) من قبل فيليكس فيكتور بيرش هيرسكفيلد لوصف هذه الأورام.[108]
وقد قدم أوسكار ستويرك في عام 1908 انتقادا شديدا لجراويتز، حيث اعتبر أن الأصل الكظراني للأورام الكلوية غير مؤكد. وعلى الرغم من الحجج المقنعة ضد النظرية التي افترضها غراويتز، فإن مصطلح هايبرنيفروما، مع ارتباطه بالدلالة الكظرية، استمر في الأدب.[105]
كما قدم فوت، وهمفريس، وفوت وآخرون مصطلح «سرطانة الخلية الكلوية» (بالإنجليزية: Renal Celled Carcinoma)؛ للتأكيد على الأصل الأنبوبي الكلوي لهذه الأورام. ثم تم تغييرها بشكل طفيف من قبل فيتر إلى مصطلح مقبول الآن على نطاق واسع وهو سرطان الخلايا الكلوية (بالإنجليزية: Renal Cell Carcinoma).[109]
وقدم أوبيرلينغ وآخرون أدلة مقنعة لتسوية النقاش في عام 1959، عندما درسوا البنية الفوقية للخلايا الصافية من ثمانية سرطانات كلوية. ووجد الباحثون أن سيتوبلازم الخلية السرطانية يحتوي على العديد من الميتوكوندريا، ورواسب من الجليكوجين، والدهون. وحددوا الأغشية السيتوبلازمية المدرجة عموديا في الغشاء القاعدي مع بعض الخلايا التي تحتوي على زوغيبات على طول حدودها الحرة. وخلصوا إلى أن هذه السمات تشير إلى أن الأورام نشأت من الخلايا الظهارية للنبيب الملفف الكلوي، وبالتالي تسوية واحدة من القضايا الأكثر مناقشة في علم الأورام أخيرا.[105][110]
انظر أيضا
المصادر
- Curti, B؛ Jana, BRP؛ Javeed, M؛ Makhoul, I؛ Sachdeva, K؛ Hu, W؛ Perry, M؛ Talavera, F (26 فبراير 2014)، Harris, JE (المحرر)، "Renal Cell Carcinoma"، Medscape Reference، WebMD، مؤرشف من الأصل في 1 مايو 2019، اطلع عليه بتاريخ 07 مارس 2014.
- Rini BI, Rathmell WK, Godley P (2008)، "Renal cell carcinoma"، Curr Opin Oncol، 20 (3): 300–6، doi:10.1097/CCO.0b013e3282f9782b، PMID 18391630.
- Kidney cancer - NHS.UK نسخة محفوظة 03 أكتوبر 2017 على موقع واي باك مشين.
- Fausto, V؛ Abbas, A؛ Fausto, N (2004)، Robbins and Cotran Pathologic Basis of disease. (ط. 7th)، Philadelphia, PA: Elsevier/Saunders، ISBN 978-0721601878.
- Master, VA (نوفمبر 2013)، "Renal Cell Carcinoma"، Merck Manual Professional، Merck Sharp & Dohme Corp.، مؤرشف من الأصل في 16 مارس 2015، اطلع عليه بتاريخ 07 مارس 2014.
- Singer, Eric A.؛ Gupta, Gopal N.؛ Marchalik, Daniel؛ Srinivasan, Ramaprasad (2013)، "Evolving therapeutic targets in renal cell carcinoma"، Current Opinion in Oncology: 1، doi:10.1097/CCO.0b013e32835fc857.
- Cohen, Herbert T.؛ McGovern, Francis J. (2005)، "Renal-Cell Carcinoma"، New England Journal of Medicine، 353 (23): 2477–90، doi:10.1056/NEJMra043172، PMID 16339096.
- Motzer, Robert J.؛ Bander, Neil H.؛ Nanus, David M. (1996)، "Renal-Cell Carcinoma"، New England Journal of Medicine، 335 (12): 865–75، doi:10.1056/NEJM199609193351207، PMID 8778606.
- Kim, Hyung L.؛ Belldegrun, Arie S.؛ Freitas, Danielo G.؛ Bui, Matthew H.T.؛ Han, KEN-RYU؛ Dorey, Frederick J.؛ Figlin, Robert A. (2003)، "Paraneoplastic Signs and Symptoms of Renal Cell Carcinoma: Implications for Prognosis"، The Journal of Urology، 170 (5): 1742–6، doi:10.1097/01.ju.0000092764.81308.6a، PMID 14532767.
- Birkhauser؛ Kroeger, Pantuck (2013)، "Etiology of Renal Cell Carcinoma: Incidence, Demographics, and Environmental Factors"، Renal Cell Carcinoma Clinical Management، Humana Pr Inc.، ص. 3–22، ISBN 978-1-62703-061-8.
- Lane, Brian R. (2013)، "Prognostic Factors for Localized Renal Cell Carcinoma"، Renal Cell Carcinoma، ص. 83–102، doi:10.1007/978-1-62703-062-5_5، ISBN 978-1-62703-061-8.
- Metz؛ Davis (2013)، "Palliative and Supportive Care for Renal Cancer"، Renal Cell Carcinoma Clinical Management.، Humana، ص. 339–348، ISBN 978-1-62703-061-8.
- Häggström, Christel؛ Rapp, Kilian؛ Stocks, Tanja؛ Manjer, Jonas؛ Bjørge, Tone؛ Ulmer, Hanno؛ Engeland, Anders؛ Almqvist, Martin؛ Concin, Hans؛ Selmer, R؛ Ljungberg, B؛ Tretli, S؛ Nagel, G؛ Hallmans, G؛ Jonsson, H؛ Stattin, P (2013)، Miller, Todd W (المحرر)، "Metabolic Factors Associated with Risk of Renal Cell Carcinoma"، PLoS ONE، 8 (2): e57475، Bibcode:2013PLoSO...857475H، doi:10.1371/journal.pone.0057475، PMC 3585341، PMID 23468995.
- Ljungberg, Börje؛ Campbell, Steven C.؛ Choi, Han Yong؛ Jacqmin, Didier؛ Lee, Jung Eun؛ Weikert, Steffen؛ Kiemeney, Lambertus A. (2011)، "The Epidemiology of Renal Cell Carcinoma"، European Urology، 60 (4): 615–21، doi:10.1016/j.eururo.2011.06.049، PMID 21741761.
- Dhôte, R.؛ Pellicer-Coeuret, M.؛ Thiounn, N.؛ Debré, B.؛ Vidal-Trecan, G. (2007)، "Risk factors for adult renal cell carcinoma: A systematic review and implications for prevention"، BJU International، 86 (1): 20–7، doi:10.1046/j.1464-410x.2000.00708.x، PMID 10886077.
- Boffetta, P.؛ Fontana, L.؛ Stewart, P.؛ Zaridze, D.؛ Szeszenia-Dabrowska, N.؛ Janout, V.؛ Bencko, V.؛ Foretova, L.؛ Jinga, V.؛ Matveev, V.؛ Kollarova, H.؛ Ferro, G.؛ Chow, W.-H.؛ Rothman, N.؛ Van Bemmel, D.؛ Karami, S.؛ Brennan, P.؛ Moore, L. E. (2011)، "Occupational exposure to arsenic, cadmium, chromium, lead and nickel, and renal cell carcinoma: A case-control study from Central and Eastern Europe"، Occupational and Environmental Medicine، 68 (10): 723–8، doi:10.1136/oem.2010.056341، PMID 21217163.
- Cho, Eunyoung؛ Curhan, G؛ Hankinson, SE؛ Kantoff, P؛ Atkins, MB؛ Stampfer, M؛ Choueiri, TK (2011)، "Prospective Evaluation of Analgesic Use and Risk of Renal Cell Cancer"، Archives of Internal Medicine، 171 (16): 1487–93، doi:10.1001/archinternmed.2011.356، PMC 3691864، PMID 21911634.
- Zucchetto, Antonella؛ Talamini, Renato؛ Dal Maso, Luigino؛ Negri, Eva؛ Polesel, Jerry؛ Ramazzotti, Valerio؛ Montella, Maurizio؛ Canzonieri, Vincenzo؛ Serraino, Diego؛ La Vecchia, Carlo؛ Franceschi, Silvia (2008)، "Reproductive, menstrual, and other hormone-related factors and risk of renal cell cancer"، International Journal of Cancer، 123 (9): 2213–6، doi:10.1002/ijc.23750، PMID 18711701.
- Bellocco, R.؛ Pasquali, E.؛ Rota, M.؛ Bagnardi, V.؛ Tramacere, I.؛ Scotti, L.؛ Pelucchi, C.؛ Boffetta, P.؛ Corrao, G. (01 سبتمبر 2012)، "Alcohol drinking and risk of renal cell carcinoma: results of a meta-analysis"، Annals of Oncology، 23 (9): 2235–2244، doi:10.1093/annonc/mds022، ISSN 1569-8041، PMID 22398178.
- Lipworth, L؛ Tarone, RE؛ Lund, L؛ McLaughlin, JK (2009)، "Epidemiologic characteristics and risk factors for renal cell cancer"، Clinical epidemiology، 1: 33–43، PMC 2943168، PMID 20865085.
- Pavlovich, Christian P.؛ Schmidt, Laura S. (2004)، "Searching for the hereditary causes of renal-cell carcinoma"، Nature Reviews Cancer، 4 (5): 381–93، doi:10.1038/nrc1364، PMID 15122209.
- Rini, Brian I؛ Campbell, Steven C؛ Escudier, Bernard (2009)، "Renal cell carcinoma"، The Lancet، 373 (9669): 1119–1132، doi:10.1016/S0140-6736(09)60229-4.
- Baldewijns, Marcella M.L.؛ Van Vlodrop, Iris J.H.؛ Schouten, Leo J.؛ Soetekouw, Patricia M.M.B.؛ De Bruïne, Adriaan P.؛ Van Engeland, Manon (2008)، "Genetics and epigenetics of renal cell cancer"، Biochimica et Biophysica Acta (BBA) - Reviews on Cancer، 1785 (2): 133–155، doi:10.1016/j.bbcan.2007.12.002.
- Tjaden, Christin؛ Werner, Jens؛ Buechler, Markus W.؛ Hackert, Thilo (2011)، "Reactive Hypertrophy of an Accessory Spleen Mimicking Tumour Recurrence of Metastatic Renal Cell Carcinoma"، Asian Journal of Surgery، 34 (1): 50–2، doi:10.1016/S1015-9584(11)60019-5، PMID 21515214.
- Elizabeth D Agabegi؛ Agabegi, Steven S. (2008)، Step-Up to Medicine (Step-Up Series)، Hagerstwon, MD: Lippincott Williams & Wilkins، ISBN 0-7817-7153-6.
- Catto, James W.F.؛ Shariat, Shahrokh F. (2013)، "The Changing Face of Renal Cell Carcinoma: The Impact of Systematic Genetic Sequencing on Our Understanding of This Tumor's Biology"، European Urology، 63 (5): 855–7, discussion 857–8، doi:10.1016/j.eururo.2012.09.049، PMID 23026395.
- Zhou, Ming؛ He, Huiying (2013)، "Pathology of Renal Cell Carcinoma"، Renal Cell Carcinoma، ص. 23–41، doi:10.1007/978-1-62703-062-5_2، ISBN 978-1-62703-061-8.
- Lopez-Beltran, Antonio؛ Scarpelli, Marina؛ Montironi, Rodolfo؛ Kirkali, Ziya (2006)، "2004 WHO Classification of the Renal Tumors of the Adults"، European Urology، 49 (5): 798–805، doi:10.1016/j.eururo.2005.11.035، PMID 16442207.
- Hagenkord, Jill M؛ Parwani, Anil V؛ Lyons-Weiler, Maureen A؛ Alvarez, Karla؛ Amato, Robert؛ Gatalica, Zoran؛ Gonzalez-Berjon, Jose M؛ Peterson, Leif؛ Dhir, Rajiv؛ Monzon, Federico A (2008)، "Virtual karyotyping with SNP microarrays reduces uncertainty in the diagnosis of renal epithelial tumors"، Diagnostic Pathology، 3: 44، doi:10.1186/1746-1596-3-44، PMC 2588560، PMID 18990225.
- Monzon, Federico A؛ Hagenkord, Jill M؛ Lyons-Weiler, Maureen A؛ Balani, Jyoti P؛ Parwani, Anil V؛ Sciulli, Christin M؛ Li, Jia؛ Chandran, Uma R؛ Bastacky, Sheldon I؛ Dhir, Rajiv (2008)، "Whole genome SNP arrays as a potential diagnostic tool for the detection of characteristic chromosomal aberrations in renal epithelial tumors"، Modern Pathology، 21 (5): 599–608، doi:10.1038/modpathol.2008.20، PMID 18246049.
- Lyons-Weiler M, Hagenkord J, Sciulli C, Dhir R, Monzon FA (2008)، "Optimization of the Affymetrix GeneChip Mapping 10K 2.0 Assay for routine clinical use on formalin-fixed paraffin-embedded tissues"، Diagn. Mol. Pathol.، 17 (1): 3–13، doi:10.1097/PDM.0b013e31815aca30، PMID 18303412.
- Crumley, S. M.؛ Divatia, M؛ Truong, L؛ Shen, S؛ Ayala, A. G.؛ Ro, J. Y. (2013)، "Renal cell carcinoma: Evolving and emerging subtypes"، World journal of clinical cases، 1 (9): 262–275، doi:10.12998/wjcc.v1.i9.262 (غير نشط 15 يناير 2017)، PMC 3868710، PMID 24364021.
{{استشهاد بدورية محكمة}}: صيانة CS1: وصلة دوي غير نشطة منذ 2017 (link) - Rohan, S. M.؛ Xiao, Y؛ Liang, Y؛ Dudas, M. E.؛ Al-Ahmadie, H. A.؛ Fine, S. W.؛ Gopalan, A؛ Reuter, V. E.؛ Rosenblum, M. K.؛ Russo, P؛ Tickoo, S. K. (2011)، "Clear-cell papillary renal cell carcinoma: Molecular and immunohistochemical analysis with emphasis on the von Hippel-Lindau gene and hypoxia-inducible factor pathway-related proteins"، Modern Pathology، 24 (9): 1207–20، doi:10.1038/modpathol.2011.80، PMID 21602815.
- Wood, Laura S. (30 نوفمبر 2009)، "Renal Cell Carcinoma"، Clinical Journal of Oncology Nursing، 13: 3–7، doi:10.1188/09.CJON.S2.3-7، PMID 19948453.
- Bonn, Dorothy (31 يناير 2004)، "Urine test for renal-cell carcinoma"، The Lancet Oncology، 5 (2): 72، doi:10.1016/S1470-2045(04)01368-3، PMID 14974475.
- Johann, Donald J.؛ Wei, Bih-Rong؛ Prieto, Darue A.؛ Chan, King C.؛ Ye, Xiaying؛ Valera, Vladimir A.؛ Simpson, R. Mark؛ Rudnick, Paul A.؛ Xiao, Zhen؛ Issaq, Haleem J.؛ Linehan, W. Marston؛ Stein, Stephen E.؛ Veenstra, Timothy D.؛ Blonder, Josip (2010)، "Combined Blood/Tissue Analysis for Cancer Biomarker Discovery: Application to Renal Cell Carcinoma"، Analytical Chemistry، 82 (5): 1584–8، doi:10.1021/ac902204k، PMC 3251958، PMID 20121140.
- Hatzaras, Ioannis؛ Gleisner, Ana L.؛ Pulitano, Carlo؛ Sandroussi, Charbel؛ Hirose, Kenzo؛ Hyder, Omar؛ Wolfgang, Christopher L.؛ Aldrighetti, Luca؛ Crawford, Michael؛ Choti, Michael A.؛ Pawlik, Timothy M. (2012)، "A multi-institution analysis of outcomes of liver-directed surgery for metastatic renal cell cancer"، HPB، 14 (8): 532–8، doi:10.1111/j.1477-2574.2012.00495.x، PMC 3406350، PMID 22762401.
- Motzer, RJ (1 أبريل 2003)، "Renal cell carcinoma: a priority malignancy for development and study of novel therapies"، Journal of Clinical Oncology، 21 (7): 1193–4، doi:10.1200/JCO.2003.12.072، PMID 12663704.
- Sahni, V.A. (01 يناير 2009)، "REVIEW: Biopsy of renal masses: when and why"، Cancer Imaging، 9 (1): 44–55، doi:10.1102/1470-7330.2009.0005.
- Nakada, G؛ Machida, T؛ Masuda, F؛ Onishi, T؛ Yamazaki, H؛ Kiyota, H؛ Suzuki, M؛ Goto, H (1983)، "A case of arteriovenous fistulae secondary to renal cell carcinoma accompanied by congestive heart failure"، Hinyokika kiyo. Acta urologica Japonica، 29 (8): 901–5، PMID 6675440.
- Pattamapaspong, Nuttaya؛ Muttarak, Malai؛ Sivasomboon, Chate (2011)، "Tuberculosis Arthritis and Tenosynovitis"، Seminars in Musculoskeletal Radiology، 15 (5): 459–69، doi:10.1055/s-0031-1293492، PMID 22081281.
- Israel, Gary M.؛ Bosniak, Morton A. (2005)، "How I Do It: Evaluating Renal Masses1"، Radiology، 236 (2): 441–50، doi:10.1148/radiol.2362040218، PMID 16040900.
- Jubelirer, SJ؛ Rubin, M (1993)، "The use of modern radiologic methods in identifying incidental renal cell carcinoma"، The West Virginia medical journal، 89 (1): 21–3، PMID 8421912.
- Beck, AD (أكتوبر 1997)، "Renal cell carcinoma involving the inferior vena cava: radiologic evaluation and surgical management"، The Journal of Urology، 118 (4): 533–7، PMID 916043.
- Sauk, Steven C.؛ Hsu, Margaret S.؛ Margolis, Daniel J. A.؛ Lu, David S. K.؛ Rao, Nagesh P.؛ Belldegrun, Arie S.؛ Pantuck, Allan J.؛ Raman, Steven S. (2011)، "Clear Cell Renal Cell Carcinoma: Multiphasic Multidetector CT Imaging Features Help Predict Genetic Karyotypes"، Radiology، 261 (3): 854–62، doi:10.1148/radiol.11101508، PMID 22025734.
- Lane, Brian R.؛ Samplaski, Mary K.؛ Herts, Brian R.؛ Zhou, Ming؛ Novick, Andrew C.؛ Campbell, Steven C. (2008)، "Renal Mass Biopsy—A Renaissance?"، The Journal of Urology، 179 (1): 20–7، doi:10.1016/j.juro.2007.08.124، PMID 17997455.
- Hricak, H؛ Demas, BE؛ Williams, RD؛ McNamara, MT؛ Hedgcock, MW؛ Amparo, EG؛ Tanagho, EA (1985)، "Magnetic resonance imaging in the diagnosis and staging of renal and perirenal neoplasms"، Radiology، 154 (3): 709–15، doi:10.1148/radiology.154.3.3969475، PMID 3969475.
- Janus, CL؛ Mendelson, DS (1991)، "Comparison of MRI and CT for study of renal and perirenal masses"، Critical reviews in diagnostic imaging، 32 (2): 69–118، PMID 1863349.
- Nishimura, Kazuo؛ Hida, Shuichi؛ Okada, Kenichiro؛ Yoshida, Osamu؛ Nishimuara, Kazumasa (1988)، "Staging and differential diagnosis of renal cell carcinoma: A comparison of magnetic resonance imaging (MRI) and computed tomography (CT)"، Acta Urologica Japonica، 34 (8): 1323–31، hdl:2433/119684، PMID 3195400.
- Reznek, RH (14 فبراير 2004)، "CT/MRI in staging renal cell carcinoma"، Cancer Imaging، 4 Spec No A (Spec No A): S25–32، doi:10.1102/1470-7330.2004.0012، PMC 1435344، PMID 18215972.
- Kocak, Mehmet؛ Sudakoff, Gary S.؛ Erickson, Scott؛ Begun, Frank؛ Datta, Milton (2001)، "Using MR Angiography for Surgical Planning in Pelvic Kidney Renal Cell Carcinoma"، American Journal of Roentgenology، 177 (3): 659–60، doi:10.2214/ajr.177.3.1770659، PMID 11517066.
- Kidney Cancer / General Information at Weill Cornell Medical College, James Buchanan Brady Foundation, Department of Urology نسخة محفوظة 01 نوفمبر 2011 على موقع واي باك مشين.
- Oto, A؛ Herts, B R؛ Remer, E M؛ Novick, A C (1998)، "Inferior vena cava tumor thrombus in renal cell carcinoma: Staging by MR imaging and impact on surgical treatment"، American Journal of Roentgenology، 171 (6): 1619–24، doi:10.2214/ajr.171.6.9843299، PMID 9843299.
- "Clear-cell Carcinoma, Hypernephroid Tumour, or Hypernephroma"، مؤرشف من الأصل في 14 يوليو 2014، اطلع عليه بتاريخ 31 مارس 2010.
- Vasil'Eva, NN؛ Koriakina, RF (1976)، "Morphological diagnosis of renal cell carcinoma. Histo-cytological parallels"، Arkhiv patologii، 38 (12): 12–7، PMID 1016084.
- "Renal clear cell carcinoma (Grawitz tumor)"، Atlas of Pathology، 30 يناير 2009، مؤرشف من الأصل في 10 أكتوبر 2018.
- López, JI (مارس 2013)، "Renal tumors with clear cells. A review"، Pathology, research and practice، 209 (3): 137–46، doi:10.1016/j.prp.2013.01.007، PMID 23433880.
- Rioux-Leclercq, Nathalie (نوفمبر 2006)، "Le grade nucléaire de fuhrman, facteur pronostique du cancer du rein depuis 25 ans" [The Fuhrman grading system for kidney cancer prognosis]، Progrès en urologie (باللغة الفرنسية)، 16 (4): 5–8، PMID 17183964، INIST:18271804.
- Delahunt, Brett؛ Sika-Paotonu, Dianne؛ Bethwaite, Peter B.؛ McCredie, Margaret R. E.؛ Martignoni, Guido؛ Eble, John N.؛ Jordan, T. (2007)، "Fuhrman Grading is not Appropriate for Chromophobe Renal Cell Carcinoma"، The American Journal of Surgical Pathology، 31 (6): 957–60، doi:10.1097/01.pas.0000249446.28713.53، PMID 17527087.
- Kovacs, Gyula؛ Akhtar, Mohammed؛ Beckwith, Bruce J.؛ Bugert, Peter؛ Cooper, Colin S.؛ Delahunt, Brett؛ Eble, John N.؛ Fleming, Stewart؛ Ljungberg, Börje؛ Medeiros, L. Jeffrey؛ Moch, Holger؛ Reuter, Victor E.؛ Ritz, Eberhard؛ Roos, Göran؛ Schmidt, Dietmar؛ Srigley, John R.؛ Störkel, Stephan؛ Van Den Berg, Eva؛ Zbar, Bert (1997)، "The Heidelberg classification of renal cell tumours"، The Journal of Pathology، 183 (2): 131–3، doi:10.1002/(SICI)1096-9896(199710)183:2<131::AID-PATH931>3.0.CO;2-G، PMID 9390023.
- Lauby-Secretan, B؛ Scoccianti, C؛ Loomis, D؛ Grosse, Y؛ Bianchini, F؛ Straif, K؛ International Agency for Research on Cancer Handbook Working, Group (25 أغسطس 2016)، "Body Fatness and Cancer—Viewpoint of the IARC Working Group."، The New England Journal of Medicine، 375 (8): 794–798، doi:10.1056/nejmsr1606602، PMID 27557308.
- Simmons؛ Campbell، "Assessment of Oncologic Risk for Clinical Stage T1 Renal Tumours"، Renal Cell Carcinoma Clinical Management.، Humana Pr Inc.، ص. 105–118، ISBN 978-1-62703-061-8.
- Smaldone, Marc C.؛ Canter, Daniel؛ Kutikov, Alexander؛ Uzzo, Robert G. (2013)، "Active Surveillance of the Small Renal Mass"، Renal Cell Carcinoma، ص. 167–94، doi:10.1007/978-1-62703-062-5_10، ISBN 978-1-62703-061-8.
- Novick AC (سبتمبر 1998)، "Nephron-sparing surgery for renal cell carcinoma"، Br J Urol، 82 (3): 321–4، doi:10.1046/j.1464-410X.1998.00751.x، PMID 9772865.
- Herr HW (يناير 1999)، "Partial nephrectomy for unilateral renal carcinoma and a normal contralateral kidney: 10-year followup"، J. Urol.، 161 (1): 33–4, discussion 34–5، doi:10.1016/S0022-5347(01)62052-4، PMID 10037361.
- Van Poppel H, Bamelis B, Oyen R, Baert L (سبتمبر 1998)، "Partial nephrectomy for renal cell carcinoma can achieve long-term tumor control"، J. Urol.، 160 (3 Pt 1): 674–8، doi:10.1016/S0022-5347(01)62751-4، PMID 9720519.
- Mattar K, Jewett MA (يناير 2008)، "Watchful waiting for small renal masses"، Curr Urol Rep، 9 (1): 22–5، doi:10.1007/s11934-008-0006-3، PMID 18366970.
- Weight, Christopher J.؛ Larson, Benjamin T.؛ Fergany, Amr F.؛ Gao, Tianming؛ Lane, Brian R.؛ Campbell, Steven C.؛ Kaouk, Jihad H.؛ Klein, Eric A.؛ Novick, Andrew C. (2010)، "Nephrectomy Induced Chronic Renal Insufficiency is Associated with Increased Risk of Cardiovascular Death and Death from Any Cause in Patients with Localized cT1b Renal Masses"، The Journal of Urology، 183 (4): 1317–23، doi:10.1016/j.juro.2009.12.030، PMID 20171688.
- Weight, Christopher J.؛ Crispen, Paul L.؛ Breau, Rodney H.؛ Kim, Simon P.؛ Lohse, Christine M.؛ Boorjian, Stephen A.؛ Thompson, R. Houston؛ Leibovich, Bradley C. (2013)، "Practice-setting and surgeon characteristics heavily influence the decision to perform partial nephrectomy among American Urologic Association surgeons"، BJU International، 111 (5): 731–8، doi:10.1111/j.1464-410X.2012.11112.x، PMID 22502641.
- Casey, R.G.؛ Raheem, O.A.؛ Elmusharaf, E.؛ Madhavan, P.؛ Tolan, M.؛ Lynch, T.H. (2013)، "Renal cell carcinoma with IVC and atrial thrombus: A single centre's 10 year surgical experience"، The Surgeon، 11 (6): 295–9، doi:10.1016/j.surge.2013.02.007، PMID 23510704.
- Flanigan RC, Mickisch G, Sylvester R, Tangen C, Van Poppel H, Crawford ED (مارس 2004)، "Cytoreductive nephrectomy in patients with metastatic renal cancer: a combined analysis"، J Urol.، 171 (3): 1071–6، doi:10.1097/01.ju.0000110610.61545.ae، PMID 14767273.
- Mulders PF, Brouwers AH, Hulsbergen-van der Kaa CA, van Lin EN, Osanto S, de Mulder PH (2008)، "[Guideline 'Renal cell carcinoma']"، Ned Tijdschr Geneeskd (باللغة الهولندية وFlemish)، 152 (7): 376–80، PMID 18380384.
{{استشهاد بدورية محكمة}}: صيانة CS1: لغة غير مدعومة (link) - Russo (2013)، "Radical Nephrectomy for Localised Renal Tumours: Oncological and Renal Functional Considerations"، Renal Cell Carcinoma Clinical Management.، Humana Pr Inc.، ص. 119–132، ISBN 978-1-62703-061-8.
- Matin؛ Ahrar (2013)، "Thermal Ablation"، Renal Cell Carcinoma Clinical Management، Humana، ص. 155–166، ISBN 978-1-62703-061-8.
- Mogami T, Harada J, Kishimoto K, Sumida S (أبريل 2007)، "Percutaneous MR-guided cryoablation for malignancies, with a focus on renal cell carcinoma"، Int. J. Clin. Oncol.، 12 (2): 79–84، doi:10.1007/s10147-006-0654-6، PMID 17443274.
- Boss A, Clasen S, Kuczyk M, Schick F, Pereira PL (مارس 2007)، "Image-guided radiofrequency ablation of renal cell carcinoma"، Eur Radiol، 17 (3): 725–33، doi:10.1007/s00330-006-0415-y، PMID 17021704.
- Davar؛ Fenton؛ Appleman (2013)، "Immunotherapy for Renal Cell Carcinoma"، Renal Cell Carcinoma Clinical Management.، Humana، ص. 279–302، ISBN 978-1-62703-061-8.
- Santoni, M؛ De Tursi, M؛ Felici, A؛ Lo Re, G؛ Ricotta, R؛ Ruggeri, EM؛ Sabbatini, R؛ Santini, D؛ Vaccaro, V؛ Milella, M (يونيو 2013)، "Management of metastatic renal cell carcinoma patients with poor-risk features: current status and future perspectives."، Expert Review of Anticancer Therapy، 13 (6): 697–709، doi:10.1586/era.13.52، PMID 23773104.
- Stroup (2013)، "Neoadjuvant Targeted Therapy and Consolidative Surgery"، Renal Cell Carcinoma Clinical Management.، Humana، ص. 219–230، ISBN 978-1-62703-061-8.
- Shoji, S؛ Nakano, M؛ Sato, H؛ Tang, XY؛ Osamura, YR؛ Terachi, T؛ Uchida, T؛ Takeya, K (يناير 2014)، "The current status of tailor-made medicine with molecular biomarkers for patients with clear cell renal cell carcinoma."، Clinical & Experimental Metastasis، 31 (1): 111–34، doi:10.1007/s10585-013-9612-7، PMID 23959576.
- Jonasch, E؛ Futreal, PA؛ Davis, IJ؛ Bailey, ST؛ Kim, WY؛ Brugarolas, J؛ Giaccia, AJ؛ Kurban, G؛ Pause, A؛ Frydman, J؛ Zurita, AJ؛ Rini, BI؛ Sharma, P؛ Atkins, MB؛ Walker, CL؛ Rathmell, WK (يوليو 2012)، "State of the science: an update on renal cell carcinoma."، Molecular Cancer Research، 10 (7): 859–80، doi:10.1158/1541-7786.MCR-12-0117، PMC 3399969، PMID 22638109.
- Quinn DI, Lara PN (2015)، "Renal-Cell Cancer – Targeting an Immune Checkpoint or Multiple Kinases"، N. Engl. J. Med.، 373 (19): 1872–4، doi:10.1056/NEJMe1511252، PMID 26406149.
- Dranitsaris, G؛ Schmitz, S؛ Broom, RJ (نوفمبر 2013)، "Small molecule targeted therapies for the second-line treatment for metastatic renal cell carcinoma: a systematic review and indirect comparison of safety and efficacy."، Journal of Cancer Research and Clinical Oncology، 139 (11): 1917–26، doi:10.1007/s00432-013-1510-5، PMID 24037486.
- Motzer, Robert J.؛ Hutson, Thomas E.؛ Tomczak, Piotr؛ Michaelson, M. Dror؛ Bukowski, Ronald M.؛ Rixe, Olivier؛ Oudard, Stéphane؛ Negrier, Sylvie؛ Szczylik, Cezary؛ Kim, Sindy T.؛ Chen, Isan؛ Bycott, Paul W.؛ Baum, Charles M.؛ Figlin, Robert A. (2007)، "Sunitinib versus Interferon Alfa in Metastatic Renal-Cell Carcinoma"، New England Journal of Medicine، 356 (2): 115–124، doi:10.1056/NEJMoa065044، ISSN 0028-4793، PMID 17215529.
- TORISEL® (temsirolimus) |Safety Info| Renal Cell Carcinoma Treatment نسخة محفوظة 13 أبريل 2018 على موقع واي باك مشين.
- Renal Cell Carcinoma MedlinePlus Medical Encyclopedia. Retrieved on 2010-09-10 نسخة محفوظة 13 يوليو 2020 على موقع واي باك مشين. "نسخة مؤرشفة"، مؤرشف من الأصل في 5 يوليو 2016، اطلع عليه بتاريخ 13 فبراير 2018.
{{استشهاد ويب}}: صيانة CS1: BOT: original-url status unknown (link) - Yang JC, Hughes M, Kammula U, Royal R, Sherry RM, Topalian SL, Suri KB, Levy C, Allen T, Mavroukakis S, Lowy I, White DE, Rosenberg SA (2007)، "Ipilimumab (anti-CTLA4 antibody) causes regression of metastatic renal cell cancer associated with enteritis and hypophysitis"، J. Immunother.، 30 (8): 825–30، doi:10.1097/CJI.0b013e318156e47e، PMC 2134980، PMID 18049334.
- (PDF) https://web.archive.org/web/20191005155015/https://packageinserts.bms.com/pi/pi_yervoy.pdf، مؤرشف من الأصل (PDF) في 5 أكتوبر 2019.
{{استشهاد ويب}}: الوسيط|title=غير موجود أو فارغ (مساعدة) - CRI - Kidney Cancer Immunotherapy - Cancer Research Institute نسخة محفوظة 02 فبراير 2017 على موقع واي باك مشين.
- Cohen, Herbert T.؛ McGovern, Francis J. (2005)، "Renal-Cell Carcinoma"، New England Journal of Medicine، 353 (23): 2477–90، doi:10.1056/NEJMra043172، PMID 16339096.
- Lam, John S.؛ Leppert, John T.؛ Belldegrun, Arie S.؛ Figlin, Robert A. (2005)، "Novel approaches in the therapy of metastatic renal cell carcinoma"، World Journal of Urology، 23 (3): 202–12، doi:10.1007/s00345-004-0466-0، PMID 15812574.
- Ljungberg, Börje؛ Hanbury, Damian C.؛ Kuczyk, Marcus A.؛ Merseburger, Axel S.؛ Mulders, Peter F.A.؛ Patard, Jean-Jacques؛ Sinescu, Ioanel C.؛ European Association of Urology Guideline Group for renal cell carcinoma (2007)، "Renal Cell Carcinoma Guideline"، European Urology، 51 (6): 1502–10، doi:10.1016/j.eururo.2007.03.035، PMID 17408850.
- Gupta, Kiran؛ Miller, Jeffrey D.؛ Li, Jim Z.؛ Russell, Mason W.؛ Charbonneau, Claudie (2008)، "Epidemiologic and socioeconomic burden of metastatic renal cell carcinoma (mRCC): A literature review"، Cancer Treatment Reviews، 34 (3): 193–205، doi:10.1016/j.ctrv.2007.12.001، PMID 18313224.
- Buti, Sebastiano؛ Bersanelli, Melissa؛ Sikokis, Angelica؛ Maines, Francesca؛ Facchinetti, Francesco؛ Bria, Emilio؛ Ardizzoni, Andrea؛ Tortora, Giampaolo؛ Massari, Francesco (2013)، "Chemotherapy in metastatic renal cell carcinoma today? A systematic review"، Anti-Cancer Drugs: 1، doi:10.1097/CAD.0b013e3283609ec1.
- Patil, Sujata؛ Manola, Judith؛ Elson, Paul؛ Negrier, Sylvie؛ Escudier, Bernard؛ Eisen, Tim؛ Atkins, Michael؛ Bukowski, Ronald؛ Motzer, Robert J. (2012)، "Improvement in Overall Survival of Patients with Advanced Renal Cell Carcinoma: Prognostic Factor Trend Analysis from an International Data Set of Clinical Trials"، The Journal of Urology، 188 (6): 2095–100، doi:10.1016/j.juro.2012.08.026، PMID 23083849.
- Calvo, Emiliano؛ Ravaud, Alain؛ Bellmunt, Joaquim (2013)، "What is the optimal therapy for patients with metastatic renal cell carcinoma who progress on an initial VEGFr-TKI?"، Cancer Treatment Reviews، 39 (4): 366–74، doi:10.1016/j.ctrv.2012.06.010، PMID 22832091.
- Alasker, Ahmed؛ Meskawi, Malek؛ Sun, Maxine؛ Ismail, Salima؛ Hanna, Nawar؛ Hansen, Jens؛ Tian, Zhe؛ Bianchi, Marco؛ Perrotte, Paul؛ Karakiewicz, Pierre I. (2013)، "A contemporary update on rates and management of toxicities of targeted therapies for metastatic renal cell carcinoma"، Cancer Treatment Reviews، 39 (4): 388–401، doi:10.1016/j.ctrv.2012.12.006، PMID 23317510.
- Kidney Cancer (Adult) – Renal Cell Carcinoma American Cancer Society. Retrieved on 2010-09-10 نسخة محفوظة 24 ديسمبر 2016 على موقع واي باك مشين.
- Renal Cancer Causes, Symptoms, Treatment. eMedicine Health. Retrieved on 2010-09-10 نسخة محفوظة 05 ديسمبر 2015 على موقع واي باك مشين.
- Tsui KH, Shvarts O, Smith RB, Figlin R, de Kernion JB, Belldegrun A (2000)، "Renal cell carcinoma: prognostic significance of incidentally detected tumors"، J Urol، 163 (2): 426–30، doi:10.1016/s0022-5347(05)67892-5، PMID 10647646.
{{استشهاد بدورية محكمة}}: صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Motzer, R. J.؛ Bacik, J؛ Schwartz, LH؛ Reuter, V؛ Russo, P؛ Marion, S؛ Mazumdar, M (2003)، "Prognostic Factors for Survival in Previously Treated Patients with Metastatic Renal Cell Carcinoma"، Journal of Clinical Oncology، 22 (3): 454–63، doi:10.1200/JCO.2004.06.132، PMID 14752067.
- Motzer, RJ؛ Mazumdar, M؛ Bacik, J؛ Berg, W؛ Amsterdam, A؛ Ferrara, J (1999)، "Survival and prognostic stratification of 670 patients with advanced renal cell carcinoma"، Journal of Clinical Oncology، 17 (8): 2530–40، doi:10.1200/jco.1999.17.8.2530، PMID 10561319.
- Leibovich, Bradley C.؛ Blute, Michael L.؛ Cheville, John C.؛ Lohse, Christine M.؛ Frank, Igor؛ Kwon, Eugene D.؛ Weaver, Amy L.؛ Parker, Alexander S.؛ Zincke, Horst (2003)، "Prediction of progression after radical nephrectomy for patients with clear cell renal cell carcinoma"، Cancer، 97 (7): 1663–71، doi:10.1002/cncr.11234، PMID 12655523.
- Birkhäuser, Frédéric D.؛ Kroeger, Nils؛ Pantuck, Allan J. (2013)، "Etiology of Renal Cell Carcinoma: Incidence, Demographics, and Environmental Factors"، Renal Cell Carcinoma، ص. 3–22، doi:10.1007/978-1-62703-062-5_1، ISBN 978-1-62703-061-8.
- Delahunt, Brett (March 8, 2009)، "History of Renal Neoplasia" (PDF)، United States and Canadian Academy of Pathology 2009 Annual Meeting، مؤرشف من الأصل (PDF) في 29 مارس 2020، اطلع عليه بتاريخ أغسطس 2020.
{{استشهاد بدورية محكمة}}: تحقق من التاريخ في:|تاريخ الوصول=(مساعدة) - Delahunt, Brett؛ Thornton A (1996)، "Renal cell carcinoma. A historical perspective"، J Urol Pathol، 4: 31–49.
- Delahunt, Brett؛ Eble, John N. (2005)، "History of the Development of the Classification of Renal Cell Neoplasia"، Clinics in Laboratory Medicine، 25 (2): 231–46, v، doi:10.1016/j.cll.2005.01.007، PMID 15848734.
- Judd, E. Starr (1929)، "Carcinoma of the Renal Cortex with Factors Bearing on Prognosis"، Archives of Internal Medicine، 44 (5): 746، doi:10.1001/archinte.1929.00140050123011.
- Foot, NC؛ Humphreys, GA؛ Whitmore, WF (1951)، "Renal tumors: Pathology and prognosis in 295 cases"، The Journal of Urology، 66 (2): 190–200، PMID 14861941.
- Oberling, CH.؛ Rivière, M.؛ Haguenau, FR. (1960)، "Ultrastructure of the Clear Cells in Renal Carcinomas and its Importance for the Demonstration of their Renal Origin"، Nature، 186 (4722): 402–403، Bibcode:1960Natur.186..402O، doi:10.1038/186402a0.
- بوابة طب
_Nephrectomy.jpg.webp)