wikiHow est un wiki, ce qui veut dire que de nombreux articles sont rédigés par plusieurs auteurs(es). Pour créer cet article, 17 personnes, certaines anonymes, ont participé à son édition et à son amélioration au fil du temps.
Il y a 9 références citées dans cet article, elles se trouvent au bas de la page.
Cet article a été consulté 7 287 fois.
Le diabète est une maladie dans laquelle l'organisme est incapable de contrôler les niveaux élevés de glucose dans le sang. Ce trouble se produit lorsque le pancréas ne produit pas assez d'insuline ou lorsque les cellules de l'organisme ne réagissent pas à l'insuline produite. En l'absence de traitement approprié, le diabète peut causer des dommages à presque tous les organes, y compris le cœur, les yeux, les reins et le système nerveux. Cependant, de nos jours, il est tout à fait possible de gérer cette maladie. Bien qu'elle ne soit pas techniquement guérissable, vous pouvez apprendre à vivre avec le diabète si vous suivez un schéma d'insulinothérapie et un mode de vie sain. Cela vous aidera à contrôler cette maladie et éviter les complications.
Étapes
Partie 1
Partie 1 sur 6:Améliorer son alimentation
-
1Consommez plus de légumes et de haricots. Habituellement, les aliments ayant une forte teneur en fibres sont difficilement digérés et absorbés par l'organisme, ce qui contribue à réduire le taux de glucose présent dans le sang. En particulier, les haricots contiennent un grand nombre de fibres alimentaires, de magnésium, de calcium et de protéines végétales. Ils répondent donc à vos besoins en protéines et, en même temps, vous permettent de réduire votre consommation de viande rouge et par conséquent de graisses nuisibles.
- Les légumes à feuilles vertes, tels que les épinards, le chou et la laitue, apportent au corps beaucoup de vitamines et en même temps sont pauvres en calories. Les légumes sans amidons sont également utiles, par exemple les asperges, les carottes, le chou, le brocoli et les tomates. Ils sont d'excellentes sources de fibres et de vitamine E.
-
2Mangez régulièrement du poisson. Le poisson devrait être un élément clé de votre alimentation, car il contient un grand nombre d'acides gras omégas-3. Le saumon et le thon sont particulièrement riches en ces acides et sont également des aliments très légers et sains. Toutefois, la plupart des espèces de poissons sont utiles et sures, par exemple le maquereau, le touladi, le hareng et la sardine [1] .
- Les fruits à coque et les graines, surtout les graines de lin et les noix sont aussi d'excellentes sources d'acides gras omégas-3. Incluez-les dans votre alimentation (par exemple dans vos salades) pour augmenter votre consommation d'acides omégas-3. De plus, en mangeant plus de poisson, vous réduisez votre consommation de viande rouge et, par conséquent, la quantité de graisse et de calories.
-
3Choisissez des produits laitiers sans matières grasses. Le lait, le fromage et le yogourt sont d'excellents choix s'ils ne renferment pas de matières grasses. Ils fourniront à votre corps divers nutriments, tels que le calcium, le magnésium et les vitamines, sans les graisses nocives pour la santé.
- Cependant, cela ne signifie pas que toutes les graisses sont nocives. Le corps a besoin de graisses bénéfiques (sous forme naturelle et insaturée), telles que l'huile d'olive, l'huile de tournesol et l'huile de sésame.
-
4Éliminez les glucides raffinés de votre alimentation. Remplacez la farine blanche, le pain, les pâtes et le riz blanc par des grains entiers, qui renferment une teneur élevée en magnésium, en chrome et en fibres. Vous pouvez même remplacer les pommes de terre blanches par les patates douces.
- Aussi, vous devriez éviter les aliments frits, car ils sont souvent enrobés dans un mélange de pâte à frire. Apprenez plutôt à cuisiner vos propres mets sur le gril ou au four. Vous serez étonné de voir à quel point ils sont plus délicieux et juteux.
-
5Consommez moins de sucre. Le sucre entre dans la composition de nombreux produits : fruits, crème glacée, desserts, boissons sucrées, produits de boulangerie. Préférez les aliments avec des édulcorants artificiels, comme la saccarine et le sucralose. Non seulement ils procurent le gout sucré souhaité, mais ils ne peuvent être décomposés en glucose et augmenter votre glycémie.
- Les édulcorants de table au sucralose peuvent être facilement incorporés dans les aliments ou les boissons. De plus, la présence d'édulcorants artificiels est indiquée sur de nombreux produits alimentaires. Assurez-vous de lire les étiquettes des produits que vous achetez au magasin pour faire un bon choix.
- De temps à autre, il est possible de manger des fruits tels que des pêches, des pommes, des baies et des poires. Évitez ceux qui contiennent une grande quantité de sucre, comme la pastèque et la mangue.
-
6Contrôlez votre apport de calories. Il est important non seulement d'assimiler la quantité adéquate de calories, mais aussi de choisir le bon type de calories. Étant donné que chaque personne est différente, votre médecin devrait vous proposer un régime alimentaire en fonction des doses d'insuline que vous devez prendre, de votre état de santé général et de l'évolution de la maladie.
- En général, il est recommandé aux patients diabétiques de consommer 36 calories/kg pour les hommes et 34 calories/kg pour les femmes. Un régime alimentaire normal devrait se composer d'environ 50 à 60 % de glucides, 30 % de matières grasses, 15 % de protéines, avec un apport limité en sel.
- Pour les patients souffrant de diabète de type 2, il est recommandé de perdre environ 5 à 10 % du poids corporel. Il n'est pas nécessaire de réduire votre apport calorique, mais vous devez réduire votre consommation de glucides et de graisses.
Publicité
Partie 2
Partie 2 sur 6:Demeurer actif
-
1Discutez du programme d'exercice à suivre avec votre médecin. Le médecin vous fera passer un test d'effort pour déterminer quels exercices vous devriez éviter de pratiquer. De cette façon, il sera en mesure d'évaluer l'intensité et la durée de l'exercice le mieux adapté à votre état de santé et de concevoir un programme qui vous permettra de perdre du poids sainement.
- En général, l'activité physique contribue à améliorer la santé des personnes atteintes de diabète. Ainsi, la maladie peut même s'améliorer si elle a été diagnostiquée à un stade précoce. De plus, un entrainement régulier vous aidera à perdre du poids, ce qui entrainera une baisse de votre glycémie, de votre tension artérielle et de votre taux de cholestérol. Faire du sport est un objectif louable, car cela permet de ralentir la progression du diabète, de stabiliser votre état et même de renforcer votre santé générale.
-
2Intégrez des exercices cardiovasculaires dans votre programme. Les exercices d'aérobie augmentent la sensibilité à l'insuline et aident les patients obèses à contrôler leur poids corporel. Pour ce faire, essayez de marcher à un rythme rapide, de sauter à la corde, de faire du jogging ou de jouer au tennis. Idéalement, vous devriez pratiquer au quotidien 30 minutes d'activité cardiovasculaire, 5 fois par semaine. Si vous êtes un débutant, commencez par une séance de 5 à 10 minutes et augmentez la durée de vos séances graduellement. C'est toujours mieux que rien !
- Un des exercices les plus simples qui ne nécessitent aucun équipement ou une inscription au gymnase est la marche. Bien que cela semble très modeste, marcher tous les jours peut aider à renforcer la santé, à améliorer la respiration, à favoriser la réflexion, à améliorer l'humeur et à réduire la glycémie et la tension artérielle. Vous pouvez également pratiquer des exercices agréables et faciles comme le vélo et la natation.
- Évaluer d'abord l'état du système cardiovasculaire est important chez les patients qui ont eu des problèmes cardiovasculaires, chez les personnes âgées ou chez les personnes souffrant de complications liées au diabète. Ne commencez le programme d'exercice que sous la surveillance d'un médecin.
-
3Mettez-vous à la musculation. Après l'exercice cardiovasculaire, vous devez songer à faire de la musculation. La musculation aide à renforcer le corps. Quand les muscles deviennent plus forts, l'organisme brule plus de calories, favorisant ainsi la perte de poids et la gestion de la glycémie. En plus des exercices d'aérobie, il est recommandé de pratiquer la musculation deux fois par semaine.
- Vous n'avez pas besoin d'aller au gymnase : vous pouvez même soulever des bouteilles d'eau lorsque vous êtes à la maison. De plus, faire le ménage ou du jardinage peut également être considéré comme un exercice de musculation.
-
4Essayez de perdre du poids. Dans la plupart des cas, les patients atteints de diabète sont vivement encouragés à perdre du poids et à atteindre un indice de masse corporelle (IMC) idéal. Cela s'applique particulièrement aux personnes obèses atteintes de diabète de type 2. L'IMC est égal à notre poids (en kg) divisé par le carré de notre taille (en mètre).
- L'IMC idéal est de 18,5 à 25. Ainsi, s'il est inférieur à 18,5, cela signifie que vous êtes trop maigre, alors que s'il est supérieur à 25, cela signifie que vous êtes obèse [2] .
-
5Tenez-vous-en à votre routine d'exercice. Assurez-vous de concevoir un programme d'entrainement spécifique qui vous convient le mieux. Toute personne a besoin de motivation pour être capable de faire du sport régulièrement toute l'année. Votre conjointe, vos amis ou un parent peuvent vous soutenir, vous encourager et vous rappeler les aspects positifs du sport afin de garder la motivation.
- De plus, lorsque vous atteignez un objectif de votre programme d'amaigrissement, essayez de vous faire plaisir (pas avec une barre de chocolat !). Cela vous donnera plus de force pour atteindre vos objectifs et améliorer la qualité de votre vie.
Publicité
Partie 3
Partie 3 sur 6:Essayer l'insulinothérapie pour le diabète de type 1
-
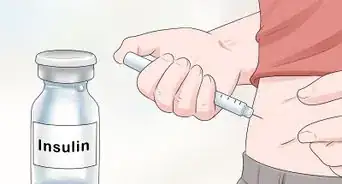
1Commencez le traitement. Il existe principalement trois types d'insuline : l'insuline à action rapide, l'insuline à action intermédiaire et l'insuline à action prolongée. Bien que cette thérapie soit principalement utilisée dans le cas de diabète de type 1, elle peut également être utilisée par les patients atteints de diabète de type 2. Le médecin déterminera quel type d'insuline vous convient le mieux. Actuellement, l'insuline ne peut être administrée que par injection.
- L'insuline à action rapide réduit très rapidement le niveau de glucose dans le sang. Les préparations disponibles sur le marché sont Actrapid®. L'effet de l'insuline à action rapide apparait après 20 minutes et dure environ 8 heures. Il peut être administré par voie intramusculaire, sous-cutanée ou intraveineuse.
- L'insuline à action intermédiaire est injectée au patient pour réduire graduellement sa glycémie. Les préparations commerciales incluent Monotard® et Insulatard®. Elles commencent à agir 2 heures après l'injection et leur effet dure presque un jour. L'insuline à action intermédiaire est également appelée insuline NPH et n'est administrée que par injection sous-cutanée.
- L'insuline à action prolongée réduit le niveau de glucose sanguin plus lentement. Les préparations d'insuline lente comprennent Lantus® et Ultratard®. Elles commencent à agir environ six heures après l'injection et leur effet dure jusqu'à deux jours. Elles ne sont administrées que par injection sous-cutanée.
- La dose d'insuline varie d'un patient à l'autre et peut être influencée par plusieurs facteurs notamment le poids, les habitudes alimentaires, la pratique d'activité physique [3]
. Le médicament peut être administré avant, pendant ou après le repas afin d'atteindre le niveau requis de glucose dans le sang.
- Pour contrôler le diabète de type 2, la pratique d'activité physique et l'adoption d'un régime alimentaire adéquat peuvent suffire. Sinon, des antidiabétiques oraux sont prescrits.
-
2Sachez que vous pouvez combiner différents types d'insuline. Certaines préparations, comme Mixtard 30®, contiennent un mélange d'insuline à action rapide et intermédiaire. Elles sont spécialement formulées pour produire des effets immédiats et durables.
- De tels médicaments sont recommandés pour être utilisés seulement dans certains cas. Votre médecin saura quel type d'insuline (et en quelle quantité) convient à vos besoins et à votre état de santé.
-
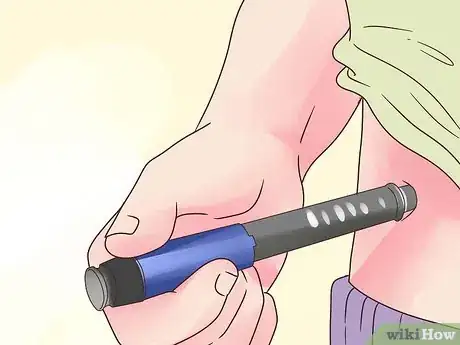
3Utilisez un stylo injecteur. Il s'agit d'un dispositif qui vous permet de prendre ou d'administrer de l'insuline. Chaque cartouche contient plusieurs doses. Il permet de gagner du temps et d'éviter la frustration en s'adaptant au plan de traitement et en causant moins de douleur que les aiguilles ordinaires. Aussi, il est facile à transporter, que vous soyez au travail ou à l'extérieur.
- Que vous utilisiez un stylo injecteur ou une seringue ordinaire, l'insuline humaine est préférable aux dérivés d'origine animale, car elle ne produit pas de réponse antigénique et n'est pas reconnue par l'organisme comme substance étrangère. Habituellement, l'insuline augmente l'absorption du glucose par les cellules, favorise les réserves énergétiques du glycogène et réduit la gluconéogenèse (production de glucose).
-
4Conservez l'insuline à une température appropriée. Assurez-vous de toujours conserver les préparations et les injections d'insuline au réfrigérateur et non au congélateur. Cependant, bien que les compagnies pharmaceutiques fabriquent des stylos à insuline à température ambiante, des études ont démontré que ces dispositifs doivent être conservés au réfrigérateur avant la première injection.
- Après la première injection, le stylo ne doit pas être conservé au réfrigérateur et il doit être conservé à température ambiante afin que l'insuline ne cristallise pas.
- On a également constaté que l'insuline injectée à la température du réfrigérateur peut être plus douloureuse que l'insuline conservée à température ambiante.
-
5Contrôlez votre glycémie. Tous les patients diabétiques doivent surveiller leur quantité de sucre dans le sang à la maison. Cela permet de réguler la prise de médicaments et ainsi de mieux contrôler le taux de glucose dans le sang. Sinon, une hypoglycémie, c'est-à-dire une diminution du taux de glucose dans le sang, peut survenir, entrainant de nombreuses complications, telles qu'une vision floue et la déshydratation.
- Vérifiez votre glycémie une demi-heure avant de manger et après les repas, car après la digestion des aliments, la teneur en sucre dans le sang change. Cela aidera à réduire le risque de complications micro- et macrovasculaires ainsi que neuropathiques.
- Généralement, pour réduire la douleur, il est préférable de prélever un échantillon de sang sur les côtés du doigt et non sur les bouts, car ils contiennent moins de terminaisons nerveuses que les extrémités. Vous devriez noter les résultats dans un carnet spécial afin que votre médecin puisse facilement les interpréter.
-
6Renseignez-vous sur les problèmes associés à l'insulinothérapie. Malheureusement, l'insulinothérapie s'accompagne de certains problèmes que les patients doivent connaitre. Les plus courants sont les suivants.
- L'hypoglycémie : il s'agit d'une situation qui se produit surtout lorsque le patient n'a pas mangé correctement avant l'injection ou en raison d'une surdose d'insuline.
- L'allergie à l'insuline peut survenir si elle provient de sources animales. Dans ce cas, votre médecin devrait remplacer le médicament actuel par des préparations à base d'insuline humaine et vous prescrire des antihistaminiques et des stéroïdes topiques afin d'atténuer l'enflure, les démangeaisons, la réaction allergique ou la douleur.
- La résistance à l'insuline. Elle peut survenir surtout si elle s'accompagne d'autres complications typiques du diabète. Dans ce cas, il faut consulter un médecin, car il peut être nécessaire d'augmenter la dose d'insuline ou de modifier le plan de traitement.
- L'augmentation du poids corporel et la faim, en particulier chez les patients atteints de diabète de type 2 qui ont pris des médicaments hypoglycémiants par voie orale et ont ensuite commencé l'administration d'insuline.
- La lipodystrophie insulinique : il s'agit d'une hypertrophie des tissus adipeux qui se produit dans la couche sous-cutanée des zones dans lesquelles l'insuline est injectée.
Publicité
Partie 4
Partie 4 sur 6:Explorer d'autres traitements médicaux
-
1Envisagez la possibilité de prendre des sulfonylurées. Il s'agit de médicaments qui abaissent l'index glycémique en stimulant le pancréas à produire plus d'insuline afin de réguler le niveau de sucre dans le sang. Les niveaux de sucre dans le sang diminuent si rapidement qu'il est nécessaire de prendre ces médicaments pendant les repas pour maintenir l'équilibre de l'insuline. Cette mesure permet d'éviter une hypoglycémie.
- Un exemple de médicaments hypoglycémiants est le tolbutamide, dont la dose recommandée est de 500 à 3 000 milligrammes par jour. Ce médicament se présente sous forme de comprimés et peut être administré en toute sécurité aux patients atteints d'une maladie rénale et aux personnes âgées.
- Un autre médicament est le chlorpropamide. La dose quotidienne, en comprimés, peut atteindre 500 mg. Toutefois, il peut provoquer une hyponatrémie (faible concentration de sodium dans le sang).
- Les hypoglycémiants de deuxième génération sont le glipizide (Glipizide mylan®, un comprimé de 5 mg par jour), le glibenclamide (Daonil®, un comprimé de 5 mg par jour), le gliclazide (Diamycron®, un comprimé de 80 mg par jour, ne pose aucun risque de troubles rénaux) et le glimépiride (Amarel®, en comprimés de 1, 2, 3 et 4 mg).
- Ces médicaments contiennent du sulfanilamide. Si vous êtes allergique à cette substance, envisagez de prendre d'autres hypoglycémiants. En outre, les patients atteints de maladie rénale et les personnes âgées devraient prendre ces médicaments avec précaution.
-
2Essayez de prendre des glinides (méglitinides). Ces médicaments augmentent la production d'insuline dans le pancréas. Ils prennent effet dans l'heure qui suit leur prise. Habituellement, il faut les prendre environ une demi-heure avant le repas pour réduire le risque d'épisodes d'hypoglycémie.
- Cette classe de médicaments est conçue pour abaisser l'indice glycémique au fur et à mesure qu'ils sont métabolisés. Le dosage recommandé est de 500 milligrammes à 1 gramme 1 ou 2 fois par jour, selon le taux de glucose présent dans le sang [4] .
-
3Pensez à prendre des biguanides. Ils diminuent l'absorption du glucose dans le tractus gastro-intestinal et sa production par le foie. En outre, ils améliorent la résistance à l'insuline et augmentent le métabolisme anaérobie du glucose. En général, ils sont utilisés avec des sulfonylurées comme traitement additionnel chez les patients obèses, mais ils ont des effets secondaires, tels que l'irritation de l'estomac et la diarrhée. Les personnes souffrant de problèmes rénaux ou hépatiques peuvent développer une acidose lactique.
- Le répaglinide (Novonorm®, 0,5 ou 1 mg à prendre avant les repas), la metformine (glucophage®, en comprimés de 500 mg et 850 mg, avec une dose quotidienne allant jusqu'à 2 000 mg) et la pioglitazone (Actos®, 15 ou 30 mg une fois par jour) appartiennent à cette classe de médicaments.
-
4Dans les cas graves, envisagez une transplantation pancréatique. La transplantation pancréatique peut être effectuée lorsque le patient présente des complications graves liées au diabète. Cela consiste à implanter un pancréas sain, capable de produire régulièrement de l'insuline. Cette opération est effectuée uniquement si les autres méthodes de traitement se sont avérées inefficaces.
- Le pancréas peut être prélevé sur un patient décédé ou une partie de l'organe d'une autre personne encore en vie peut être prélevé.
- Le médecin déterminera si cette méthode est appropriée pour votre cas. En règle générale, suivre un traitement à l'insuline, adopter une alimentation adéquate et faire de l'activité physique suffiront à contrôler le diabète.
Publicité
Partie 5
Partie 5 sur 6:Consulter son médecin
-
1Subissez un test de glycémie. Pour effectuer ce test, vous devez vous abstenir de manger et de boire (sauf de l'eau) pendant environ 6 à 8 heures à l'avance afin d'obtenir des résultats précis. Normalement, la valeur devrait être de 75 à 115 mg/dl. Si le test donne des résultats limites (115 à 120 mg/dl, par exemple), le patient doit effectuer d'autres examens, comme le test oral de tolérance au glucose (OGTT).
- Le test de glycémie postprandial est habituellement effectué deux heures après le repas ou après la prise de 75 mg de glucose. Les valeurs normales sont inférieures à 140 mg/dl. Si elles sont supérieures à 200 mg/dl, le test confirme le diagnostic de diabète sucré.
-
2Effectuez si possible un test oral de tolérance au glucose. Cet examen se fait habituellement lorsque les valeurs de la glycémie sont à leurs limites, chez les personnes suspectées de diabète ou dans les cas de diabète gestationnel. Dans ce cas, le patient doit suivre un régime alimentaire normal pendant au moins trois jours, après quoi le sang est prélevé après quelques heures de jeûne et le taux de glucose est mesuré. La vessie doit être vidée avant la prise de sang.
- Les patients adultes prennent 75 mg de glucose par voie orale, tandis que les femmes enceintes prennent un comprimé de glucose de 100 mg. Par la suite, des échantillons d'urine et de sang sont prélevés à des intervalles de temps qui peuvent être de 30, 60, 120 ou 180 minutes.
- Il est normal que les valeurs à jeun soient inférieures à 126 mg/dl et inférieures à 140 mg/dl après les repas, avec un pic ne dépassant pas 200 mg/dl.
- Cependant, certaines anomalies peuvent s'observer, telles que la glycosurie ou l'absence de changement dans les résultats. Cela se produit lorsque la différence entre le pic et la période de jeûne est de 20 à 25 mg/dl. Cela peut être dû à une absorption anormale du glucose ou à une production excessive d'insuline.
-
3Apprenez-en plus sur vos médicaments et leur posologie. L'éducation thérapeutique du patient est l'aspect le plus important du traitement du diabète. En plus des risques, des interactions et des effets secondaires, vous devez comprendre comment les médicaments doivent être pris, comment ils fonctionnent, pourquoi vous devez les prendre et pourquoi votre médecin vous les a prescrits.
- Cette prise de conscience, associée au contrôle de l'alimentation et de l'activité physique, vous permettra de mieux gérer la maladie et de supprimer le développement de toute complication. En même temps, cela vous aidera à améliorer votre style de vie et à rester en bonne santé.
-
4Consultez votre médecin si vous remarquez des changements. Lors des examens médicaux, votre médecin doit être au courant de toute complication ou de tout nouveau symptôme. Le médecin effectuera un examen physique pour évaluer votre état neurologique et examinera vos membres inférieurs afin de déceler des signes typiques de pieds diabétiques, d'ulcères ou d'infections. De plus, il vous prescrira tous les tests nécessaires, tels que les analyses de sang et d'urine, le bilan lipidique, les tests des fonctions rénales et hépatiques et la mesure du taux plasmatique de créatinine.
- Le médecin devrait vous parler des dangers de développer un pied diabétique et de la manière dont il peut être évité par un traitement antibiotique précoce. En outre, vous devez respecter les règles d'hygiène pour prévenir le développement de la gangrène.
Publicité
Partie 6
Partie 6 sur 6:Tout comprendre sur le diabète
-
1Reconnaissez les premiers signes de la maladie. Dès son apparition, le diabète s'accompagne de quelques symptômes à peine perceptibles.
- Une miction fréquente. En d'autres termes, le patient doit vider la vessie plusieurs fois pendant la journée et la nuit. Ceci s'explique par le niveau élevé de glucose dans le sang et l'absorption accrue de l'eau dans le sang. Par conséquent, l'excrétion d'urine devient beaucoup plus fréquente.
- Une soif excessive. Même si le patient prend une grande quantité d'eau (plus de 8 verres par jour), cela ne pourra pas étancher sa soif. Cela s'explique par l'augmentation de la quantité d'urine produite et la déshydratation du corps.
- Une faim excessive. Le patient mange des portions de nourriture plus grosses que d'habitude. Cela est dû à un manque d'insuline dans l'organisme. Cette hormone permet le transport du glucose vers les cellules à partir desquelles il est utilisé pour fournir de l'énergie au corps. En l'absence d'insuline, les cellules manquent de glucose, ce qui provoque la sensation de faim.
-
2Reconnaissez les symptômes au stade avancé. Au fur et à mesure que le diabète progresse, des symptômes plus graves apparaissent progressivement.
- La présence de cétones dans l'urine. La teneur normale en glucides et en sucre est perturbée en raison de l'augmentation du taux de sucre dans l'urine. Le corps décompose les acides gras et les graisses stockées pour fournir de l'énergie, conduisant à la formation de cétones [2] .
- Une sensation de fatigue. En d'autres termes, le patient se fatigue très vite en raison d'un manque d'insuline. Cette hormone permet le transport du glucose vers les cellules à partir desquelles il est utilisé pour fournir de l'énergie au corps. En conséquence, les cellules manquent de glucose et manquent d'énergie.
- Des retards de cicatrisations. Les blessures et les lésions guérissent plus lentement que d'habitude. Ceci est dû à l'augmentation de l'index glycémique. Le sang transporte les nutriments nécessaires à la cicatrisation et, en présence d'un excès de glucose, les nutriments ne sont pas correctement acheminés vers le site de la plaie, ce qui ralentit le processus de cicatrisation.
-
3Reconnaissez les facteurs de risque. Certaines personnes sont plus à risque de développer le diabète en raison de circonstances habituellement hors de leur contrôle. Les facteurs de risque sont les suivants :
- L'obésité : les personnes en surpoids souffrent souvent de diabète, en raison des niveaux élevés de cholestérol. Le cholestérol se décompose en sucre et pénètre dans la circulation sanguine. L'augmentation du taux de sucre est si élevée que, bien qu'il soit partiellement assimilé par les cellules, il reste en grande quantité dans le sang, causant ainsi le diabète.
- Les facteurs génétiques : le diabète peut se développer facilement chez les personnes dont le patrimoine génétique présente une résistance à l'insuline ou dont le pancréas ne produit pas une quantité suffisante de cette hormone.
- Le manque d'exercice : l'activité physique est nécessaire au bon fonctionnement de l'organisme, permettant au métabolisme d'être efficace. Lorsque vous ne faites pas régulièrement d'activité physique, le glucose présent dans le sang n'est pas bien absorbé par les cellules, ce qui entraine un risque d'apparition du diabète.
-
4Renseignez-vous sur les complications liées au diabète. Si le patient se soigne correctement, la maladie n'affectera pas la qualité de sa vie. Cependant, en l'absence de traitement approprié, des complications peuvent survenir, en voici quelques-unes [5] .
- Les lésions cellulaires : l'accumulation d'alcool glucidique dans les cellules cause des dommages osmotiques entrainant des lésions cellulaires qui affectent les nerfs, le cristallin, les vaisseaux sanguins et les reins. C'est pour cette raison qu'il faut éviter de se blesser autant que possible.
- L'hypertension : le collagène glycosylé augmente l'épaisseur des membranes basales capillaires, ce qui conduit à un rétrécissement des lumières et affecte négativement les vaisseaux sanguins de la rétine. Tout cela conduit à la sclérose des vaisseaux sanguins due à la glycation des protéines et du glycogène. Ce phénomène augmente la coagulation et la tension artérielle.
- Les xanthomes : il s'agit d'un terme technique pour indiquer la formation de nodules lipidiques jaunâtres dans la peau ou les paupières en raison d'une hyperlipidémie.
- Les complications cutanées : les patients diabétiques sont sujets à des infections fongiques et bactériennes, à la formation fréquente de furoncles et d'ulcères neuropathiques sur la plante des pieds. Habituellement, ils ne ressentent pas de douleur parce que l'apport d'oxygène et de nutriments dans le sang est insuffisant. Cela provoque une neuropathie (lésions nerveuses) et un manque de sensation.
- Les complications ophtalmologiques : dans l'iris, de nouveaux vaisseaux sanguins anormaux peuvent se former et, avec le temps, des cataractes peuvent également se développer dans le cristallin.
- Les complications du système nerveux : elles comprennent la néphropathie, le ralentissement de la vitesse de conduction nerveuse, la rétinopathie et la neuropathie résultant de la détérioration de petits vaisseaux sanguins dans tous les organes vitaux.
- Les complications macrovasculaires : elles comprennent l'athérosclérose, les coronaropathies, l'accident vasculaire cérébral, l'ischémie périphérique, en particulier dans les membres inférieurs et la claudication (douleurs dans les membres inférieurs).
- La gangrène du pied : cette complication est connue également sous le nom de pied diabétique.
- Les complications rénales : elles se présentent sous la forme d'infections urinaires, qui sont souvent récurrentes.
- Les complications gastro-intestinales : il s'agit notamment de la constipation, la diarrhée et la gastropathie avec dyspepsie gastrique.
- Les complications du système génito-urinaire : en raison de la circulation réduite chez les hommes, l'impuissance peut se développer, tandis que chez les femmes, les infections vulvovaginales (infections de la muqueuse vaginale) et la dyspareunie (douleurs pendant les rapports sexuels en raison de la sècheresse vaginale) sont fréquentes.
-
5Différenciez le diabète de type 1 du diabète de type 2. Le diabète de type 1, encore appelé diabète inné, est principalement une maladie auto-immune, qui est causée par une sécrétion insuffisante d'insuline. Son apparition est aigüe et, dans la plupart des cas, cette maladie affecte les personnes plus minces et plus jeunes. Chez trois patients sur quatre atteints de diabète de type 1, cette carence se manifeste avant l'âge de 20 ans [6] .
- D'autre part, le diabète de type II est dû à une réduction de la production d'insuline et de la résistance à cette hormone. L'organisme produit ainsi de l'insuline, mais les muscles, la graisse et les cellules hépatiques ne répondent pas correctement. Pour normaliser la tolérance à l'insuline, le corps a besoin de plus d'insuline (peu importe la quantité), ce qui entraine une augmentation des taux de sucre et d'insuline dans le sang. Généralement, cette maladie affecte les personnes plus âgées, obèses ou en surpoids et, dans la plupart des cas, elle est asymptomatique.
Publicité
Conseils
- Ajoutez à vos plats des graisses bénéfiques pour la santé comme les fruits secs, l'huile d'olive ou le beurre d'arachide pour augmenter la saveur sans ajouter du sucre et des graisses nocives.
- Chez les patients non obèses atteints de diabète de type 2, les sulfanilurées sont probablement la première option thérapeutique recommandée par les médecins, suivie des biguanides. Si un tel traitement n'est pas suffisant, le médecin peut prescrire une insulinothérapie pour stabiliser la maladie.
- Ne mangez pas d'aliments contenant des hydrates de carbone raffinés, car ils sont nocifs pour la santé. Il s'agit des biscuits, des chocolats, des bonbons, des céréales pour le petit-déjeuner et surtout des boissons gazeuses.
- Les produits laitiers contiennent une grande quantité de glucides, alors essayez de ne pas en consommer.
- La consommation de pain, de riz et de pâtes à base de farine blanche est également responsable de l'aggravation du diabète chez les patients atteints de cette maladie.
- Les œufs et la viande contiennent des graisses nocives. Il est donc préférable de les remplacer par des protéines d'origine végétale, telles que les haricots et d'autres légumineuses. Vous devriez essayer de manger ces aliments deux fois par jour pour maintenir la teneur en sucre dans le sang à un niveau normal. Les haricots verts, les haricots rouges du Japon et les haricots blancs aident à réguler la glycémie et sont donc considérés comme un remède efficace. Aussi, essayez de manger plus de poisson !
- Les légumes, comme l'ail et les ognons, sont considérés comme l'un des traitements les plus efficaces contre le diabète.
- Consommez plus de fruits, de légumes et de salades. Si vous n'aimez pas manger les fruits et légumes crus, vous pouvez faire des jus, qui contiennent beaucoup de vitamines et de nutriments. Abstenez-vous d'aliments non naturels, transformés et en conserve. Il est préférable de manger des aliments biologiques naturels.
- Les céréales comme l'avoine, le millet, le seigle, le blé et l'amarante peuvent vous aider à réguler le bon fonctionnement du corps.
- Les noix, l'huile de graine de courge et l'huile d'olive renferment de bonnes graisses.
- Les margarines contiennent des graisses synthétiques, qui sont donc nocives pour le pancréas.
Avertissements
- Il est important de connaitre les symptômes de l'hypoglycémie (insuffisance du taux de sucre dans le sang) et de prendre rapidement une source de glucose en cas de besoin. La transpiration, les maux de tête, la faim et l'irritabilité sont quelques-unes des manifestations possibles de l'hypoglycémie. Les sources de glucose préférables sont le lait, le jus d'orange ou un bonbon.
- Les patients diabétiques ne doivent pas prendre plus de 300 mg de cholestérol par jour.
wikiHow s'efforce de proposer du contenu aussi précis que possible, mais ne peut en aucun cas être responsable du résultat de l'application (liste non exhaustive) des traitement, des techniques, des médicaments des dosages et/ou méthodes proposées dans ce document. L'utilisateur en assume la pleine responsabilité.
Si les symptômes persistent plus de quelques jours, allez voir un professionnel de la santé. Lui seul est apte à vous fournir un avis médical, quelle que soit votre condition. S'il s'agit d'un jeune enfant, consultez un pédiatre sans attendre.
Le numéro des urgences médicales européen est le : 112
Vous retrouverez les autres numéros des urgences médicales pour de nombreux pays en cliquant ici.
Le numéro des urgences médicales européen est le : 112
Vous retrouverez les autres numéros des urgences médicales pour de nombreux pays en cliquant ici.
Références
- ↑ http://www.heart.org/HEARTORG/GettingHealthy/NutritionCenter/HealthyDietGoals/Fish-and-Omega-3-Fatty-Acids_UCM_303248_Article.jsp
- ↑ 2,0 et 2,1 Colbert, D., & Colbert, D. (2009). The new Bible cure for diabetes. Lake Mary, Fla : Siloam.
- ↑ Quinn & Kaufman, 2009
- ↑ Ripich & Healthy, 2010
- ↑ http://www.ncbi.nlm.nih.gov/pmc/articles/PMC2613584/
- ↑ http://www.webmd.com/diabetes/types-of-diabetes-mellitus
- Ripich, S., & Healthy, J. (2010). The 30 day diabetes cure : The proven step-by-step plan to control your blood sugar naturally and prevent diabetes complications. Sante Fe, NM : Jim Healthy Publications.
- Quinn, B., & Kaufman, F. R. (2009). The diabetes dtour diet : The revolutionary new food cure. Emmaus, Pa. : Rodale.
- Clinical Pharmacy – II « Therapeutics- III » « Clinical and Pharmaceutical care – focused Approach » by Abdel Hameed IM Ebid, Ph. D.
- Professor of clinical pharmacy, and chair department of pharmacy practice, faculty of pharmacy – Helwan University, Cairo